
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Лекция 4 Общая характеристика дисциркуляторных процессов. Патоморфология полнокровия, стаза, кровотечения, плазморрагии 7 страница
|
|
|
|
3. МЕЗЕНХИМАЛЬНЫЕ ОПУХОЛИ
Выделяют 5 групп опухолей из мезенхимной ткани:
1. Опухоли волокнистой соединительной ткани.
2. Опухоли жировой ткани.
3. Опухоли мышечной ткани.
4. Опухоли сосудов.
5. Опухоли костной, хрящевой тканей, капсул суставов, сухожилий, слизистых сумок.
1) Опухоли волокнистой соединительной ткани.
Доброкачественные опухоли:
- Фиброма. Гистологическое строение - типичная волокнистая соединительная ткань. Локализация – разная: кожа, внутренние органы. Клинико-анатомические особенности зависят от локализции. Фибромы апоневрозов, забрюшинных пространств часто дают рецидивы.
- Миксома. Микроскопическая картина характеризуется признаками ослизнения, наличием звездчатых, веретенообразных клеток.
Злокачественные опухоли:
- Фибросаркома. Опухоль отличается выраженным тканевым и клеточным атипизмом. Гистологическое строение ее напорминает эмбриональную соединительную ткань. Локализация разнообразна. Отличается быстрым ростом и гематогенным метастазированием.
- Миксосаркома. Морфологические особенности - накопление слизи в ткани опухоли. Локализация - разная. Опухоль быстро растет и метастазирует.
2) Опухоли жировой ткани.
Доброкачественные опухоли:
- Липома. Морфология - типичная жировая ткань.Локализация –разнообразная. Прогностически неблагоприятным является забрюшинная локализация опухоли.
- Гибернома. Опухоль из бурой жировой клетчатки. Гормонально активна. В клетках опухоли содержится много холестерина, стероидов.
Злокачественные опухоли:
- Липосаркома. Опухоль отличается выраженным морфологическим атипизмом. Локализация разная. Рост –инвазивный. Поведение опухоли определяется степенью ее злокачественности и локализацией.
|
|
|
- Злокачественная гибернома. Злокачественная опухоль из бурого жира. Это особый вариант липосаркомы.
3) Опухоли мышечной ткани.
Доброкачественные опухоли:
- Лейомиома - опухоль из гладкой мускулатуры. Локализация разная. Особенно часто встречается в теле матки, где может достигать больших размеров.
- Рабдомиома – опухоль из скелетной мускулатуры. Строение опухоли напоминает эмбриональные мышечные волокна, миобласты.
- Миома из миобластов – опухоль языка. Гистологическая картина характеризуется наличием больших клеток с эозинофильной цитоплазмой, что делает их похожими на миобласты.
Злокачественные опухоли:
- Лейомиосаркома.
- Рабдомиосаркома.
- Злокачественная миобластомиома.
Для всех этих опухолей присущи все признаки злокачественности. Морфологический атипизм. Инфильтративный рост. Метастазирование.
4) Опухоли сосудов.
Доброкачественные опухоли:
- Капиллярная гемангиома. Построеная из сосудов капиллярного типа.
- Кавернозная гемангиома. Характеризуется наличием резко расширенных сосудов, заполненных кровью.
- Гломус – ангиома. Опухоль из нервно -сосудистых гломусов. Часто локализуется в области ногтевого ложа и отличается болезненностью.
- Капиллярная лимфангиома. Опухоль из лимфатических капилляров.
- Кавернозная лимфангиома. Опухоль из резко расширенных лимфатических сосудов.
Злокачественные опухоли:
- Ангиосаркомы. Опухоли из кровеносных сосудов.
- Лимфангиосаркомы. Опухоли из лимфатических сосудов.
5) Опухоли из костной, хрящевой тканей, капсул сухожилий, суставов, слизистых сумок.
Доброкачественные опухоли:
- Остеома. Опухоль из костной ткани.
- Хондрома. Опухоль из хрящевой ткани.
- Синовиома. Опухоль из капсул сухожилий, суставов, слизистых сумок.
Злокачественные опухолия:
- Остеосаркома.
- Хондросаркома.
- Злокачественная синовиома.
|
|
|
Все эти опухоли имеют характерные признаки злокачественности. Локализуются везде, где есть соответствующая исходная ткань.
4. ОПУХОЛИ ИЗ ПИГМЕНТНОЙ ТКАНИ.
1) Невус. Доброкачественная опухоль из меланинообразующих клеток. Макроскопически имеет вид темной бородавки на коже. Микроскопическая картина разнообразна.
2) Меланома. Злокачественная опухоль. Локализация- кожа, глаз, нервная система и другие органы, где имеется пигментная ткань. Микроскопическая картина отличается широким разнообразием. Опухоль часто и обильно метастазирует во все органы и ткани. Особенность поведения опухоли- она может годами себя не проявлять, а затем неожиданно и очень быстро, обильно метастазировать.
5. ОПУХОЛИ ИЗ НЕРВНОЙ ТКАНИ.
Выделяют 4 группы этих опухолей:
– Нейроэктодермальные.
– Менингососудистые.
– Из вегетативной нервной системы.
– Из периферической нервной системы.
1) Нейроэктодермальные опухоли.
Это опухоли из разных видов глии. Они могут быть доброкачественными и злокачественными.
| Вид глии | Доброкачественная опухоль | Злокачественная опухоль |
| Астроглия | Астроцитома | Астроцитобластома |
| Олигодендроглия | Олигодендроглиома | Олигодендробластома |
| Эпендима | Эпендимома | Эпендимобластома |
| Сосудистое сплетение | Хориоидпапиллома | Хориоидкарцинома |
| Медул-лобласт | - | Медуллобластома |
Опухоли локализуются в различных участках головного и спинного мозга и отмечаются в различных возрастных группах. Однако для медуллобластомы более характерна локализация в области червя мозжечка. Она чаще встречается у детей.
2) Менингососудистые опухоли.
Опухоли из мягких мозговых оболочек. Отмечаются доброкачественные опухоли (менингиома или арахноидэндотелиома) и злокачественные (злокачественная менингиома).
3) Опухоли из вегетативной нервной системы.
- Ганглионеврома. Доброкачественная опухоль из нервных ганглиев.
- Ганглиобластома.
- Симпатогониома. Злокачественные опухоли из нервных ганглиев.
4) Опухоли периферической нервной системы.
- Нейрофиброма. Доброкачественная опухоль из клеток шванновской оболочки.
- Злокачественная нейрофиброма. Злокачественная опухоль из клеток шванновской оболочки.
|
|
|
ТЕРАТОМЫ
Термин тератома означает чудесная опухоль.
Это особая группа опухолей дисэмбрионального происхождения. Они могут быть доброкачественными и злокачественными. Примером такой опухоли является дермоидная киста яичника.
Микропрепараты к лекции:
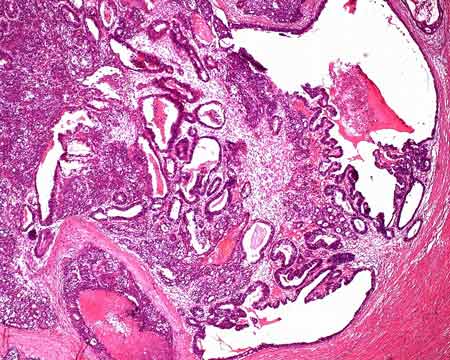
Рисунок 48 - Аденокарцинома желудка.

Рисунок 49 - Плоскоклеточный неороговевающий рак.

Рисунок 50 - Медуллярный рак щитовидной железы.

Рисунок 51 - Дермоидная киста яичника.

Рисунок 52 – Нефробластома.
Лекция 12
Клинико-патоморфологическая характеристика отдельных органов.
В настоящей лекции будут рассмотрены особенности клиники и патоморфологии раковых процессов в 5 органах:
1. желудке;
2. легких;
3. матке;
4. молочных железах;
5. мочевом пузыре.
1. РАК ЖЕЛУДКА.
Встречается часто. В нашей стране заболеваемость раком желудка у мужчин составляет 60, а у женщин 30 на 100000 населения.
В мире наибольшая заболеваемость отмечается в Японии, наименьшая – в США.
Рак желудка отмечается и в животном мире. Так исследования показывают, что у ближайших родственников человека в животном царстве – обезьян - рак желудка почти не встречается. Из чего следует,что рак желудка у человека обусловлен особенностями его быта и питания.
Большое значение имеют такие факторы, как-то:
- характер пищи;
- способ приготовления пищи;
- температура принимаемой пищи;
- режим питания;
- вредные привычки - курение, алкоголизм.
Примером положительного и очень эффективного воздействия на заболеваемость раком желудка являются действия противоракового общества в США. Так, в 60 годах по заболеваемости раком желудка США занимали 1 е место в мире. Это объяснялось особенностями режима питания населения. Именно: сухоядение, излишнее употребление консервированных продуктов, несоблюдение режима приема пищи. После смены режима питания по рекомендации противоракового общества заболеваемость раком желудка резко пошла на убыль и достигла минимальной отметки.
Предраковые процессы в желудке:
- хронический гастрит с перестройкой слизистой и превращением желудочного эпителия в кишечный эпителий;
|
|
|
- хроническая язва желудка, особенно каллезная язва диаметром больше 3 см.;
- полипы желудка.
Локализация рака желудка:
70% - антральный отдел;
15% - малая кривизна;
10 % - кардиальный отдел;
5% - передняя и задняя стенки, большая кривизна, дно желудка.
Выделяют 3 клинико-патоморфологические формы рака желудка:
1. Рак с экзофитным ростом.
2. Рак с эндофитным ростом.
3. Рак с экзо-эндофитным ростом.
1) РАК с экзофитным ростом.
Типы:
– бляшковидный;
– полипозный;
– грибовидный;
– изъязвленный.
1. Бляшковидный рак. Представляет собой бляшку размерами 2-3 см, которая слегка возвышается над поверхностью слизистой. Это начальная стадия ракового процесса. Гистологическая картина соотвествует одной из форм железистого рака.
2. Полипозный рак. Это раковый узел в виде полипа на слизистой с шероховатой поверхностью диаметром до 3 см. Часто это полип на ножке. Гистологическая картина - аденокарцинома. Полипозный рак является следующей фазой раковой прогрессии.
3. Грибовидный (фунгозный) рак. Представляет собой группу рядом лежащих и плотно спаянных между собой полипов серо-розового цвета. Поверхность их неровная. Часто отмечаются эрозии, кровоизлияния, некрозы, воспалительная инфильтрация.
4. Изъязвленный рак. Объединяет разные формы рака по своему генезу:
А. первично-язвенный рак;
Б. рак – язва;
В. язва рак.
А. Первично- язвенный рак. Характеризуется тем, что изъязвление происходит уже на стадии бляшки. В итоге формируется бляшка с язвой в центре. Внешне это иммитирует обычную язву желудка. Гистологически чаще всего это недифференцированный рак.
Б. Рак-язва (блюдцевидный рак). Макроскопически выглядит как большая язва с возвышающимися краями и западающим центром. То есть картина напоминает блюдце. Обычно такую форму рака дает фунгозный рак при выраженных процессах изъзвления и некроза опухолевой массы в центре опухолевого образования.
В. Язва рак. Эта форма рака желудка развивается из хронической язвы желудка. Об этом свидетельствуют морфологические признаки хронической язвы в виде рубцовой ткани. Гистологически это обычно аденокарцинома.
2) РАК с эндофитным ростом.
Типы:
инфильтративно-язвенный рак;
диффузный рак.
1. Инфильтративно-язвенный рак. Этот рак растет вглубь тканей с прорастанием подслизистого и мышечного слоев. Динамика роста - от малых до значительных размеров опухоли. В начальных стадиях это небольшие и уплощенные язвенные дефекты. Гистологические формы разнообразны, но обычно это недифференцированные раки.
2. Диффузный рак. Характеристика- растет вглубь тканей по ходу соединительно – тканных прослоек вдоль стенки желудка. Динамика-от ограниченного поражения до тотатьного поражения стенки желудка с значительным ее утолщением. Гистологическая картина: недифференцированный рак, часто скиррозная форма.
3) РАК с экзо-эндофитным ростом.
Это различные (переходные) формы рака. Раковая опухоль прорастает в подлежащие слои стенки желудка и одновременно в виде узла или полипа вдается в полость желудка. Гистологическая форма рака очень разнообразна.
Гистологические формы рака желудкая:
- аденокарцинома;
- солидный рак;
- рак-мозговик;
- рак- скирр;
- слизистый рак;
- плоскоклеточный рак.
Гистогенез рака желудка.
Источником рака желудка могут быть:
- островки эпителия кишечного типа (энтеролизация при хроническом гастрите в результате метапалазии);
- покровно-ямочный эпителий (чаще дает аденокарциному);
- эпителий шеек желез (источник регенерации эпителия желедка) - из него чаще возникают недифференцированные рпки.
Прорастание рака желудка. Зависит от локализации.
Может быть:
1. в стенку желудка;
2. за пределы стенки желудка:
- поджелудочную железу;
- ворота печени.
3. желчные протоки и желчный пузырь;
4. сальник, брыжейку;
5. селезенку;
6. диафрагму.
Метастазирование. Типы:
- лимфогенные;
- имплантационно-лимфогенные;
- гематогенные.
Лимфогенные метастазы. Типы:
- регионарные;
- отдаленные.
Регионарные метастазы идут по 4 лимфатическим коллекторам:
В сальник - из задней и нижней стенок пилорического оттдела, горизонтального отрезка большой кривизны.
В ворота печени - из малой кривизны.
В парааортальные и медиастинальные лимфатические узлы –из кардиального отдела.
В селезенку и поперечно-ободочную кишку - из вертикального отдела большой кривизны.
В финальной стадии болезни регионарное метастазирование идет по разным коллекторам.
Отдаленные лимфогенные метастазы. 3 локализации:
1. подключичные лимфатические узлы (Вирховская железа);
2. оба яичника (рак Крукенберга);
3. параректальный коллектор (Шницлеровские метастазы).
Имплантационно-лимфогенное метастазирование осуществляется в брюшину с развитием канцероматоза брюшины и канкрозного перитонита.
Гематогенное метастазирование. Органы:
- печень - всегда и очень обильно;
- легкие с возможным развитием милиарного карциноматоза легких и плевры;
- поджелудочная железа;
- кости;
- почки;
- надпочечник.
ОСЛОЖНЕНИЯ.
2 группы:
1. некроз и воспаление в опухоли;
2. прорастание и метастазирование.
1. Некроз и воспаление в опухоли вызывают:
- прободение стенки желудка и перитонит;
- кровотечение;
- флегмону желудка.
2. Прорастание и метастазирование вызывают:
- желтуху, портальную гипертензию, асцит;
- стеноз привратника;
- кишечную непроходимость;
- геморрагические плевриты;
- истощение.
Проблема рака желудка - это в первую очередь проблема ранней диагностики в дометастатической стадии. Диагностика малых раков. Она стала возможной с внедрением гастрофиброскопии. Лечение на ранней дометастатической стадии дает более 90% излеченности.
2. РАК ЛЕГКИХ
В настоящее время по частоте заболеваемости выходит на первое место.
Этио-патогенентические факторы, способствующие учащению заболеваемости раком легких:
- курение;
- хронические воспалительные процессы в бронхах и легких с развитием пневмосклероза, бронхоэктазов, метапалазии эпителия;
- загрязнение атмосферы промышленными и бытовыми канцерогенами.
Возраст- 50-60 лет.
Пол – более чем в 4 раза чаще у мужчин.
Морфогенез: рак легких – это рак бронхов, очень редко источником его является пневмогенный эпителий.
Классификация. Принципы:
- локализация;
- характер роста;
- форма роста.
По локализации выделяют:
– прикорневой рак;
– периферический рак;
– смешанный рак.
По характеру роста выделяют:
– экзофитный рак;
– эндофитный рак.
По форме роста выделяют:
1. бляшковидный рак;
2. полипозный рак;
3. эндобронхиальный диффузный рак;
4. разветвленный рак;
5. узловатый рак;
6. узловато-разветвленный рак.
Прикорневой рак. Самая частая локализация рака легких.
Начало процесса: слизистая:
- главного стволового бронха;
- долевого бронха;
- сегментарного бронха.
Динамика ракового процесса: маленькая бляшка --- полип до 1-2 см. – эндобронхиальный диффузный рост –узел до 3-4 см. –разрастание опухоли по бронхиальному дереву с превращением в узловато-разветвленную форму.
Гистологические типы рака легких:
- 70 % - плоскоклеточный рак;
- 30% - железистые раки;
Осложнения – ателектаз, геморрагические плевриты.
Периферический рак.
Развивается из эпителия слизистой:
- периферических отделов сегментарного бронха;
- мелких бронхов;
- бронхиол.
Рост: экспансивный.
Осложнения: ателектаз, плевриты.
Гистологические типы:
- 50% - железистые раки
- 50% - плоскоклеточный недифференцированный рак.
Смешанный рак.
Макроскопически – это узел опухоли, прорастающий целую долю или все легкое. Это запущенная форма рака разного гистологического типа.
Гистогенез рака легких.
Источники раковых процессов могут быть:
- призматические клетки слизистой бронхов;
- эпителий бронхиальных желез;
- пневмоциты 2го порядка;
- клетки диффузной эндокринной системы;
- метаплазированный эпителий.
Гистологические типы рака легких:
1. плоскоклеточный ороговевающий рак;
2. плоскоклеточный неороговевающий рак;
3. аденокарцинома;
4. недифференцированные железистые раки:
- мелкоклеточный рак с веретенообразными клетками (овсяноклеточный рак);
- мелкоклеточный рак с лимфоцитоподобными клетками (круглоклеточный рак);
- полиморфноклеточный рак.
5. бронхиоло- альвеолярный рак.
Плоскоклеточные раки возникают из участков многослойного плоского эпителия в бронхах, бронхоэктазах, кавернах. Железистый рак возникает в различных участках слизистой бронхов. Бронхиоло-альвеолярный рак представлен уродливыми альвеолами и альвеолярными ходами, в просветах которых накапливаются слизистые массы (муцин). Источником этого рака является эпителий мелких бронхов или альвеол.
Метастазы рака легких. Могут быть:
- регионарными;
- отдаленными.
Регионарные метастазы отмечаются в лимфатических узлах средостения. Отдаленные – в печени, почках, надпочечниках, головном мозге.
Рак легких характеризуется ранним и интенсивным метастазированием, которое часто предопределяет исход заболевания.
Смертельными осложнениями при раке легких могут быть - гнойные воспалительные процессы в легких, разъедание крупных сосудов с массивным легочным кровотечением, дистрофические и некробиотические процессы в органах и тканях в связи с тяжелой интоксикацией.
3. РАК МАТКИ.
Выделяют 2 формы рака матки:
1. рак шейки матки;
2. рак тела матки.
1) РАК шейки матки.
Очень частая форма опухолей женской половой сферы.
Возраст - 45-48 лет.
Предраки - эрозии, лейкоплакии, дисплазии, полипы.
Этиологические факторы:
- раннее вступление в брак;
- большое число сексуальных партнеров;
- хронические воспалительные процессы;
- частые беременности, роды, аборты;
- особенности уклада жизни (пример: снижение заболеваемости у народов, у которых принято обрезание крайней плоти, под которой накапливаются канцерогенный факторы - смегма и герпетический вирус).
Стадии болезни - небольшая дисплазия:
- выраженная дисплазия;
- рак на месте (в пределах эпителиального пласта);
- инвазивный рак.
Инвазивный рак – 4 стадии:
рак в пределах шейки матки;
выход ракового процесса за пределы шейки матки;
распространение опухоли до нижней трети влагалища;
2 варианта:
- прорастание стенки мочевого пузыря с развитием мочевлагалищных свищей;
- прорастание в стенку прямой кишки с образованием влагалищно-прямокишечных свищей.
Метастазирование:
- регионарное;
- отдаленное.
Гистологические типы рака шейки матки:
- ороговевающий плоскоклеточный рак;
- неороговевающий плоскоклеточный рак;
- малодифференцированный плоскоклеточный рак;
- аденокарцинома.
Рак шейки матки – это излечимая болезнь при условии ранней диагностики.
2) РАК тела матки.
Встречается реже рака шейки матки.
Возраст – преимущественно женщины в менопаузе.
Этио-патогенетические факторы,способствующие болезни:
- ожирение;
- артериальная гипертензия;
- сердечно-сосудистые заболевания;
- эндокринные нарушения с увеличением эстрогенов и уменьшением прогестерона.
Патоморфология. Стадии болезни:
- железистая гиперплазия эндометрия с метаплазией;
- аденоматозная атипичная гиперплазия;
- рак на месте в пределах эндометрия;
- инвазивный рак.
Инвазивный рак. 4 стадии:
опухолевый рост в пределах тела матки;
прорастание в шейку матки;
распространение опухоли за пределы матки в зоне малого таза;
рост опухоли за пределы малого таза с прорастанием:
- в мочевой пузырь с развитием свищей между мочевым пузырем и маткой;
- в прямую кишку с развитием свищей между прямой кишкой и маткой.
Метастазирование:
- регионарное;
- отдаленное. Метастазирование развивается позже, чем при раке шейки матки.
Гистологический тип рака тела матки – преимущественно аденокарцинома.
Для эффективного лечения необходима ранняя диагностика.
4. РАК МОЛОЧНОЙ ЖЕЛЕЗЫ.
Предраковые процессы. Наиболее частые варианты;
кистозные процессы;
фиброаденома.
1. Кистозные процессы.
Кистозная болезнь (кистозная мастопатия) встречается особенно часто. У женщин старше 50 лет она отмечается почти в 60-70 %.
Различают 3 формы кистозной болезни:
- легкая форма кистозной болезни, при которой в молочных железах отмечаются единичные кисты без пролиферации эпителия;
- средне-тяжелые формы кистозной болезни, при которой в молочной железе имеется много кист без пролиферации эпителия;
- тяжелые формы кистозной болезни, при которой имеет место почти тотальное поражение молочных желез и появляются кисты с выраженной пролиферацией эпителия; это уже облигатный предрак.
2. Фиброаденома.
Отмечается гораздо реже кистозной болезни. Чаще встречается в молодом возрасте. Гистологическое строение типично для фиброаденом любых локализаций. НО выделяют две разновидности фиброаденомы-интраканаликулярную и периканаликулярную. При интраканаликулярной фиброаденоме железистый компонент представлен трабекулами или узкими трубочками. При периканаликулярной фиброаденоме имеет место расширение просвета трубочек с появлением даже небольших кист.
Рак молочной железы встречается в 100 раз чаще у женщин.
Возраст- 50-60 лет.
Фон – кистозная мастопатия с пролиферацией эпителия.
Чаще имеет место внутрипротоковый рак, реже дольковый рак.
Гистологические типы рака молочной железы:
- аденокарцинома;
- скирр;
- солидный рак;
- мозговик;
- плоскоклеточный рак.
Стадии развития болезни. 4 стадии-
1. Опухоль до 2 см.
2. Опухоль до 5 см.
3. Опухоль больше 5 см.
4. Опухоль распространяется на большую часть молочной железы с прорастанием в кожу и грудную клетку.
Метастазирование:
лимфогенное;
гематогенное.
1) Лимфогенное метастазирование:
- в лимфатические узлы подкрыльцовой впадины;
- по ходу внутренней грудной вены;
- в лимфатические узлы подключичной области, шеи, средостения.
2) Гематогенное метастазирование:
- по молочной железе с развитием карциноматозного мастита;
- легкие;
- кости;
- печень;
- головной мозг.
Залогом успешного лечения рака молочной железы является ранняя диагностика.
5. РАК МОЧЕВОГО ПУЗЫРЯ.
Сравнительно частая локализация раковой болезни.
Этиологические факторы:
- анилиновые красители;
- курение;
- вирусы.
Клиника: гематурия.
Стадии – 4. Это:
инвазия в слизистую;
инфильтрация мышечных слоев;
прорастание всей стенки мочевого пузыря;
прорастание в соседние органы - влагалище, матку, прямую кишку.
Метастазирование:
- регионарное;
- отдаленное.
Гистологические типы рака мочевого пузыря:
сосочковый;
переходноклеточный;
плоскоклеточный;
аденокарцинома.
1. Сосочковый рак. Макроскопически имеет вид цветной капусты. Отмечаются некрозы, кровоизлияния, изъязвление. Микроскопическая картина характеризуется наличием сосочков, образованных стромой, покрытой переходноклеточным эпитедлием.
2. Переходноклеточный рак. Опухоль представляет собой лепешкообразное образование, образованное атипичным переходноклеточным эпителием.
3. Плоскоклеточный рак. Имеет форму бляшки или блюдца с типичным гистологическим строением, характерным для плоскоклеточного рака с ороговением или без ороговения.
4. Аденокарцинома. Представляет собой полип с характерным для нее гистологическим строением. В атипичных железах отмечается слизь. В опухоли встречаются остатки переходноклеточного эпителия и кисты.
Прогноз рака мочевого пузыря зависит от стадии процесса. Но клинические проявления болезни очень неблагоприятны на любом этапе патологии из-за её локализации.
Микро и макропрепараты к лекции.

Рисунок 53 - Рак легкого.

Рисунок 54 - Рак легкого.
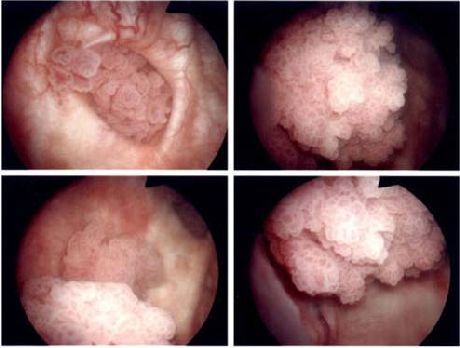
Рисунок 55 - Рак мочевого пузыря.

Рисунок 56 - Рак молочной железы запущенная форма.
Лекция 13
Опухоли кроветворной ткани.
В данной лекции будут проанализированы клинико-патоморфологические особенности опухолей из клеток кроветворной системы.
Клетки этой системы отличаются неоднородностью. Поэтому и гистогнез опухолей кроветворной ткани очень сложен. Естественно, для понимания опухолевого процесса необходимо знание нормальных процессов кроветворения. Именно на базе этих знаний и формируются классификации опухолевых болезней кроветворной ткани.
Принципы классификации:
- гистогенетический;
- клинико-морфологический.
Для идентификации опухолевых клеток кроветворной ткани используются различные методы. Это:
- морфологический;
- иммуногистохимический;
- гистохимический;
- культура тканей;
- экспериментальный (радиационные химеры – смертельно облученные животные);
- биохимический;
- генотипирование;
- кариологический (анализ состояния хромосом).
Опухолевые заболевания кроветворной ткани делятся на
2 группы:
1. системные опухолевые процессы;
2. локальные опухоли.
1. СИСТЕМНЫЕ ОПУХОЛЕВЫЕ ПРОЦЕССЫ.
Обозначаются термином – лейкозы (гемобластозы).
Лейкозы в зависимости от степени зрелости клеток делятся на острые и хронические.
При острых лейкозах опухолевые клетки соответствуют 1,2,3,4 уровням кроветворения, при хронических лейкозах опухолевые клетки соответствуют 5,6 уровням кроветворения.
1) Острые лейкозы.
Делятся на 2 группы:
- недифференцированные и труднодифференцируемые лейкозы;
- дифференцированные лейкозы.
1. Недифференцированные и труднодифференцируемые лейкозы.
Для них характерно появление клеток 1,2,3 уровней кроветворения. Эти клетки нельзя дифференцировать по росткам кроветворения морфологическими и гистохимическими методами.
А также варианты болезни, когда процесс трудно дифференцировать вследствие небольшого количества опухолевых клеток.
В эту группу входят 3 лейкоза:
- Недифференцированный.
- Неклассифицируемый.
- Олигобластный (малопроцентный) - лейкоз с появлением малого количества опухолевых клеток.
2. Дифференцированные лейкозы.
При этих лейкозах появляются клетки соответствующие 4 уровню кроветворения (бласты). Эти клетки можно по морфологическим и гистохимическим признакам разделить по трем росткам кроветворения:
|
|
|
Дата добавления: 2014-01-11; Просмотров: 3697; Нарушение авторских прав?; Мы поможем в написании вашей работы!