
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Малярія
|
|
|
|
Малярія—інфекційне захворювання, характеризується: періодичністю приступів, зв'язаною з циклом розвитку збудника в крові хворого.
Збудник. Відрізняють три різновидності малярії: 1) триденну, 2) чотириденну і 3) тропічну.
Кожна з них викликається особливим видом малярійного плазмодія: 1) Р1. vivax, 2) PI. Laverani, 3) PI. falciparum. Всі три види плазмодіїв мають подвійний цикл розвитку: безстатевий, який відбувається в еритроцитах людини (шизого-нія), і статевий, що відбувається в тілі комара (спорогонія).
Епідеміологія. Поширення малярії можливе тільки при наявності таких умов: 1) людей—носіїв малярійних плазмодіїв, 2) передавачів Інфекції — комарів з роду анофелес і 3) певної зовнішньої температури (не нижче 15—18°).. Якщо немає хоча б одного з цих факторів, поширення малярії припиняється.
Комар — переносник інфекції (анофелес) на відміну від інших видів має темні плямочки на крилах; на плоскій поверхні сидить під кутом, головою вниз.. Розмножується він у болотах, калюжах і стоячих водоймах. Кров ссуть і переносять малярію тільки самиці, вони нападають на людину переважно після заходу сонця і менше вдень. З настанням холодів самиці ховаються на зимівлю, а весною (квітень) вилітають знову.
На Україні найчастіше зустрічається триденна малярія, максимум захворювань припадає на весну і початок літа.
Симптоми і перебіг. Триденна малярія (Malaria tertlana). Інкубаційний період від 10 днів до кількох місяців. Заражені влітку або восени перший виразний приступ нерідко дають тільки весною (первинно прихована малярія).
Типовий приступ починається трясучим ознобом, головним болем і ломотою в тілі; температура підвищується до 40° і більше, іноді блювання або пронос, часто герпес на губах. Селезінка збільшена, щільна, печінка також збільшується. Приступ триває 6 — 8 —12 годин, рідко довше, температура падає критично з потом. Через 48 годин приступ повторюється знову і т. д. Надалі правильність чергування приступів втрачається: гарячка стає неправильною, а іноді й зовсім на час припиняється (вторинно прихована малярія). Тривалий безгарячковий період у цих випадках переривається типовими приступами — затяжна рецидивна малярія. Появі рецидивів сприяють гарячкові захворювання, охолодження тіла, перегрівання на сонці, впорскування адреналіну та Ін. При затяжній малярії розвивається анемія, стійкі зміни у внутрішніх органах (селезінці, печінці, нирках та ін.) і. нарешті, кахексія.
Чотириденна малярія (Malaria quartana) на Україні зустрічаються рідко. Приступи при ніq виникають через 72 години. Вони тривалі (12—16 ГОДИН), стійкі і важко піддаються вилікуванню.
Тропічна малярія (Miliaria tropica). Приступи настають через 48 годин і тривають до 40 годин, безгарячковий період короткий (8 годин). Озноб І піт виявлені мало, часто нервові симптоми: головні болі, маячення і втрата притомності, що доходить іноді до коми.
Перебігом тропічна малярія нерідко нагадує черевний тиф або сепсис. Важко піддається вилікуванню.
Діагноз у типових випадках легкий. При прихованих і затяжних формах малярію сплутують з сепсисом, туберкульозом, черевним тифом, бруцельозом. З'ясувати діагноз допомагають анамнез і лабораторне дослідження: аа скло наносять краплю крові, добуту під час приступу уколом з пальця, розмазують її до діаметра в 1 см, висушують і забарвлюють за Романовським-Гімза 45 хвилин (1 крапля фарби на 1 см:| дестильовапої води). В еритроцитах плазмодії забарвлюються в голубуватий колір. При прихованій малярії плазмодії в крові -виявляються, далеко не завжди.
Лікування Специфічні засоби: хінін, акрихін і плазмоцид.
Хінін призначають всередину (Chininum hydrochloricum) no 0,3 4 рази на день 7 днів підряд, потім роблять перерву на 4 дні, знову дають хінін 3 дні, потім 4 дні перерва і т. д. 5 тижнів. Внутрішньом'язово впорскують Chininum bihydrochlo-ricum: 50% водний розчин по 1 см3 2 рази па день або хінопірин (Chinini 3,0, Antipyrini 2,0, Aq. destill. 6,0) — 1,5 см3 2 рази на день.
Акрихін дають всередину по 0,1 3 рази на день 5 днів підряд. Потім 10 днів перерва, далі 3 дні акрихін 0,1 X 3— 10 днів перерва і ще раз акрихін (0,1ХЗ) З дні зряду. На цьому лікування закінчують.
Плазмоцид дають всередину по 0,02 на прийом звичайно в комбінації з акрихіном (таблетки). Схема лікування така сама, як і при акрихіні.
Як правило, приступи припиняються на 5-й день лікування.
Щоб уникнути поворотів малярії, весною призначають протирецидивне лікування за тією ж схемою, але акрихін з плазмоцидом дають не 3, а 2 рази на добу.
Крім специфічної терапії, при малярії застосовують загальнозміцнювальне -лікування (арсен під шкіру) і звичайні симптоматичні засоби.
Профілактика. 1) Боротьба з переносником - комаром. 2) Виявлення і лікування маляриків — носіїв плазмодія.
Осушування боліт, боніфікація, знищення личинок анофелеса нафтуванням водойм або розпиленням ларвицидів (паризька зелень та ін.). У приміщеннях комарів убивають обкурюванням, розпиленням дусту Лснтахлоріну (ДДТ) та ін. Вікна й двері житла захищають сітками.
Заходи особистої профілактики — профілактична акрихінізація: акрихін по 0,1 (у таблетках) два рази на день по два дні зряду з перервою в 4 дні, приймати під час перебування в малярійній місцевості.
·
1. Малярія - клінічна фармакологія специфічних засобів БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 2. Малярія гостра протозойна інфекція, що викликається малярійним плазмодієм (Plasmodium). Вона характеризується циклічним рецидивуючим перебігом із зміною епізодів лихоманки і міжприступних періодів, гепатоспленомегалією та анемією. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 3. Класифікація малярії Відповідно до виду збудника захворю-вання виділяють: триденну, тропічну, чотириденну малярію малярію, спричинену Plasmodiumovale. У клінічному перебігу малярії виділяють: первинну атаку, ранній і віддалений рецидив. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 4. Етіологія малярії Відомочотири види збудників малярії людини: Р. vivax— збудник триденної малярії, широко поширеної в країнах Азії, Океанії Південної і Центральної Америки; Р. falciparum— збудник тропічної малярії. поширеною в тих же регіонах (особливо в країнах Екваторіальної Африки); Р. malarie— збудник чотириденної малярії; Р. ovale— збудник малярії, ареал якого обмежений Екваторіальною Африкою, хоча окремі випадки реєструються на островах Океанії, у В'єтнамі і в Таїланді. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 5. Епідеміологія малярії Джерелом інфекції служить хвора людина або паразитоносій, а переносником — самка комара роду Anopheles. Людина, інфікована P.falciparum, стає небезпечною для тих, хто її оточує, через 7—10 днів від початку паразитемії, а при інших видах малярії — після двох і більше нападів. За відсутності етіотропного лікування паразити можуть існувати в організмі людини тривалий час: P.falciparum — до 1,5 років, P.vivax і P.ovale — до чотирьох років, P.malarie — десятки років (або навіть довічно). БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 6. Епідеміологія малярії Крім інфікування при укусі комара може спостерігатися внутрішньоутробне зараження малярією (вроджена малярія характерна для гіперендемічних районів) і зараження в процесі пологів. Зараження малярією будь-якого типу (частіше чотириденною) можливо під час переливання крові, отриманої від донорів-паразитоносіїв, і за допомогою забруднених голок і шприців (у наркоманів). Сприйнятливість людини до збудників малярії складає практично 100%. Лише у деяких груп людей є генетично обумовлений природний імунітет. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 7. Патогенез малярії Всі клінічні прояви малярії пов'язані з еритро-цитарною шизогонією — ростом і розмноженням в еритроцитах безстатевих форм паразита. Тканинна шизогонія перебігає безсимптомно. Розвиток малярійних нападів (гарячкових пароксизмів) співпадає із закінченням еритроцитарного циклу розвитку паразитів і масовим руйнуванням уражених еритроцитів. При зараженні P.vivax, P.ovale і P.falciparum напади виникають з інтервалом 48 год, при зараженні P.malarie — 72 год. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 8. Патогенез малярії У розвитку гарячкової реакції екзогенні пірогенипарази-тарної природи відіграють, в основному, роль активаторів запалення; можливо також, що вони виявляють пряму пошкоджуючудію на кровоносні судини. Моноцити і макрофаги, активовані паразитарними анти-генами, виділяють велику кількість цитокінів — інтерлейкінів(IL-2, IL-6), інтерферонів, фактор некрозу пухлин (TNF), вільних окиснювальних радикалів. Активізується система комплемента. Це супроводжу-ється пошкодженням стінки кровоносних судин (перш за все на рівні мікроциркуляторного русла) та іншими порушеннями гемостазу. Розпад уражених еритроцитів, що повторюється, і гемоліз неуражених еритроцитів, обумовлений утворенням аутоантитіл, призводить до розвитку анемії. Певну роль при цьому відіграє руйнування клітин червоної крові в гіперплазованійселезінці. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 9. Патогенез малярії За важкого (злоякісного) перебігу тропічної малярії іноді відзначається розвиток важких ускладнень — малярійної коми, інфекційно-токсичного шоку (алгіду), гострої ниркової недостатності, гострої дихальної недостатності та ін. Секвестрація в судинах головного мозку і гіпоксія вважаються основними причинами розвитку церебральної малярії. Затримка еритроцитів, що містять плазмодії, які ростуть в капілярах, різко порушує властивості реології крові. У хворого розвивається гіпер-, а потім гіпокоагуляція. Адгезовані до стінок капілярів еритроцити склеюються нитками фібрину; при цьому формуються так зв. "сладжі", кількість яких найбільша в життєво важливих органах — мозку, легенях, нирках. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 10. Патогенез малярії Тропічна малярія часто супроводжується розвитком гіпоглікемії, обумовленої підвищенням активності інсулярногоапарату підшлункової залози і активацією гліколітичного шляху окиснення в організмі господаря і паразита. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 11. Патогенез малярії Незважаючи на те, що гемоглобінурійна лихоманка вважається аутоіммунним усклад-ненням тропічної малярії, найчастіше вона виникає у осіб з врожденим дефіцитом глюкозо-6-фосфатдегідрогенази при прийомі хініну або препаратів групи 8-амінохіноліну. При цьому відбувається масивний внутрішньо-судинний гемоліз, унаслідок чого розвива-ються гемоглобінурія і гостра ниркова недостатність. В патогенезі малярії, особливо тропічної, істотну роль відіграють імунологічні порушен-ня. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 12. Загальні принципи фармакотерапії малярії Лікування хворих малярією повинне бып направлене на переривання еритроцитарної шизогонії (зняття гострих нападів захворювання), знищення гаметоцитів (припинення передачі інфекції) і гіпнозоїтів (профілактика віддалених рецидивів триденної малярії і малярії, спричиненої P.ovale). Таким чином, протималярійні ЛЗ підрозділяють на декілька груп. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 13. Класифікація протималярійних лікарських засобів Гемошизонтоцидні (мефлохін, похідні артемізину, хінін, хлорохін) – впливають на еритроцитарнішизонти, знімають напади триденної малярії та малярії, спричиненої P.ovale, забезпечують радикальне вилікову-вання тропічної та чотириденної малярії. Гістошизонтоцидні(піриметамін, примахін, прогуаніл, тетрациклін) – впливають на мерозоїти(в печінці), забезпечують радикальну хіміопрофілактику тропічної, частково – триденної малярії. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 14. Класифікація протималярійних лікарських засобів Гаметоцидні (примахін) – впливають на статеві еритроцитарні стадії P.falciparum, дозволяють знешкодити джерелол інфекції. Гіпнозоїтоцидні(примахін) – впливають на гіпнозоїти (в печінці), забезпечують радикальне вилковування триденної малярії і малярії, що спричинена P.ovale, радикальну хіміопрофілактику триденної малярії з тривалим періодом інкубації плазмодію. Етіотропне лікування хворих на малярію починають негайно після встановлення діагнозу і забору крові для паразитологічного дослідження. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 15. Фармакотерапія малярії Триденна малярія, спричинена P.vivax i P.ovale Зняття малярійних нападів Всередину 3 доби: Хлорохін (основа) по 10 мг/кг, потім 5 мг/кг через 4-6 год – 1-а доба, 5 мг/кг 1р/добу – 2-а і 3-я доба; Радикальне лікування: Всередину > 14 діб: Примахін по 0,25 мг/кг 1р/добу. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 16. Фармакотерапія малярії Чотириденна малярія Зняття малярійних нападів Всередину 3 доби: Хлорохін (основа) по 10 мг/кг, потім 5 мг/кг через 4-6 год – 1-а доба, 5 мг/кг 1р/добу – 2-а і 3-я доба; Радикальне лікування: Всередину 5 діб: Хлорохін (основа) по 10 мг/кг, потім 5 мг/кг через 4-6 год – 1-а доба, 5 мг/кг 1р/добу – 2-а - 3-а доба; БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 17. Фармакотерапія малярії Тропічна малярія, неускладнена (за наявності чутливості до хлорохіну) Всередину 3 доби: Хлорохін (основа) по 10 мг/кг 1 р/добу – 1-а і 2-а доба, потім 5 мг/кг 1р/добу – 3-я доба; Гаметоцитоносійство Всередину 2-3 доби: Примахін (основа) по 0,5 мг/кг 1 р/добу. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 18. Фармакотерапія малярії Тропічна малярія в районах з P.falciparum, резистентним до хлорохіну) Всередину одноразово: Мефлохін 15 мг/кг; Фансидар (піриметамін+сульфадоксин) 1575 мг (3 табл.) БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 19. Фармакотерапія малярії Тропічна малярія в районах з P.falciparum, резистентним до хлорохіну і поєднання сульфаніламідів з піриметаміном) ЛЗ вибору (схеми лікування): Всередину 1 добу: Мефлохін по 15-25 мг/кг 1-2 рази на добу (з інтервалом 6 год). Альтернативні ЛЗ (схеми лікування): Всередину 7 діб: Доксициклін (одночасно або після закінчення лікування хініном) 100 мг 1 р/добу; Хінін (соляно-кислий або сірчанокислий) по 10 мг/кг 3 р/добу. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 20. Фармакотерапія малярії Тропічна малярія в районах з P.falciparum з полівалентною резистентністю до хіміопрепаратів ЛЗ вибору (схеми лікування): Всередину 3 доби: Артесунат по 4 мг/кг 1 р/добу + Мефлохін 15 мг/кг однократно (на 1-шу добу). Всередину 7 діб: Артесунат по 200 мг 1 р/добу – 1-ша доба, 100 мг 1р/добу – 2-7 доби. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 21. Фармакотерапія малярії Альтернативні ЛЗ (схеми лікування): Всередину 1 добу: Галофантрин по 8 мг/кг 3 р/добу (кожні 6 год); Всередину 7 діб: Хінін по 10 мг/кг 3 р/добу в поєднанні з доксицикліном. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 22. Фармакотерапія малярії Важка тропічна малярія ЛЗ вибору (схеми лікування): В/в краплинно: Хінін (в 5% розчині глюкози або ізотонічного розчину): 10 мг/кг 4 год, далі – по 10 мг/кг кожні 8 годин з наступним переведенням на пероральну форму препарата. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 23. Фармакотерапія малярії Альтернативні ЛЗ (схеми лікування): В/м 7 діб: Артеметер 160 мг/добу – 1-ша доба, 80 мг/добу – 2-га-7-ма доби; Артесунат по 50 мг 2 р/добу. Ректально: Ректальна форма артесуната (свічки). БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 24. Особиста хіміопрофілактика малярії ЛЗ вибору (схеми лікування): Всередину за 2 тижні до від’їзду, весь термін перебування у вогнищі малярії, 4 тижні після повернення: Доксициклін 100 мг 1р/добу; Мефлохін 250 мг 1 р/тиждень; Хлорохін (основа) 300 мг 1 р/тиждень. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 25. Особливості застосування протималярійних препаратів Монотерапія хініном не забезпечує радикаль-ного виліковування (оскільки він швидко виводиться з організму, а його тривале застосування часто призводить до розвитку побічних реакцій). Тому після поліпшення стану хворого проводять курс лікування хлорохіном, а за підозри на наявність стійкості до даного ЛЗ — фансидаром, мефлохіном або тетрацикліном. Якщо через 30 хв (і менше) після прийому протималярійного ЛЗ виникає блювання, пов-торно призначають ту ж дозу ЛЗ; якщо з моменту першого прийому пройшло 30— 60 хв, дозу збільшують на 50%. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 26. Протипоказання до застосування протималярійних препаратів Мефлохін — діти < 2 років або з масою з ла < 15 кг, вагітність. Примахін — вагітність, період лактації. Сульфаніламіди у поєднанні з піримет-аміном — вагітність, періоду лактації. Тетрациклін — вагітність, період лакта-ції, діти < 8 років. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
· 27. Оцінка ефективності лікування малярії В процесі лікування малярії необхідно контро-лювати вираженість паразитемії. Якщо через 48 годин від початку лікування істотно не зменшується, необхідно замінити препарат або схему лікування. При частковій резистентності P.falciparum до хіміопрепаратів можливий розвиток віддале-них рецидивів тропічної малярії. Тому після завершення курсу лікування мікроскопічне дослідження препаратів крові необхідно повторювати кожні 1—2 тижні впродовж 1—1,5 місяців. БДМУ, кафедра внутрішньої медицини, клінічної фармакології та професійних хвороб ©
№ 214
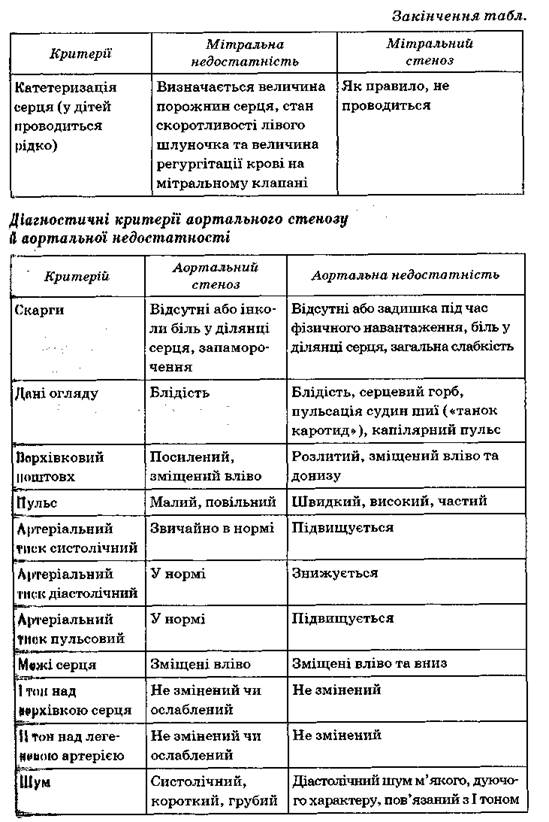

Неревматичні кардити в дітей


Критерії діагностики неревматичних кардитів у дітей (за І.М. Воронцовим із співавт., 1982)
Діагноз кардиту вважається достовірним при сумі отриманих балів 5 і більше (за наявності обов'язково хоча б однієї з ознак великої чи серед ньої значущості), імовірним при сумі 3 бали.

Особливості перебігу різних варіантів неревматичних кардитів у дітей
Гострий кардит виникає під час чи відразу після перенесеної вірув* ної або іншої інфекції, частіше в дітей на несприятливому преморбід ному фоні (алергічний чи лімфатичний діатез; у дітей, які часто хиіі ріють). Тяжкі форми переважно спостерігають у дітей перших 3 рокії життя, середньотяжкі – можуть бути в ранньому і старшому віці, ■ легкі форми – у дітей старшого віку.
Підгострий кардит характерний для дітей старшого віку; озимий серцевої недостатності виникають через 4–6 міс після перенео» Нй| ГРВІ. Клінічні прояви в цей час можуть бути не виражені. Потім а'яі ллється серцевий горб, систолічний шум недостатності мітральногі клапана, стійкий акцент II тону над легеневою артерією, розвившиь ся серцева недостатність, яка є резистентною до лікування.
Хронічний кардит зустрічається в дітей старшого віку; може бути первинно хронічним із клінічно безсимптомним початком або розвиватися внаслідок гострого і підгострого процесу. Розрізняють застійний, чи дилатаційний, гіпертрофічний і рестриктивний (з різко зменшеною Порожниною лівого шлуночка) варіанти перебігу хвороби. Серцева недостатність розвивається значно пізніше і тому малосимптомний перебіг с основною причиною пізньої діагностики та лікування хвороби.
Клінічні прояви неревматичного міокардиту. Виражені екстракардіальні ознаки ураження серця: знижений апетит, млявість, занепокоєння і стогін вночі, дратівливість, нудота, блювання. Відзначаються ознаки застійної серцевої недостатності: кашель, що посилюється при зміні положення тіла, напади ціанозу, задишки; хрипи в легенях (астматичний компонент при лівошлуночковій недостатності), вбільшення розмірів печінки (правошлуночкова недостатність), пастозність тканин, зменшення діурезу. Ослаблений верхівковий поштовх, межі серця розширені помірно, відзначається тахікардія, приглушеність І тону над верхівкою, може бути ритм галопу, тахікардія, тахіаритмія, брадикардія, брадіаритмія.
Розрізняють малосимптомний, псевдокоронарний (больовий), де-компенсаційний (з порушенням кровообігу), аритмічний, псевдокланий (з ознаками дисфункції клапанів, частіше мітрального), тромбоемболічний і змішаний варіанти перебігу хвороби.
Особливості ендокардиту в дітей. Найчастіше відзначається безсимптомний початок (єдина ознака – швидка стомлюваність), досить Часто невисока лихоманка, нездужання, загальна слабкість. Класичні ознаки ендокардиту (смугасті крововиливи на шкірі, функціональний шум) виявляються не завжди. Визначають кардіо- і спленомегалію, петехії, втрату маси тіла, поступове формування деформації Пальців у вигляді барабанних паличок. Надалі в разі неадекватного Лікування можуть з'являтися плями Рота (крововиливи на сітківці), Джейнуея (еритематозні болючі плями неправильної форми на долонях та підошвах), вузлики Ослера (шкірні болючі вузлики на подушечках пальців рук і ніг).
Особливості перикардиту в дітей. Для перикардиту характерні біль у Лівому плечі та спині, що зменшуються в положенні сидячи; часта лиховика, тахіпное, тахікардія, кашель, значна приглушеність тонів серця через перикардіальний випіт, шум тертя перикарда. При значному викоті, що може призвести до тампонади серця, з'являється здуття шийних вен під час вдиху і парадоксальний пульс (більше ніж у нормі зниження артеріального тиску і менше зниження венозного тиску на вдиху).
Особливості вроджених кардитів у дітей. Внутрішньоутробний кардит виявляється іноді в антенатальний період, але частіше діагностується в перші тижні та місяці життя. Залежно від терміну виникнення розрізняють ранній і пізній кардити. Ранній кардит виникає на 4-7-му місяці внутрішньоутробного життя і проявляється розвитком переважно фіброзної тканини в субендокардіальних шарах міокарда з формуванням фіброеластозу ендокарда або розвитком перо важно еластичної тканини з формуванням еластофіброзу ендо- і міокарда, без явних ознак гострого запалення.
Перші симптоми хвороби з'являються в перші місяці життя. Відзначається знижений апетит, відставання у фізичному розвитку, млявість, блідість шкіри та слизових оболонок, стомлюваність підчас смоктання, розширення меж серця, рання поява серцевого горб», глухість серцевих тонів; грубих шумів немає, але іноді вислуховується систолічний шум відносної недостатності мітрального клапанні переважає резистентна до лікування недостатність лівого шлуночки, Дані ЕКГ: високий вольтаж комплексів QRS, частий ритм, гіпертрофія лівого шлуночка. На рентгенограмі: при фіброеластозі форма серця куляста, при еластофіброзі – трапецієподібна.
Пізній кардит виникає після 7-го місяця внутрішньоутробного життя. Йому властиві виражені запальні зміни в міокарді із залученням у процес 2 чи 3 оболонок серця, провідної системи, іноді коронарних судин з розвитком їх склерозу і гіпертрофії міокарда, але без утворення еластичної і фіброзної тканини. При залученні в процес хорд і клапанного апарату розвиваються вроджені вади серця.
Клінічні й інструментальні симптоми захворювання і характер йот перебігу подібні до тяжкої форми хронічного неревматичного карди ту. Відзначається недостатнє збільшення маси тіла після 3-б мір життя, стомлюваність під час годування, пітливість. Верхівковий поштовх дещо посилений, межі серця помірно розширені, тони серця звучні, шуми не вислуховуються, недостатність серця менш виражена, ніж при ранньому кардиті. Визначаються тахі- і брадикардія, бідіаритмія. На ЕКГ: аритмії, атріовентрикулярна блокада, перевантаження лівого шлуночка і передсердь. На рентгенограмі: тінь серця збільшена не так різко, як у попередньому варіанті.
Ідіопатичний міокардит (Абрамова-Фідлера) – найбільш тяжка найгостріша форма, що перебігає з глибоким дифузним ураженням серцевого м'яза. Характерні виражений інтоксикаційний синдром, кардіалгія і задишка, кардіомегалія з відносною недостатністю мітрального (рідше інших) клапана серця, значна приглушеніофі тонів, різноманітна ЕКГ-патологія. Нерідко спостерігається розвиток миготливої аритмії, поступове прогресування недостатності кровообігу, тромбоемболічний синдром. Залежно від переважання симптомі! розрізняють стенокардитичний, аритмічний, асистолічний і тромби емболічний варіанти перебігу хвороби. Лабораторні показників *Ш правило, нормальні. Прогноз несприятливий, більшість хворих вмирає. У багатьох випадках значне поліпшення досягається призначенням тривалих курсів преднізолону (починаючи з 30–50 мг на день наступним зниженням добової дози). Патогенетична терапія проводиться з урахуванням клінічного варіанта перебігу хвороби.
Додаткові методи діагностики Неревматичних кардитів у дітей
Лабораторна діагностика. Найбільш надійним підтвердженням Діагнозу гострого неревматичного кардиту є визначення інфекційного збудника в крові, носоглотковому слизу, фекаліях, а також визначення високих титрів відповідних антитіл у парних сироватках хворих (чотириразове наростання за 2–4 тиж.) з наступним зменшенням титру.
Зміни в загальному аналізі та біохімічних показниках крові (збільшення ШОЕ, лейкоцитоз або лейкопенія, підвищення рівня альфа-2- і гамма-глобулінів, ДФА, С-реактивного білка) є проявом вірус-МО-бактеріальної інфекції. У більшості випадків, включаючи тяжкий Перебіг захворювання з кардіомегалією, не відзначається підвищення органоспецифічних ферментів (креатинфосфатази, лактатдегідрогенази та їхніх ізоферментів).
Електрокардіографія. Ознаки порушення провідності (атріовентрикулярна блокада II–III ступеня, блокада ніжок пучка Пса), екстрасистолії, напади пароксизмальної тахікардії з розширеним деформованим комплексом QRS, зниження вольтажу комплексів QRS, зміна овгмента ST, інверсія зубця Т, ознаки гіпертрофії відділів серця.
Рентгенографія серця. Відзначається збільшення меж серця (кардіальний індекс понад 50), зміна контурів серця і великих судин, посилення легеневого малюнка.
Ехографія серця дозволяє встановити гіпертрофію відділів серця, дилатацію порожнин, допплєрехографія – оцінити стан клапанного (Шарату.
Лікування дітей з неревматичними кардитами
Лікування визначається етіологією кардиту, особливостями імун-Ивї реактивності дитини, характером перебігу, ступенем серцево-судинної недостатності. Воно включає стаціонарний (гострий період чи Ііґострення хвороби, тривалістю 1,5–2 міс), амбулаторний і санаторний (період підтримуючої терапії) етапи.
Принципи лікування дітей з неревматичними кардитами на стаціонарному етапі:
Обмеження рухової активності на 2–4 тиж. Лікувальну фізичну культуру призначають з перших днів лікування після зниження тем-Віратури тіла, підбираючи навантаження з урахуванням результатів функціональних проб (за Шалковим).
Дієтотерапія (стіл №10 за Певзнером) потребує обмеження ріди- Ш (добова кількість повинна бути на 200–300 мл менша за об'єм), включення в раціон продуктів, збагачених калієм (родзинки, вурага, каротинова суміш, печена картопля).
На початку захворювання призначають противірусну терапію в поєднанні з антибактеріальною. Тривалість останньої – не менше ніж З-4 тиж.
Антибактеріальна терапія проводиться на 2–3-му тижні препаратами переважно пеніцилінового ряду у віковій дозі, тому що в більшості дітей з кардитом реєструються хронічні вогнища інфекції.
Нестероїдні протизапальні препарати призначають при гострому кардиті на 4–6 тиж. (ацетилсаліцилова кислота в дозі 0,2 г на 1 рік життя; індометацин – 1–2 мг на 1 кг маси тіла; вольтарен – 0,5 мг на 1 кг маси тіла на добу), а потім у половинній дозі протягом 2–3 міс; при підгострому перебігу чи рецидиві хронічного кардиту повну дозу призначають на 6–8 тиж. і більше.
Глюкокортикоїдні препарати показані при тяжкому перебігу хвороби з ознаками серцевої недостатності (частіше в дітей молодшого віку й у старших – при міокардиті Абрамова-Фідлера), при кардиті з ураженням провідної системи серця, при загрозі переходу підгострого процесу в хронічний. Преднізолон призначають у дозі 1–1,5 мг на 1 кг маси тіла на добу протягом 1 міс, поступово знижуючи дозу (у старших дітей – по 2,5 мг за 3–4 дні, у ранньому віці – по 1,2–1,5 мг за 3–4 дні). При недостатньому ефекті призначають підтримуючу дозу (0,5 мг на 1 КГ маси тіла на добу) протягом кількох тижнів.
Сечогінні препарати при серцевій недостатності призначають протягом 1 –1,5 міс щодня: при лівошлуночковій І–НА ступеня верошпірон (1–4 мг на 1 кг маси тіла на добу); при лівошлуночковій НА паралельно з правошлуночковою НА–ИБ ступеня – верошпірон з фуросемідом (2–4 мг на 1 кг маси тіла на добу); при тотальній недостатності ПБ–III ступеня – лазикс чи фуросемід парентерально в ком бінації з верошпіроном; за необхідності – бринальдикс чи урегіт (1 -= 2 мг на 1 кг маси тіла на добу). Потім після виписування зі стаціонару ** 2–3 рази на тиждень.
Десенсибілізуючі препарати показані тільки при гострому те підгострому перебігу кардиту.
Антикоагулянтну терапію застосовують при тромбоемболему варіанті хвороби: призначають гепарин (120–150 ОД на 1 кг маси тіла), курантил чи дипіридамол (5 мг на 1 кг маси тіла на добу).
Антикінінову терапію призначають при найгострішому перебігу процесу (пармідин чи аргінін, продектин, контрикал).
Серцеві глікозиди призначають у разі розвитку серцевої недостатності (див. нижче).
Кардіометаболіти призначають внутрішньовенно у вигляді поляризуючої суміші (10% розчин глюкози – 10–15 мл на 1 кг мв на тіла, 1 ОД інсуліну на 5 г глюкози, панангін – 1 мл на 1 рік життя, 2–5 мл 0,25% розчину новокаїну), рибоксину; перорально протягни місяця – калію оротат, панангін, рибоксин, вітамін В12 з фоліоннй кислотою, кальцію пангамат (вітамін В16), кальцію пантотенат (вітамін В6), L-карнітин чи мілдронат, нестероїдні анаболічні гормони (ретаболіл, неробол, фемоболін, метандростендіол), фосфаден.
13. Антиаритмічні препарати призначають залежно від виду аритмії (див. розділ «Аритмії в дітей»).
14. При підгострому чи хронічному перебігу показані препарати амінохінолінового ряду – делагіл, плаквеніл (3 мг на 1 кг маси тіла на добу) довгостроково, протягом 3–6 міс і більше.
Принципи терапії серцевої недостатності. Під гострою серцевою недостатністю розуміють гостру недостатність кровообігу, обумовлену неефективністю функції серця як насоса, що призводить до зниження хвилинного відтоку крові або до нездатності перекачати весь венозний приток за одиницю часу. Клінічно гостра серцева недостатність проявляється синдромом малого серцевого викиду.
Терапія гострої серцевої недостатності так само, як і хронічної, складається з таких компонентів:
Регулювання переднавантаження, тобто забезпечення адекватності венозного притоку до серця; досягається призначенням діуретиків (лазикс внутрішньовенно з розрахунку 1–2 мг на 1 кг маси тіла на введення, 2–3 рази на добу), респіраторна терапія методом вдихання кисню з позитивним тиском наприкінці видиху.
Поліпшення інотропної діяльності міокарда, тобто збільшення сили серцевих скорочень, досягається призначенням адреноміметиків Швидкої дії (допаміну, добутаміну, адреналіну гідрохлориду).
Показанням до дигіталізації при застійній серцевій недостатності є надшлуночкова тахікардія (дигоксин внутрішньовенно із розрахунку 0,03–0,05 мг на 1 кг маси тіла). При тахіаритміях призначають Препарати, які нормалізують серцевий ритм (хінідин, новокаїнамід, іооптин, анаприлін, кордарон, орнід, верапаміл та ін.), при брадіаритмії – препарати, що не впливають на ритм серця (адоніс, талузин).
Призначення кардіотрофічних засобів (препарати калію та магнію, ПІридоксальфосфат, фосфаден, АТФ-лонг, рибоксин, інозин-F тощо).
|
|
|
|
|
Дата добавления: 2015-05-08; Просмотров: 749; Нарушение авторских прав?; Мы поможем в написании вашей работы!