
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Аускультация сердца 2 страница
|
|
|
|
Ранние систолические шумы начинаются вместе с I тоном сердца, оканчиваются в середине систолы. Они могут возникнуть при небольших дефектах межжелудочковой перегородки, при больших дефектах, сочетающихся с легочной гипертензией, или тяжелой островозникшей недостаточности правого или левого предсердно-желудочкового клапана. В случаях больших дефектов межжелудочковой перегородки в сочетании с легочной гипертензией сброс крови в конце сисТолы может быть незначительным или отсутствовать, в результате чего шум выслушивается лишь в начале систолы. Аналогичная ситуация складывается при очень незначительных дефектах мышечной части межжелудочковой перегородки, когда в конце систолы сброс крови прекращается. Ранний систолический шум является характерным признаком недостаточности правого предсердно-желудочкового (трехстворчатого) клапана при отсутствии легочной гипертензии. Эта патология часто встречается у наркоманов, страдающих инфекционным эндокардитом. У них регургитация в правое предсердие проявляется высоким зубцом v. Нормальные уровни давления в правом желудочке достигаются лишь в конце систолы. Вот почему шум выслушивается лишь в начале систолы. У пациентов с острой митральной недостаточностью и большим зубцом и, при потере левым предсердием способности сокращаться часто выслушивается громкий ранний систолический шум, который слабеет к концу систолы по мере уменьшения градиента давлений между левым желудочком и левым предсердием (гл. 187).
Поздние систолические шумы — это тихие или умеренно громкие высокочастотные шумы, которые появляются значительно позже изгнания крови из желудочка и не сливаются ни с каким тоном сердца. Их возникновение, видимо, связано с нарушением функции сосочковых мышц вследствие перенесенного инфаркта миокарда, ишемии этих мышц или их растяжения при общей дилатации левого желудочка. Эти шумы могут возникнуть во время приступа стенокардии. Они обычны у больных, перенесших инфаркт миокарда или диффузное поражение миокарда. Поздние систолические шумы, выслушиваемые после мидсистолических щелчков, встречаются при поздней систолической митральной регургитации, вызванной пролапсом левого предсердно-желудочкового (митрального) клапана в полость левого предсердия (гл. 187).
|
|
|
Диастолические шумы. Ранние диастолические шумы появляются одновременно со II тоном сердца или следуют непосредственно за ним, как только давление в желудочке снизится настолько, что будет ниже давления в аорте или легочной артерии. Высокочастотные шумы при недостаточности клапанов аорты или недостаточности клапанов легочного ствола, вызванные легочной гипертензией, обычно имеют нисходящую форму, так как на протяжении диастолы происходит постепенное уменьшение объема и скорости регургитации. Нежные высокочастотные шумы недостаточности клапанов аорты трудны для аускультации. Их нельзя услышать случайно. Необходима тщательная аускультация вдоль левой границы грудины. Фонендоскоп следует плотно прижимать к грудной клетке. При этом пациент должен менять положение: сидеть, наклониться вперед, задержать глубокий выдох. Диастолический шум при недостаточности клапанов аорты усиливается при внезапном повышении артериального давления, как, например, при выполнении теста со сжатием кисти, он становится слабее по мере снижения артериального давления, как в случае ингаляции амилнитрита. Диастолический шум при врожденной недостаточности клапанов легочного ствола, не сопровождающейся легочной гипертензией, отличается низкой или средней высотой. Этот шум появляется несколько позже, поскольку в момент закрытия клапана легочного ствола обратный ток крови минимален, так как градиент давлений, приводящий к регургитации, в этот момент незначителен.
|
|
|
Миддиастолические шумы появляются обычно на уровне атриовентрикулярных клапанов в период раннего наполнения желудочков. Как и большинство мидсистолических шумов, миддиастолические шумы являются следствием несоответствия просвета клапана и кровотока. Они могут быть довольно громкими, несмотря на незначительность стеноза атриовентрикулярного отверстия даже в том случае, если кровоток неизменен или слегка повышен. Напротив, шум может быть слабым или отсутствовать у больных с тяжелым поражением клапана, но при выраженном уменьшении сердечного выброса. Тяжелый стеноз сопровождается продолжительным диастолическим шумом. Причем длительность шума — более достоверный признак степени сужения отверстия, чем его интенсивность.
Характерной чертой низкочастотного миддиастолического шума стеноза левого атриовентрикулярного отверстия (митрального стеноза) является его возникновение после щелчка открытия. Стетоскоп следует помещать на область толчка левого желудочка, который лучше всего определяется, когда пациент лежит на левом боку. Шум митрального стеноза нередко выслушивается только в области верхушки левого желудочка. Он может усиливаться при небольшой физической нагрузке в положении пациента лежа или при ингаляции амилнитрита. У больных со стенозом правого атриовентрикулярного отверстия миддиастолический шум локализуется в относительно ограниченной области вдоль левого края грудины и может усиливаться на вдохе.
Левый предсердно-желудочковый (митральный) клапан может быть источником миддиастолических шумов при дефекте межжелудочковой перегородки, незаращенном артериальном протоке или митральной недостаточности. При дефекте межпредсердной перегородки или недостаточности правого предсердно-желудочкового (трехстворчатого) клапана местом зарождения миддиастолического шума является трехстворчатый клапан. Эти шумы возникают в результате стремительного тока крови через клапан. Как правило, это происходит после III тона сердца. Предрасполагающим фактором к появлению шумов служит большой сброс крови «слева направо» или тяжелая недостаточность атриовентрикулярного клапана. Мягкий миддиастолический шум иногда можно выслушивать у больных с острой ревматической атакой (шум Карей—Кумбса). Его появление связывают с воспалением краев левого предсердно-желудочкового (митрального) клапана или избыточным накоплением крови в левом предсердии вследствие митральной регургитации.
|
|
|
В случае остро возникшей недостаточности клапанов аорты диастолическое давление в левом желудочке может превысить давление в левом предсердии, что приведет к развитию так называемой диастолической митральной недостаточности, сопровождающейся миддиастолическим шумом. При тяжелой хронической аортальной недостаточности часто можно обнаружить миддиастолический или пресистолический шум (шум Флинта). Считается, что этот шум возникает при столкновении крови, попадающей в полость левого желудочка одновременно из корня аорты и левого предсердия, с передней створкой митрального клапана.
Начало предсистолических шумов совпадает с периодом наполнения желудочков, т. е. следует за сокращением предсердий. В связи с этим условием возникновения этих шумов является сохранение синусового ритма. Причиной их обычно служит стеноз атриовентрикулярного отверстия. Они имеют те же характеристики, что и миддиастолические шумы наполнения, имея, однако, восходящую форму. Пик их интенсивности совпадает по времени с громким первым тоном сердца. Интенсивность пресистолического шума определяется величиной градиента давлений через атриовентрикулярный клапан, который может оставаться минимальным до сокращения правого или левого предсердия. Наличие пресистолического шума в значительно большей степени, чем миддиастолического, характерно для стеноза правого атриовентрикулярного отверстия (трикуспидального стеноза), сочетающегося с сохраненным синусовым ритмом. Иногда миксома правого или левого предсердия может сопровождаться появлением миддиастолического или пресистолического шумов, напоминающих шумы митрального или трикуспидального стенозов.
|
|
|
Постоянные шумы начинаются в систолу, достигают максимума, приближаясь ко II тону сердца, и продолжаются на протяжении всей диастолы или ее части. Наличие этих шумов свидетельствует о сохранении постоянного кровотока между отделами высокого и низкого давления в период от окончания систолы до начала диастолы. В случае незаращенного артериального протока шум сохраняется до тех пор, пока давление в легочной артерии не станет значительно ниже давления в аорте. Данный шум усиливается при повышении системного артериального давления и становится слабее при ингаляции амилнитрита. При легочной гипертензии диастолическая составляющая шума может исчезать. В этом случае шум становится исключительно систолическим. Непрерывный шум редко встречается при дефекте аортолегочной перегородки, поскольку этот порок развития, как правило, сопровождается тяжелой легочной гипертензией. Созданные хирургическим путем аортолегочные соединения и анастомозы между подключичной и легочной артериями приводят к появлению шумов, похожих на шумы при открытом артериальном протоке.
Постоянные шумы могут быть следствием врожденных или приобретенных системных артериовенозных свищей, коронарных артериовенозных свищей, аномального отхождения левой коронарной артерии от легочной артерии или наличия соединений между синусом Вальсальвы и правыми отделами сердца. Причиной постоянных шумов может быть также высокое давление в левом предсердии, вызывающее постоянный сброс крови через небольшой дефект в межпредсердной перегородке. Шумы, связанные с наличием легочных артериовенозных свищей, могут быть непрерывными, но обычно они только систолические. Постоянные шумы могут быть также следствием нарушения кровотока в стенозированных системных (например, почечных) или легочных артериях, когда существует заметная разница давлений на концах суженного сегмента. У больных с коарктацией аорты непрерывный шум может выслушиваться со стороны спины. Эмболия сосудов легких, приводящая к частичному закрытию просвета, также может быть причиной появления постоянного шума.
Постоянные шумы могут быть следствием быстрого прохождения крови по неизмененным, но извитым сосудам. Примером, иллюстрирующим подобную ситуацию, может быть возникновение постоянного шума у больных с выраженным цианозом, вызванным тяжелой обструкцией оттока крови из легких. В подобном случае местом зарождения шума служат коллатерали бронхиальных артерий. В поздние сроки беременности и в раннем послеродовом периоде у женщин можно услышать «молочный шум» — безобидный систолический или постоянный шум. Безобидное шейное венозное жужжание представляет собой постоянный шум, выслушиваемый обычно в медиальной части правой надключичной ямки, когда пациент находится в вертикальном положении. Это жужжание обычно усиливается во время диастолы и может быть мгновенно устранено надавливанием пальцем на внутреннюю яремную вену с этой же стороны. Иррадиация громкого венозного жужжания ниже ключиц может привести к постановке ошибочного диагноза открытого артериального протока.
Шум трения перикарда состоит из пресистолического, систолического и раннего диастолического компонентов, имеющих царапающее звучание. Если выслушивается только систолический компонент, то этот шум может быть спутан с каким-либо другим сердечным или внесердечным шумом. Для лучшей аускультации шума трения перикарда больной должен находиться в вертикальном положении, нагнувшись вперед. Шум усиливается на вдохе.
ГЛАВА 178. ЭЛЕКТРОКАРДИОГРАФИЯ
Роберт Дж. Майербург (Robert J. Myerburg)
Введение. Электрокардиограмма (ЭКГ) представляет собой графическое описание электрической активности сердца, зарегистрированной на поверхности тела с помощью электродов, помещенных в различных точках, что позволяет оценить пространственное распределение этой активности. Источником электрической активности сердца служат работающие, сокращающиеся клетки миокарда, а также специальные клетки, обладающие автоматизмом. Это подробно описано в гл. 183.
Величину и направление распространения электрической активности, зарегистрированные на поверхности тела, можно рассматривать как усредненные показатели деполяризации и реполяризаций множества клеток в данный момент времени. И хотя значительная часть электрической активности отдельных клеток теряется при взаимодействии с противодействующими силами других клеток, результирующая кривая является достаточно воспроизводимым и точным отражением истинной электрической активности сердца. Однако сигналы, зарегистрированные на поверхности тела, не позволяют определить места их зарождения, поскольку конкретный вектор напряженности на- поверхности является суммарным результатом бесчисленных комбинаций клеточных сигналов, исходящих из различных точек сердца.
На ранних стадиях развития ЭКГ Эйнтховен, пропагандируя свою теорию, говорил, что организм человека представляет собой большой объемный проводник, имеющий в своем центре источник электрической активности в виде сердца. Не являясь абсолютно точной, эта теория тем не менее дает клиницисту точку опоры в его практической деятельности. Развивая эту концепцию далее, можно предположить, что в любой момент сердечного цикла электрическая активность в чистом виде исходит из какого-то поляризованного точечного источника, находящегося в «теоретическом центре» сердца. Поскольку этот «эквивалентный диполь» должен иметь направленность и величину, можно и дальше продолжать рассуждения: вследствие этого на поверхности тела могут быть зарегистрированы мгновенно возникающие векторы. Применение этой концепции для анализа ЭКГ обсуждается ниже.
Системы отведений. Системы ЭКГ-отведений состоят из пяти электродов, помещаемых по одному на каждую конечность и в различные точки прекордиальной области. Каждое отведение регистрирует изменения электрического потенциала в течение сердечного цикла, возникающие между двумя какими-либо электродами или между одним из электродов и комбинацией других. Электрод, помещенный на правую ногу, неактивен и служит электродом заземления во всех отведениях.
Первоначальная система отведений, предложенная Эйнтховеном, основывается на предположениях о том, что тело — это гомогенный объемный проводник; все отведения симметричны; в центре объемного проводника располагается единственный эквивалентный диполь. Стандартные отведения от конечностей (I, II, III) складываются из трех комбинаций электродов правой руки (ПР), левой руки (ЛР) и левой ноги (ЛН) [рис. 178-1, а (1)].
I отведение регистрирует разницу потенциалов между ЛР и ПР. При этом электрод на ЛР положительный, а на ПР — отрицательный [рис. 178-1, а (2)]. II отведение отражает разность потенциалов между электродами ПР и ЛН, где положительным является электрод на ЛН. В III отведении фиксируется разность потенциалов между ЛР и ЛН, причем электрод ЛН также положительный. Видимо, Эйнтховен произвольно выбрал соотношения между положительными и отрицательными электродами в этих трех отведениях, руководствуясь лишь тем, чтобы комплекс QRS (см. ниже) был направлен вверх у большинства здоровых людей.
Для того чтобы уравнять потенциалы трех основных точек, ПР, ЛР и ЛН, была сконструирована центральная терминаль Уилсона (ЦТУ, нулевой электрод), соединявшая три указанных электрода вместе, через сопротивление величиной 5000 Ом. В результате происходит погашение всех электрических сил, и ЦТУ теоретически остается неактивной на протяжении всего сердечного цикла. Вследствие этого вновь полученный электрод будет функционировать как униполярное отведение [см. рис. 178-1,6 (1)]. Выбор точек наложения шести униполярных грудных отведений [см. рис. 178-1,6 (2); 178-2] основывался на концепции о том, что в результате близости нахождения сердца к передней стенке грудной клетки униполярные грудные отведения ведут себя почти как «прямые» отведения, т. е. форма регистрируемой кривой зависит прежде всего от особенностей тканей, находящихся непосредственно под электродом. Несмотря на то что эта концепция не получила того количественного выражения, на которое рассчитывали первоначально, и регистрируемые кривые на самом деле отражают активность всего сердца, ткани, находящиеся вблизи от активного электрода, оказывают существенное влияние на вольтаж регистрируемых зубцов. Шесть стандартных грудных отведений от (V1 до V6) записывают, помещая активный грудной электрод в следующие точки: V1 — в четвертое межреберье по правой границе грудины; V2 — в четвертое межреберье по левой границе грудины; V4 — в пятое межреберье по среднеключичной линии; V3 — посередине между V2 и V4; V5 — по левой передней подмышечной линии на уровне ¥4 no горизонтали; V6 — по левой среднеподмышечной линии на уровне V4 по горизонтали (см. рис. 178-2). ЦТУ служит нулевым электродом, а перемещаемый грудной электрод — активным.
С помощью системы, в которой ЦТУ также остается нулевым электродом, а в качестве активного выступает один из трех электродов, фиксированных на конечностях, можно регистрировать униполярные отведения от конечностей. Эти отведения обозначают как VR, VL и VF. Отключив электрод, идущий от конечности, на которую накладывается активный униполярный электрод, к ЦТУ, можно увеличить вольтаж униполярных отведений от конечностей почти на 50 %. В клинической практике эта модификация повсеместно используется для регистрации ЭКГ, а отведения обозначают соответственно aVR, aVL и aVF (см. рис. 178-1, в).

Рис. 178-1. Системы отведений. а — стандартные отведения от конечностей, где 1 — порядок наложения электродов-2 — эквивалентный треугольник Эйнтховена; 3 — трансформация треугольника в стандартную трехосную систему с положительной (+) и отрицательной (—-) полярностью: б) однополярные грудные отведения, где I — центральная терминаль Уильсона (ЦТУ) [или нулевой электрод (Н) и грудной электрод (Г), или исследовательский электрод (И ]
^заиТо^^н^ ом ме^ цту и каждь1м и3 OTBe^ ^ конечностей не^окУзано. плоскости н^пп" ду ц у и W^""11 "•••ведениями от V, до V, в горизонтальной ПЛ5К р части Р"^"^- в — Усиленные униполярные отведения от конечностей с использованием модифицированного ЦТУ; г — шестиосная стандартная система во фронтальной плоскости (нормальные параметры описаны в тексте ее применение представлено на рис. 178-5 и 178-6). Обозначения: ПР — правая р^аТр левая рука; ЛН — левая нога; IIH — правая нога

Рис. 178-2. Униполярные грудные отведения. а—расположение грудных электродов от V1 до V6; б—взаимоотношения между ЦТУ и грудным электродом (Г) в горизонтальной плоскости.
В последние годы многие исследователи изучали клиническое значение картирования грудной клетки. Множество электродов (от 32 до 192) используют для одновременной регистрации ЭКГ с последующей компьютерной обработкой данных и выведением изображения на экран. В результате можно получить информацию, недоступную при регистрации ЭКГ в 12 стандартных отведениях. Это позволило по-новому взглянуть на процессы, лежащие в основе нормальной и патологической реполяризации и деполяризации, оценить значение последовательных изменений сегмента при остром инфаркте миокарда.
Зубцы электрокардиограммы, их продолжительность и интервалы между ними. В клинических условиях ЭКГ регистрируют на специально разлинованной бумаге (рис. 178-3), что позволяет быстро измерять стандартные временные интервалы и вольтаж зубцов. Линии временных интервалов находятся на расстоянии 1 мм друг от друга, каждая пятая линия выделяется по толщине. Стандартная скорость протяжки бумаги составляет 25 мм/с. Таким образом, расстояние в 1 мм протягивается за 0,04 с (тонкие линии), а расстояние в 5 мм — за 0,20 с (толстые линии). Горизонтальные линии также расположены на расстоянии 1 мм друг от друга. Это позволяет калибровать вольтаж отклонений от изолинии. Принято считать, что 10 мм по вертикали соответствуют 1 мВ (см. рис. 178-3).
Первым зубцом, соответствующим изменению электрической активности во время сердечного цикла, является зубец Р. Он отражает деполяризацию предсердий (рис. 178-4). Деполяризация миокарда желудочков представлена в виде комплекса QRS. Зубец Q является первым отрицательным зубцом комплекса, зубец R — первым положительным зубцом комплекса. Его также называют положительным после зубца Q. Зубец 5 — это отрицательный зубец после зубца R (см. рис. 178-4). Если в комплексе QRS зубец Q возвращается к исходному уровню, не сопровождаясь положительным зубцом R, то такой комплекс называют QS-комплексом. Комплекс QRS может содержать несколько зубцов R. В этом случае повторный зубец R обозначают R'. Зубец Т отражает реполяризацию миокарда желудочков. Иногда за ним следует небольшой зубец U, механизм появления которого остается неясным. Реполяризация мышцы предсердий проявляется зубцом Та (или Тр). Различить его обычно бывает трудно, поскольку он почти всегда накладывается на интервал Р и комплекс QRS. Интервал между окончанием комплекса QRS и началом зубца Т известен под названием сегмента ST. Сегмент ST отражает период времени между деполяризацией желудочков и быстрой реполяризацией миокарда желудочков.

Рис. 178-3. Стандартизация ЭКГ.
Стандартная временная калибровка: 1 мм = 0,04 с или 5 мм = 0,2 с. Стандартный вольтаж—0,1 мВ/мм. а—частота появления повторяющегося события, возникающего каждые 5 мм по временной оси (0,2 с) составляет 300 в 1 мин; б—частота появления повторяющегося события, возникающего каждые 10 мм (0,4 с) составляет 150 в 1 мин; в, г, д—при возникновении события каждые 0,6, 0,8 и 1,0 с частота его появления составляет 100, 75 и 60 в 1 мин соответственно.
Интервал между зубцом Р и комплексом QRS, или интервал Р — Q, отражает промежуток времени между началом деполяризации предсердий (Р) и началом деполяризации желудочков (R или Q) (см. рис. 178-4). Его продолжительность у взрослых колеблется от 0,12 до 0,20 с. Поскольку активация атриовентрикулярного узла возникает незадолго до окончания деполяризации предсердий, величина интервала Р — R может быть использована в качестве показателя, приблизительно отражающего время атриовентрикулярной проводимости.
Продолжительность комплекса QRS (0,04—0,10 с) соответствует времени, необходимому для деполяризации миокарда желудочков. Она может немного увеличиться при регионарной блокаде, затрагивающей часть внутрижелудочковой специфической проводящей ткани, или при замедлении проводимости в каком-либо участке желудочковой мышцы. В значительно большей степени увеличивает продолжительность комплекса QRS нарушение проводимости на уровне ветви пучка Гиса. Приблизительное представление о рефрактерном периоде желудочков можно получить, измерив интервал Q— Т: от начала комплекса QRS до конца зубца Т (см. рис. 178-4). Величина интервала Q— Т зависит от частоты сердечных сокращений и может существенно меняться под влиянием множества патофизиологических или фармакологических факторов.
Векторная концепция и электрическая ось сердца. Вектором называют графическое изображение какой-либо силы с указанием направления ее действия ивеличины. Применяя понятие вектора к специфическим условиям генерации электрической активности сердца, вектор может быть спроецирован на двухмерную поверхность, так называемый скалярный, или плоскостной, вектор (рис. 178-5, а—г); или рассматриваться в трехмерном пространстве, преобразуясь в специальный, или пространственный, вектор (см. рис. 178-5, д—з). В виде векторов можно изображать мгновенные изменения сил на протяжении всего электрического цикла сердца (см. рис. 178-5, а—д) или же среднюю, или максимальную, ось за весь сердечный цикл (см. рис. 178-5, з). Понятия среднего, максимального или мгновенных векторов чаще всего используют для анализа комплекса QRS. Однако эти же принципы могут быть применены и к зубцу R, сегменту ST или зубцу Т.

Рис. 178-4. Представлены зубцы электрокардиограммы Р, Т и U и комплекс QRS.
Справа показан порядок измерения интервала Р—R, комплекса QRS. сегмента ST и интервала Q — Т.
Если мгновенная электрическая сила, зарегистрированная на поверхности тела, ориентирована перпендикулярно или почти перпендикулярно к одному из отведений (см. рис. 178-5, в, вектор 6), то потенциал, зарегистрированный в этом отведении в данный момент времени, будет минимальным или изоэлектричным (см. рис. 178-5, г, точка 6). Напротив, если отведение ориентировано параллельно направлению мгновенной электрической силы (см. рис. 178-5, в, вектор 4), то потенциал, зафиксированный в этом отведении, будет максимальным (см. рис. 178-5, г, точка 4). В случае промежуточного варианта вольтаж зарегистрированного вектора также будет средним между двумя, указанными выше (см. рис. 178-5, в и г, вектор 2). Если в какой-то момент времени электрическая сила ориентирована к положительному полюсу отведения, то возникающий зубец будет положительным (см. рис. 178-5, в и г, вектор 4), если к отрицательному полюсу — то отрицательным (см. рис. 178-5, в и г, вектор 1). Эти общие положения относятся как к мгновенным векторам, возникающим в любой точке кривой по мере формирования комплекса QRS, так и к среднему вектору, образующемуся при законченной деполяризации всего желудочка.
На рис. 178-5, д—з представлены семь мгновенных векторов, ориентированных в трех направлениях, что указывает на пространственный характер распространения деполяризации желудочков. На схеме (см. рис. 178-5,д) представлен усредненный пространственный вектор QRS, являющийся результатом сложения всех мгновенных сил. Если придерживаться приведенных выше принципов, то вольтаж комплекса QRS будет наибольшим в отведении I и наименьшим в отведении aVF во фронтальной плоскости (отведения от конечностей) и будет ориентирован кзади в горизонтальной плоскости (грудные отведения).
Если трёхосевую систему усиленных униполярных отведений от конечностей совместить с трёхосевой системой отведений Эйнтховена, то получится шестиосная система, позволяющая определить усредненную ось QRS, или любой из мгновенных векторов, во фронтальной плоскости (см. рис. 178-1,г). Если выбрать правильную ориентацию для положительных и отрицательных зубцов в каждом из отведений, то шестиосная система отсчета становится простым инструментом анализа скалярных векторов. При этом для определения средней оси требуется минимальное количество отведений: всего два. Если максимально положительный вольтаж комплекса QRS наблюдается в I отведении и комплекс изоэлектричен в отведении aVF, то это означает, что отклонение ЭКГ составляет 0°. Напротив, если вольтаж комплекса QRS максимально положителен во II отведении и комплекс изоэлектричен в отведении aVL, следовательно, отклонение ЭКГ составляет 60°. Отклонение средней оси комплекса QRS во фронтальной плоскости у здорового взрослого человека варьирует от — 30 до + 110°. Отклонение оси в пределах от +90° до + 100° может встречаться как у здоровых лиц, так и при заболеваниях сердца. В целом принято считать, что отклонение оси более + 90° свидетельствует о девиации оси вправо. Случаи, когда величина отклонения оси располагается за отметкой — 30°, рассматривают как патологическую девиацию оси влево. Аналогичным же образом можно определить отклонение средней оси QRS в горизонтальной плоскости (см. рис. 178-2,6). При нормальной ориентации ось направлена влево и кзади.
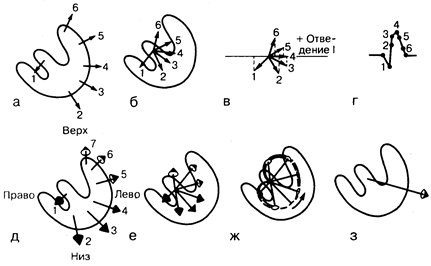
Рис. 178-5. Применение понятия вектора к специфическим условиям генерации электрической активности сердца. а — скалярная проекция шести мгновенных векторов QRS во фронтальной плоскости; б — векторы, исходящие из точечного источника, находящегося в электрическом центре сердца; в — проекция векторов на ось I отведения; г — изображение комплекса QRS в I отведении, создаваемое мгновенными векторами, изображенными в части в (см. текст); д — пространственная ориентация семи мгновенных векторов в последовательности, соответствующей распространению деполяризации желудочков; е — пространственная ориентация векторов, исходящих из электрического центра сердца; ж — линия, соединяющая терминальные части пространственных векторов, описывает пространственную петлю ORS (петли вектора); з — средний пространственный вектор ORS представляет собой среднюю всех мгновенных векторов; направлен влево, немного книзу и кзади (см. текст). (Из J. W. Hurst, R. J. Myerburg. Introduction to Electrocardiography, 2d ed. — New York; McGraw-Hill, с разрешения.)
На рис. 178-6 показаны три нормальных ЭКГ. Анализ отклонения средней оси QRS во фронтальной плоскости (I, II, III, aVR, aVF) показывает, что ось ориентирована горизонтально (см. рис. 178-6, а), вертикально (см. рис. 178-6, в) или занимает промежуточное положение (см. рис. 178-6,6). В первом случае конечный общий вольтаж комплекса QRS максимален в I отведении, комплекс практически изоэлектричен в III отведении и очень мал в отведении aVF. Это означает, что средняя ось направлена практически перпендикулярно плоскости III отведения. Во втором случае вольтаж комплексов в отведениях I и aVF почти одинаков и максимален в отведениях II и aVR. Средняя ось комплекса QRS находится при этом между положительным полюсом II отведения и отрицательным полюсом отведения aVR. В третьем случае вольтаж комплекса максимален в отведениях II и aVF. В I отведении комплекс QRS практически изоэлектричен. Вследствие этого ось комплекса становится перпендикулярной плоскости I отведения. Аналогичный подход может быть использован для определения оси комплекса QRS в горизонтальной плоскости. Для третьего случая (см. рис. 178-6, в) в отведении V3 проекции сил изоэлектричны. Вследствие этого, как показано на схеме, в этом случае проекция оси QRS в горизонтальной плоскости ориентирована влево и кзади. Если эту информацию добавить к результатам ориентирования оси во фронтальной плоскости, то станет очевидно, что средний вектор комплекса QRS данной электрокардиограммы направлен вниз, влево и кзади. Те же подходы могут быть применены для анализа расположения средней оси зубца Т, который у здоровых людей, как правило, ориентирован в том же направлении, что и ось QRS. Угол между осями QRS и Г во фронтальной плоскости более 45° или более 60° в горизонтальной плоскости является признаком патологии.
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 607; Нарушение авторских прав?; Мы поможем в написании вашей работы!