
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Активный пассивный
|
|
|
|
Естественный искусственный
Видовой приобретенный

 (врожденный)
(врожденный)

 (постинфекционный) (прививка вакциной)
(постинфекционный) (прививка вакциной)
Рис. 45. Виды иммунитета
Итак, прежде всего иммунитет подразделяют на:
1) неспецифический - защита организма против различных видов микробов и белковых чужеродных клеток;
2) специфический – это защита организма от какого-то определенного микроба.
Неспецифические механизмы иммунитета
К неспецифическому иммунитету относят врожденные механизмы организма человека. Благодаря ряду защитных приспособлений микробы не проникают в организм. Первым барьером для микробов являются неповрежденные кожные покровы и слизистые оболочки (рта, носа, верхних дыхательных путей). Они являются механической защитой, так как непроницаемы для большинства микробов, а также выделяют бактерицидные вещества, губительно действующие на микроорганизмы. Например, особое ферментативное вещество лизоцим губительно действует на многие виды микробов или задерживает их размножение. Он содержится в коже, слизистой оболочке, конъюнктиве, мокроте, слюне, плазме и сыворотке крови, материнском молоке. Особенно велика его роль в защите глаз, полости рта, глотки и носа.
Защитную роль играет кислая реакция экскретов (пота, слюны, желудочного сока). Все указанные механизмы препятствуют внедрению микробов в организм. Попадая внутрь организма, микробы встречаются с рядом защитных приспособлений. Воспалительная реакция на месте проникновения возбудителя, на роль которой в борьбе с микробами указывал И.И.Мечников (1882), является следующим барьером защитной системы организма. Образование воспалительного отека и лейкоцитарного вала препятствуют дальнейшему продвижению микробов, а проникающие в воспалительный очаг из крови бактерицидные факторы губительно действуют на возбудителя инфекции.
|
|
|
Кроме того, большую роль в защите организма играет фагоцитоз. Фагоцитоз (греч. phago - пожираю, cito-клетка) представляет собой процесс поглощения и переваривания микробов и других посторонних частиц особыми клетками, называемыми фагоцитами. Эти клетки делят на микро- и макрофаги. К микрофагам относят зернистые лейкоциты крови. К макрофагам – моноциты крови, большие лимфоциты лимфатических узлов и селезенки, а также клетки, находящиеся в рыхлой соединительной ткани (полибласты, гистиоциты и др.). Если воспалительный процесс и фагоцитоз окажутся не с состоянии локализовать и уничтожить инфекцию, то с током лимфы из воспалительных очагов микробы попадают в ближайшие лимфатические узлы, где продолжается процесс их уничтожения. В тех случаях, когда микробам удается преодолеть барьеры, которые создаются для них в лимфатических узлах, они попадают в кровоток (бактеримия). При бактеримии в действие вступают неспецифические гуморальные (т.е. находящиеся в крови) факторы иммунитета. Такими факторами являются алексин, лизоцим, пропердин и др., которые убивают многих микробов. При вирусных инфекциях защита клеток осуществляется с помощью интерферона, вырабатываемого самой клеткой. Интерферон - сложное белковое вещество, препятствующее размножению вирусов.
Специфические механизмы иммунитета
Специфический иммунитет подразделяют на видовой и приобретенный. Видовой врожденный обуславливается передающимися по наследству признаками. Например, животные не болеют сифилисом, брюшным тифом, а человек - чумой свиней и крупного рогатого скота. Приобретенный иммунитет проявляется в результате воздейcтвия на организм человека микробов и их токсинов. Приобретаться иммунитет может, во-первых, естественным путем, т.е. после перенесения заболевания; во-вторых, искусственным путем, после проведения профилактических прививок. После введения вакцины иммунитет называется искусственный активный, после введения сывороток – искусственный пассивный, так как организм при этом получает готовые иммунные тела извне. Другой разновидностью пассивного иммунитета является естественный – плацентарный. Иммунные тела плод получает через плаценту от матери. Пассивным естественным иммунитетом обладают дети от нескольких месяцев до года, что имеет огромное значение в защите от детских инфекций (корь, скарлатина).
|
|
|
Наряду с другими факторами защиты большое значение принадлежит особым белковым веществам – антителам - иммуноглобулинам, которые вырабатываются в организме человека в ответ на поступление антигенов. Антигены - э то чужеродные для организма белковые вещества, которыми являются микробы и их токсины, клетки животных, растений, трансплантанты. Антигены и вырабатываемые организмом антитела специфичны, т.е. каждый антиген вызывает образование только таких антител, которые направлены против него. По современным представлениям основной функцией иммунитета является осуществление иммунологического надзора, т.е. распознавание в организме «своего» и «чужого» с последующим его уничтожением. Встреча антигена с антителом вызывает ряд изменений, доступных для наблюдения в пробирке (агглютинация - склеивание; бактериолизис - растворение микробов), что широко применяется с диагностической целью.
К специфическим противомикробным средствам относятся антибиотики, химиотерапевтические препараты, бактериофаг, специфические сыворотки и гамма-глобулины, вакцины, действие которых направлено либо на возбудителя болезни, либо на продуцируемые им токсины
Все это в свою очередь требует соответствующего лечения, направленного на основные механизмы патологического процесса.
Особо опасные контагиозные инфекции
Особо опасные контагиозные инфекции (ООИ) имеют высокую заразительность восприимчивого населения, отличаются тяжелым течением, обладают высокой летальностью и тенденцию к возникновению эпидемий. Из числа инфекций наиболее опасных являются возбудители холеры, чумы, сибирской язвы, натуральной оспы, туляремии и др.
|
|
|
Холе́ра (лат. cholera) - острая кишечная антропонозная инфекция, вызываемая холерным вибрионом. Холерный вибрион имеет вид коротких изогнутых и подвижных палочек, имеющих жгутик, они хорошо окрашиваются анилиновыми красителями, спор и капсул не образуют, растут на щелочных средах (pH 7,6-9,2) при температуре 10-40 °C. Холерные вибрионы образуют холерный токсин - энтеротоксин.
Механизм заражения фекально-оральный, характеризуется поражением тонкого кишечника, водянистой диареей, рвотой, быстрой потерей организмом жидкости и электролитов с развитием различной степени обезвоживания вплоть до гиповолемического шока и смерти.
Источником инфекции является человек - больной холерой и здоровый вибриононоситель, выделяющие в окружающую среду холерный вибрион с фекалиями и рвотными массами.
Большое значение для распространения заболевания играют здоровые вибриононосители. Заражение происходит главным образом при питье необеззараженной воды, заглатывании воды при купании в загрязненных водоёмах, во время умывания. Заражение может происходить при употреблении пищи, инфицированной во время кулинарной обработки, её хранения, мытья или раздачи, особенно продуктами, не подвергающимися термической обработке (креветки, вяленая и слабосоленая рыба). Возможен контактно-бытовой (через загрязненные руки) путь передачи. Кроме того, холерные вибрионы могут переноситься мухами.
При распространении заболевания важную роль играют плохие санитарно-гигиенические условия, скученность населения, большая миграция населения. В эндемичных районах (Юго-Восточная Азия, Африка, Латинская Америка) холера регистрируется в течение всего года. Завозные эпидемии связаны с интенсивной миграцией населения. В эндемичных районах чаще болеют дети, так как взрослое население обладает естественно приобретённым иммунитетом. В большинстве случаев подъем заболеваемости наблюдают в теплый сезон года.
|
|
|
Примерно у 4-5 % выздоровевших больных формируется хроническое носительство вибриона. После перенесенной болезни, в организме переболевших вырабатывается иммунитет.
Входными воротами инфекции является пищеварительный тракт. Часть вибрионов гибнет в кислой среде желудка под воздействием соляной кислоты. Преодолев желудочный барьер, микроорганизмы проникают в тонкий кишечник, где, найдя благоприятную щелочную среду, начинают размножаться. Вибрионы колонизируют поверхность эпителия тонкого кишечника, выделяя холерный токсин - энтеротоксин.
Инкубационный период длится от нескольких часов до 5 суток (чаще 24-48 часов). Тяжесть заболевания варьирует - от стёртых, субклинических форм до тяжёлых состояний с резким обезвоживанием организма и смертью в течение 24-48 часов.
По данным ВОЗ многие инфицированные пациенты не заболевают холерой, несмотря на то, что бактерии присутствуют в их фекалиях в течение 7-14 дней. В 80-90 % тех случаев, когда развивается болезнь, она принимает формы легкой или средней тяжести. Менее чем у 20 % заболевших людей развивается типичная холера с признаками умеренного или тяжелого обезвоживания. Для типичной клинической картины холеры характерно острое начало.
Признаки. Безболезненные обильные дефекации (диарея) от 3 до 30 раз в сутки. Стул имеет вид жидких каловых масс, сначала бело-серого цвета затем бесцветный, без запаха и примеси крови, с плавающими хлопьями. Всё это напоминает «рисовый отвар». Характерна рвота сначала съеденной пищей, затем жидкая типа «рисового отвара». В тяжёлых случаях понижается температура до 35-35,5°С, больного беспокоит жажда, сухость слизистых оболочек. Появляются позаострившиеся черты лица, западающие глаза («лицо Гиппократа»), снижение тургора кожи («руки прачки»), гипотония, тахикардия, нитевидный пульс, слабость, заторможенность, судорожные сокращения жевательных и икроножных мышц.
Степени обезвоживания:
I степень - потеря жидкости не превышает 3 % первоначальной массы тела;
II степень - потеря 4 — 6 % первоначальной массы тела;
III степень - потеря 7 — 9 % первоначальной массы тела;
IV степень – потеря более 9 % первоначальной массы тела.
При большой потере жидкости развивается алгид (лат. холодный) - симптомокомплекс, обусловленный обезвоживанием организма с потерей хлоридов натрия, калия и бикарбонатов, сопровождающийся гипотермией, гемодинамическими расстройствами, анурией, тоническими судорогами мышц конечностей, резкой одышкой.
Чума (лат. pestis) - острое природно-очаговое инфекционное заболевание группы карантинных инфекций, характеризующихся тяжёлым общим состоянием, лихорадкой, поражением лимфатических узлов, лёгких и других внутренних органов, часто с развитием сепсиса. Заболевание характеризуется высокой летальностью.
Возбудителем является чумная палочка, открытая в 1894 году одновременно двумя учёными: французом А.Йерсеном и японцем К. Сибасабуро (рис.46).
Инкубационный период длится от нескольких часов до 3-6 дней. Наиболее распространённые формы чумы - бубонная и лёгочная. Смертность при бубонной форме чумы колеблется от 27 до 95 %, при лёгочной - почти 100 %. В настоящее время при своевременном выявлении и лечении смертность составляет 5-10 %.
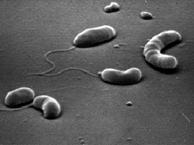
Рис. 46.Чумная палочка
Выделяют следующие формы течения болезни: локальная форма (кожная, бубонная и кожно-бубонная) - при такой форме чумная палочка во внешнюю среду практически не попадает; генерализованная форма (первично и вторично-септическая) с повышенным рассеиванием микроба во внешнюю среду; первично-лёгочная, вторично-лёгочная и кишечная с обильным выбросом микроба. При этом кишечная форма чумы выделяется исключительно как осложнение других форм данного заболевания. Инкубационный период чумы составляет от 72 до 150 часов, (чаще не превышает трёх суток).
Признаки заболевания проявляются внезапно. Как правило, не наблюдается озноб и слабость, повышение температуры до 39 - 40°С происходит внезапно, больной испытывает сильные головные боли, приступы рвотных позывов, покраснение (гиперемия) лица, конъюнктивы век и глазного яблока, мышечные боли, чувство разбитости. Характерные признаки заболевания: белый налет на поверхности языка, значительно расширенные ноздри, заметная сухость губ. Наблюдается повышение температуры кожного покрова, её сухость, возможно проявление сыпи, однако в некоторых случаях (в частности, при сердечной слабости) возможно внешнее проявление пота при относительно холодной коже больного. Особенностью чумы является постоянное чувство жажды. Возможно поражение центральной нервной системы вследствие сильной интоксикации, результатом чего является бессонница, возбуждение, беспокойство, суетливость, повышенная подвижность больного. В ряде случаев бред и потеря координации движений, нарушение пищеварения, затруднения мочеиспускания, болезненность живота. Причиной смерти больного является сепсис и выраженная токсемия.
Кожная форма чумы
Проникновение микроба чумы через кожу первичной реакции не вызывает, лишь в 3 % случаев присутствует покраснение и уплотнение кожи и ее болезненность. Первичное покраснение - папула превращается в везикулу и пустулу, после чего болезненность снижается, однако воспалительный процесс прогрессирует, возникает карбункул, переходящий в язву, которая при заживлении образует рубец (рис. 47).
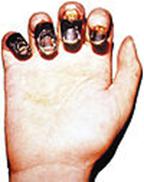
Рис.47. Кожная форма чумы
Кожно-бубонная форма чумы.
Кожно-бубонная форма чумы возникает при проникновении микроба через кожные покровы. Проникшая под кожу чумная палочка с потоком лимфы заносится в лимфатический узел больного, вызывая воспалительный процесс, распространяющийся на близлежащие ткани, с образование так называемого бубона, болезненного при прощупывании (рис.48).

Рис. 48. Кожно-бубонная форма чумы
Бубонная форма чумы
Для бубонной формы чумы характерно отсутствие реакции на месте внедрения микроба, в отличие от кожной формы. Чаще всего увеличиваются паховые и бедренные, реже - подмышечные и шейные лимфатические узлы. Первый признак бубонной чумы - резкая болезненность на месте развивающегося бубона. Бубон синтезируется с окружающими тканями в единое образование, при прощупывании отмечается его плотность в центре. Кожа в области бубона приобретает красный цвет. Размер бубона достигает размеров куриного яйца. Через 6-8 дней происходит нагноение бубона, затем его рассасывание и склерозирование. Диагностическое значение имеет несоответствие температурной реакции организма - частоте пульса больного (пульс 140 ударов в минуту). Как правило снижается максимальное артериальное давление до 90-80мм.рт.ст, а минимальное до 45-40 мм.рт.ст. Бубонная форма чумы может вызывать чумную пневмонию, что неблагоприятно сказывается на течении болезни и создаёт большую опасность распространения чумного микроба воздушно-капельным путём. Осложнением является также менингит, для которого характерны сильная головная боль, болезненная напряжённость мышц затылка, поражение черепно-мозговых нервов.
Септическая форма чумы.
При первично-септической форме чумы микроб проникает кожным путём, либо через слизистые оболочки, что связано с высокой вирулентностью микроба, его заражающей способностью и невысокой сопротивляемостью организма больного, что позволяет возбудителю проникнуть в кровь пациента без каких-либо заметных внешних изменений, преодолев защитные механизмы организма. Первичным признаком заболевания является высокая температуры, которая сопровождается одышкой, учащённым пульсом, бредом, адинамией. При отсутствии лечения в течение двух-четырёх дней наступает летальный исход. В исключительных случаях возможен летальный исход в течение суток, так называемая «молниеносная форма чумы», без каких-либо характерных клинических признаков.
Лёгочная форма чумы
Лёгочная форма чумы проявляется первичной пневмонией и развивается при заражении человека воздушно-капельным путём. Для лёгочной формы характерно развитие в лёгких очагов воспаления в качестве первичных признаков заболевания чумой. В первые сутки болезни появляются озноб, головные боли, боли в пояснице, конечностях, слабость, тошнота и рвота, покраснение и одутловатость лица, повышение температуры до 39- 41° С, боли и чувство сжатия в груди, затруднение дыхания, беспокойность, учащённый и аритмичный пульс. Затем, как правило, присутствуют учащённое дыхание и одышка. Мокрота содержит прожилки крови и значительное количество чумных микробов. Хрипы практически не прослушиваются, бронхиальное дыхание слышно лишь на ограниченных участках. Без лечения больные погибают в течение двух-трёх дней, при этом характерно стремительное течение заболевания.
Профилактика чумы. В очаге заражения проводятся противоэпидемические мероприятия: изоляционно-ограничительные мероприятия - обсервация и карантин, санитарно-гигиенические мероприятия противоэпидемической направленности, экстренная профилактика, дезинфекционные и дератизационные мероприятия. Специфической профилактикой против чумы является сухая живая вакцина.
Сибирская язва - острая бактериальная антропозоонозная инфекция, характеризующаяся интоксикацией, развитием серозно-геморрагического воспаления кожи, лимфатических узлов и внутренних органов, протекающая в кожной или септической форме. Кожная форма сибирской язвы встречается в 98-99 % всех случаев сибирской язвы.
Наиболее частой ее разновидностью является карбункулёзная форма, реже встречаются другие формы заболевания. Поражаются преимущественно открытые части тела; особенно тяжело протекает болезнь при локализации карбункулов на голове, шее, слизистых оболочках рта и носа.
Кожная форма сибирской язвы
Встречается в 98-99 % всех случаев сибирской язвы. Наиболее частой ее разновидностью является карбункулёзная форма.

Рис.49.Кожная форма сибирской язвы
Поражаются преимущественно открытые части тела; особенно тяжело протекает болезнь при локализации карбункулов на голове, шее, слизистых оболочках рта и носа.
Обычно карбункул бывает один, но иногда их количество доходит до 10-20 и более. На месте входных ворот инфекции последовательно развивается пятно, папула, везикула, язва. Безболезненное пятно красновато-синего цвета и диаметром 1-3 мм, имеющее сходство со следом от укуса насекомого, через несколько часов переходит в папулу медно-красного цвета. Нарастают зуд и ощущение жжения. Через 12-24 ч папула превращается в пузырек диаметром 2-3 мм, заполненный жидкостью, которая темнеет и становится кровянистой. При расчёсывании пузырек лопается, и на его месте образуется язва с темно-коричневым дном, приподнятыми краями и серозно-геморрагическим отделяемым. Через сутки язва достигает 8-15 мм в диаметре. В результате некроза центральная часть язвы через 1-2 недели превращается в черный безболезненный плотный струп, вокруг которого выражен воспалительный валик красного цвета (рис.49). Лечение сибирской язвы проводят антибиотиками (пенициллин) в сочетании с противосибиреязвенным иммуноглобулином.
Профилактические мероприятия осуществляют в тесном контакте с ветеринарной службой. Выявленных больных животных следует изолировать, а их трупы сжигать; инфицированные объекты необходимо обеззараживать. Для дезинфекции шерсти и меховых изделий применяется камерная дезинфекция. Лица, находившиеся в контакте с больными животными или заразным материалом, подлежат активному врачебному наблюдению в течение 2 недель. Важное значение имеет вакцинация людей и животных сухой живой сибиреязвенной вакциной.
Натура́льная оспа (лат. Variola) или, как её называли ранее, чёрная оспа - высокозаразная вирусная инфекция, которой страдают только люди. Её вызывают два вида вирусов: Variola major (смертность составляет 20-40 %, по некоторым данным до 90 %) и Variola minor (смертность 1-3 %). Люди, выживающие после натуральной оспы, могут частично или полностью потерять зрение, и практически всегда на коже остаются многочисленные рубцы в местах расположения язв. При типичном течении оспы инкубационный период длится от 8 до 12 дней.
Признаки. Начальный период характеризуется ознобом, повышением температуры тела, сильными болями в пояснице, крестце и конечностях, сильной жаждой, головокружением, головной болью, рвотой. На 2-4-й день на фоне лихорадки появляется сыпь на коже в виде участков гиперемии (розеолезная, эритематозная), либо геморрагическая сыпь по обеим сторонам грудной клетки в области грудных мышц до подмышечных впадин, а также ниже пупка в области паховых складок и внутренних поверхностей бедер («треугольник Симона»). Пятнистая сыпь держится несколько часов, геморрагическая - более продолжительное время.
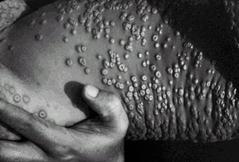
Рис. 50. Натуральная оспа
На 4-й день наблюдается снижение температуры тела, появляются типичные оспины на коже головы, лица, туловища и конечностей, которые проходят стадии пятна, папулы, пузырька, пустулы, образования корочек, отторжения последних и образования рубца.
На 8-9-й дни болезни в стадии нагноения пузырьков (рис.50), вновь ухудшается самочувствие больных, возникают признаки токсической энцефалопатии (нарушение сознания, бред, возбуждение, у детей возможны судороги). Период подсыхания и отпадения корок занимает около 1-2 недель. На лице и волосистой части головы образуются многочисленные рубцы.
К тяжёлым формам относятся сливная форма, пустулезно-геморрагическая и оспенная пурпура.
У людей привитых противооспенной вакциной заболевание протекает легко (Varioloid). Основными её особенностями являются продолжительный инкубационный период (15-17 дней), умеренные явления недомогания и другие признаки интоксикации; истинная оспенная сыпь необильная, пустулы не образуются, рубцов на коже не остается, выздоровление наступает через 2 недели. Встречаются лёгкие формы с кратковременной лихорадкой без сыпи и выраженных расстройств самочувствия.
К осложнениям относятся энцефалиты, менингоэнцефалиты, пневмонии, кератиты, сепсис.
Клинические проявления болезни являются основанием для специфических исследований. Для анализа берут содержимое везикулы, пустулы, корочки, мазки слизи из полости рта, кровь.
Профилактика натуральной оспы. В очаге заражения проводятся противоэпидемические мероприятия: изоляционно-ограничительные мероприятия – обсервация и карантин, санитарно-гигиенические мероприятия противоэпидемической направленности, экстренная профилактика, дезинфекционные мероприятия.
Лихорадка Эбола -острое, предположительно зоонозное заболевание из группы вирусных геморрагических лихорадок, протекающее с выраженным геморрагическим синдромом, отличается высоким уровнем летальности. Относится к особо опасным вирусным инфекциям.
Инкубационный период варьирует от нескольких дней до 2-3 недель.
Признаки. Начало заболевания острое, отмечается повышение температуры тела до 38-39 °С, головная боль, боли в мышцах и суставах, недомогание, тошнота. В течение первых дней у большинства больных возникают явления ангины; воспаление миндалин вызывает ощущение болезненного «шара в горле». В разгар заболевания присоединяются неукротимая рвота, боли в животе и диарея геморрагического характера с испражнениями в виде мелены. Быстро развивается геморрагический синдром с проявлениями кожных кровоизлияний, органных кровотечений, кровавой рвоты. Часто наблюдают признаки энцефалопатии в виде возбуждения и агрессивности больных; в случаях выздоровления эти явления длительно сохраняются и в период реконвалесценции. Летальный исход наступает, как правило, в начале 2-й недели болезни. Его основные причины - кровотечения, интоксикация, инфекционно-токсический шок.
Период реконвалесценции затягивается до 2-3 месяцев, сопровождается астенизацией, анорексией, снижением массы тела, выпадением волос, иногда развитием психических нарушений.
Туляремия - зоонозная инфекция, имеющая природную очаговость. Характеризуется интоксикацией, лихорадкой, поражением лимфатических узлов. Возбудитель заболевания - мелкая бактерия Francisella tularensis. При нагревании до 60 °C она погибает через 5-10 минут. Носители палочки туляремии - зайцы, кролики, водяные крысы, полевки. В природных очагах периодически возникают эпизоотии. Инфекция передается человеку или непосредственно при контакте с животными, или через заражённые пищевые продукты и воду, реже аспирационным путем (при обработке зерновых и фуражных продуктов, обмолоте хлеба), кровососущими членистоногими (слепень, клещ, комар и др.).
Инкубационный период от нескольких часов до 3-7 дней. Различают бубонную, легочную и генерализованную (распространенную по организму) формы. Болезнь начинается остро с внезапного подъёма температуры до 38,5-40°С. Появляется резкая головная боль, головокружение, боли в мышцах ног, спины и поясничной области, потеря аппетита. В тяжелых случаях может быть рвота, носовые кровотечения. Характерны выраженная потливость, нарушение сна в виде бессонницы или наоборот сонливости. Часто наблюдается эйфория и повышение активности на фоне высокой температуры. Отмечается покраснение и отечность лица. Позднее на слизистой оболочке полости рта появляются точечные кровоизлияния. Язык обложен сероватым налетом. Характерный признак - увеличение различных лимфатических узлов, размеры которых могут быть от горошины до грецкого ореха. Со стороны сердечно-сосудистой системы отмечается брадикардия, гипотония. Возможны боли в животе, увеличение печени и селезенки. Лихорадка длится от 6 до 30 дней. При бубонной форме туляремии возбудитель проникает через кожу, не оставляя следа, через 2-3 дня болезни развивается регионарный лимфаденит. Бубоны не болезненны и имеют чёткие контуры величиной до 5 см. В дальнейшем происходит либо размягчение бубона (1-4 мес.), либо его самопроизвольное вскрытие с выделением густого сливкообразного гноя и образование свища. Чаще поражаются подмышечные, паховые и бедренные лимфатические узлы. Язвенно-бубонная форма характеризуется наличием первичного поражения на месте входных ворот инфекции. Легочная форма - чаще регистрируется в осенне-зимний период. Генерализованная форма протекает по типу общей инфекции с выраженным токсикозом, потерей сознания, бредом, сильной головной и мышечной болями. Осложнения могут быть специфические (вторичная пневмония, перитонит, перикардит, менингоэнцефалит), а также абсцессы, гангрена. Диагностика основывается на кожноаллергической пробе и серологических реакциях.
Больных с туляремией или подозрением на нее следует госпитализировать. Специфическая терапия проводится антибиотиками тетрациклинового ряда.
Профилактика туляремии.В очаге заражения проводятся противоэпидемические мероприятия: изоляционно-ограничительные мероприятия - обсервация, санитарно-гигиенические мероприятия противоэпидемической направленности, экстренная профилактика, дезинфекционные и дератизационные мероприятия.
|
|
|
|
|
Дата добавления: 2014-12-08; Просмотров: 939; Нарушение авторских прав?; Мы поможем в написании вашей работы!