
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Пары черепных нервов. Строение, топография, об-ти иннервации. 1 страница
|
|
|
|
Глазодвигательный нерв (III пара, 3 пара, третья пара черепных нервов), n. oculomotorius. N. oculomotorius, глазодвигательный нерв, по развитию — двигательный корешок первого предушного миотома, является мышечным нервом. Содержит: 1) идущие из его соматически-двигательного ядра эфферентные (двигательные) волокна к большинству наружных мышц глазного яблока; 2) идущие от nucleus accessorius парасимпатические волокна к внутренним глазным мышцам (m. sphincter pupillae и m. ciliaris). N. oculomotorius выходит из мозга по медиальному краю ножки мозга, а затем идет до fissura orbitalis superior, через которую входит в глазницу.
Вступая в глазницу, делится на две ветви:
1. Верхнюю ветвь, ramus superior, к m. rectus superior и m. levator palpebrae superioris.
2. Нижнюю ветвь, ramus inferior, к m. rectus inferior, m. rectus medialis и m. obliquus inferior. От нижней ветви отходит к ganglion ciliare корешок нерва, radix oculomotoria, несущий парасимпатические волокна для m. sphincter pupillae и m. ciliaris.
Блоковой нерв (IV пара, 4 пара, четвертая пара черепных нервов), n. trochlearis. N. trochlearis, блоковой нерв, по развитию — двигательный корешок второго предушного миотома, является мышечным нервом и содержит идущие от егосоматически-двигательногоядра эфферентные (двигательные) волокна к верхней косой мышце глаза. Выйдя с дорсальной стороны верхнего мозгового паруса, огибает латерально ножку мозга и через fissura orbitalis superior входит в глазницу; оканчивается в m. obliquus superior.
Отводящий нерв (VI пара, 6 пара, шестая пара черепных нервов), n. abducens. N. abducens, отводящий нерв, — двигательный корешок третьего предушного миотома, является мышечным нервом и содержит идущие из его соматически-двигательного ядра, заложенного в мосту, эфферентные (двигательные) волокна к латеральной прямой мышце глаза. Выходит из мозга у заднего края моста, проходит через fissura orbitalis superior в глазницу и вступает в m. rectus lateralis.
Афферентные (проприоцептивные) волокна для наружных глазных мышц, соответствующие эфферентным волокнам III, IV и VI нервов, идут в составе первой ветви V нерва, n. ophthalmicus.
Молочная железа. Строение, кровоснабжение, иннервация.
Молочные железы, mammae (греч. mastos; отсюда мастит — воспаление молочной железы), — характерные приспособления для вскармливания новорожденных у млекопитающих, откуда эти последние и получили свое наименование. Молочные железы являются производными потовых желез. Молочная железа помещается на фасции большой грудной мышцы, с которой она связана рыхлой соединительной тканью, обусловливающей ее подвижность. Основанием своим железа простирается от III до VI ребра, доходя медиально до края грудины. Несколько книзу от середины железы на ее передней поверхности находится сосок, papilla mammae, верхушка которого изрыта открывающимися на нем млечными ходами и окружается пигментированным участком кожи — околососковым кружком, areola mammae. Кожа околососкового кружка бугриста благодаря заложенным в ней крупным железам, glandulae areolares; между ними залегают также большие сальные железы. В коже околососкового кружка и соска расположено много неисчерченных мышечных волокон, которые частью идут циркулярно, частью продольно вдоль соска; последний при их сокращении напрягается, чем облегчается сосании. амо железистое тело состоит из 15 — 20 конусообразных обособленных долек — lobuli glandulae mammariae, которые сходятся радиарно своими верхушками к соску. Молочная железа по типу своего строения относится к сложным альвеолярно-трубчатым железам. Все выводные протоки одной большой дольки (lobus) соединяются в млечный ход, ductus lactiferus, который направляется к соску и оканчивается на его верхушке небольшим воронкообразным отверстием.
Артерии происходят из аа. intercostales posteriores, a. thoracica interna, а также от a. thoracica lateralis. Вены частью сопровождают названные артерии, частью идут под кожей, образуя сеть с широкими петлями, которая отчасти заметна сквозь кожу в виде голубых жилок. Чувствительные нервы железа получает от II до V nn. intercostales. В иннервации кожи, покрывающей железу, принимают участие также ветви nn. pectorales medialis et lateralis из плечевого сплетения и nn. supraclaviculars из шейного сплетения. Вместе с сосудами в железу проникают и симпатические нервы.
Органы иммуной си-мы, их классификация.
Органы иммунной системы человека подразделяют на центральные (костный мозг, вилочковая железа) и периферические (селезёнка, лимфатические узлы, скопления лимфоидной ткани в собственном слое слизистой оболочки ЖКТ).
Центральные органы иммунной системы
• В центральных органах иммунной системыпроисходит лимфопоэз [от греч. lympha. прозрачная жидкость и poiesis, производить] — дифференцировка из клеток-предшественниц, размножение и созревание иммунокомпетентных клеток. В ходе дифференцировки лимфоциты начинают экспрессировать рецепторы, в дальнейшем способные связываться с Аг. В центральных органах отбираются и выживают те лимфоциты, которые толерантны к собственным Аг.
Периферические органы иммунной системы
• В периферических органах иммунной системы зрелые лимфоциты взаимодействуют между собой, со вспомогательными клетками и Аг. Здесь макрофаги и зрелые Т- и В-лимфоциты участвуют в иммунном ответе, появляются эффекторные клетки и клетки памяти. Иммунные реакции с участием циркулирующих в крови Аг протекают в селезёнке. Клетки лимфатических узлов реагируют с Аг, циркулирующем в лимфе.
Билет №45
Классификация соединений костей, их функциональные особенности. Непрерывные соединения костей.
классификацию костей (М. Г. Привес):
I. Трубчатые кости. Они построены из губчатого и компактного вещества, образующего трубку с костномозговой полостью; выполняют все 3 функции скелета (опора, защита и движение). Из них длинные трубчатые кости (плечо и кости предплечья, бедро и кости голени) являются стойками и длинными рычагами движения и, кроме диафиза, имеют эндо- хондральные очаги окостенения в обоих эпифизах (биэпифизарные кости); короткие трубчатые кости (кости пястья, плюсны, фаланги) представляют короткие рычаги движения; из эпифизов эндохондральный очаг окостенения имеется только в одном (истинном) эпифизе (моноэпифизарные кости).
П. Губчатые кости. Построены преимущественно из губчатого вещества, покрытого тонким слоем компактного. Среди них различают длинные губчатые кости (ребра и грудина) и короткие (позвонки, кости запястья, предплюсны). К губчатым костям относятся сесамовидные кости, т. е. похожие на сесамовые зерна растения кунжут, откуда и происходит их название (надколенник, гороховидная кость, сесамовидные кости пальцев руки и ноги); функция их - вспомогательные приспособления для работы мышц; развитие - эндохондральное в толще сухожилий. Сесамовидные кости располагаются около суставов, участвуя в их образовании и способствуя движениям в них, но с костями скелета непосредственно не связаны.
III. Плоские кости:
а) плоские кости черепа (лобная и теменные) выполняют преимуще ственно защитную функцию. Они построены из 2 тонких пластинок компакт ного вещества, между которыми находится д и п л о э, diploe, - губчатое вещество, содержащее каналы для вен. Эти кости развиваются на основе соединительной ткани (покровные кости);
б) плоские кости поясов (лопатка, тазовые кости) выполняют функции опоры и защиты, построены преимущественно из губчатого вещества; развиваются на почве хрящевой ткани.
IV. Смешанные кости (кости основания черепа). К ним относятся кости, сливающиеся из нескольких частей, имеющих разные функцию, строение и развитие. К смешанным костям можно отнести и ключицу, развивающуюся частью эндесмально, частью эндохондрально.
Как отмечалось, скелет в своем развитии проходит 3 стадии: соединительнотканную, хрящевую и костную. Так как переход из одной стадии в другую связан также и с изменением ткани, находящейся в промежутке между костями, то соединения костей в своем развитии проходят те же 3 фазы, вследствие чего различаются 3 вида синартрозов:
I. Если в промежутке между костями после рождения остается соединительная ткань, то кости оказываются соединенными посредством соединительной ткани - articulationes fibrosae (fibra, лат. - волокно), s. syndesmosis (syn - с, desme - связка), синдесмоз.
II. Если в промежутке между костями соединительная ткань переходит в хрящевую, которая остается после рождения, то кости оказываются соединенными посредством хрящевой ткани - articulationes cartilagi-neae (cartilago, лат. - хрящ), s. synchondrosis (chondros, греч. - хрящ), синхондроз.
III. Наконец, если в промежутке между костями соединительная ткань переходит в костную (при десмальном остеогенезе) или сначала в хрящевую, а затем в костную (при хондральном остеогенезе), то кости оказываются соединенными посредством костной ткани - синостоз (synostosis) (BNA).
Характер соединения костей не является неизменным в течение жизни одного индивидуума. Соответственно 3 стадиям окостенения синдесмозы могут переходить в синхондрозы и синостозы. Последние являются завершающей фазой развития скелета.
Синдесмоз, articulatio fibrosa, есть непрерывное соединение костей посредством соединительной ткани.
1. Если соединительная ткань заполняет большой промежуток между костями, то такое соединение приобретает вид межкостных перепонок, membrana interossea, например между костями предплечья или голени.
2. Если промежуточная соединительная ткань приобретает строение волокнистых пучков, то получаются фиброзные связки, ligamenta (связки позвоночногосто лба). В некоторых местах (например, между дугами позвонков) связки состоят из эластической соединительной ткани (synelastosis - BNA); они имеют желтоватую окраску (ligg. flava).
3. Когда промежуточная соединительная ткань приобретает характер тонкой прослойки между костями черепа, то получаются ш в ы, suturae. По форме соединяющихся костных краев различают следующие швы:
а) зубчатый, sutura serrata, когда зубцы на краю одной кости входят в промежутки между зубцами другой (между большинством костей свода черепа);
б) чешуйчатый, sutura squamosa, когда край одной кости накладывает ся на край другой (между краями височной и теменной костей);
в) плоский, sutura plana, - прилегание незазубренных краев (между костями лицевого черепа).
Синхондроз, articulatio cartilaginea, есть непрерывное соединение костей посредством хрящевой ткани и вследствие физических свойств хряща является упругим соединением. Движения при синхондрозе невелики и имеют пружинящий характер. Они зависят от толщины хрящевой прослойки: чем она толще, тем подвижность больше.
По свойству хрящевой ткани (гиалиновая или фиброзная) различают:
1) синхондроз гиалиновый, например между I ребром и грудиной,
2) синхондроз волокнистый.
Последний возникает там, где сказывается большое сопротивление механическим воздействиям, например между телами позвонков. Здесь волокнистые синхондрозы в силу своей упругости играют роль буферов, смягчая толчки и сотрясения.
По длительности своего существования синхондрозы бывают:
1. Временные - существуют только до определенного возраста, после чего заменяются синостозами, например синхондрозы между эпифизом и метафизом или между тремя костями пояса нижней конечности, сливающимися в единую тазовую кость. Временные синхондрозы представляют вторую фазу развития скелета.
2. Постоянные - существуют в течение всей жизни, например синхондрозы между пирамидой височной кости и клиновидной костью, между пирамидой и затылочной костью.
Если в центре синхондроза образуется узкая щель, не имеющая характера настоящей суставной полости с суставными поверхностями и капсулой, то такое соединение становится переходным от непрерывных к прерывным - к суставам и называется симфизом, symphysis, например лобковый симфиз, symphysis pubica. Симфиз может образоваться и в результате обратного перехода от прерывных к непрерывным соединениям в результате редукции суставов, например у некоторых позвоночных между телами ряда позвонков от суставной полости остается щель в discus intervertebralis
Зубо-челюстные сегменты. Строение.
В состав зубочелюстного сегмента входит участок челюсти и зуб с периодонтом. Выделяют 9 зубочелюстных сегмента, а именно сегменты 1-го и 2-го резцов, клыка; 1-го и 2-го премоляров; 1-го, 2-го и 3-го моляров. Плоскость, проведенная через середину межальвеолярной перегородки, является границей между сегментами.
В зависимости от расположения, зубочелюстные сегменты верхней и нижней челюстей включают различные компоненты. Например, в состав резцовых сегментов верхней челюсти входят альвеолярный и небный отростки. Если же рассмотреть зубочелюстные сегменты премоляров и моляров, то увидим, что в них заключаются отростки верхней челюсти с нижней стенкой верхнечелюстной пазухи. Для верхней челюсти основа каждого сегмента является альвеолярный отросток, для нижней – альвеолярная часть челюсти.
Зубочелюстные сегменты верхней челюсти
Наружная и внутренняя стенки альвеол состоят из тонкого слоя компактного вещества, между ними находится губчатое вещество, в альвеоле находится корень зуба с периодонтом. Наружная стенка альвеолы тоньше внутренней.
Резцово-челюстные сегменты. В разрезе имеет форму близкую к треугольнику. Нёбный отросток верхней челюсти состоит из верхней и нижней пластинок компактного вещества и прослойки губчатого вещества между ними. Высота альвеолярного отростка 12,0-15,5 мм. В состав II резцового сегмента входит часть лобного отростка. Толщина наружной пластинки компактного вещества в среднем составляет 0,35—0,8 мм, а внутреннего — 0,5—1,25 мм. Губчатое вещество имеет толщину 0,15-2,3 мм. Толщина компактного вещества стенки альвеолы 0,15—0,6 мм. Ширина периодонтальной щели от 0,2 до 0,4 мм.. Толщина десны 0,5-1,8 мм. Глубина десневой борозды 0,1—0,2 мм.
Клыково-челюстные сегменты. Нёбный отросток верхней челюсти состоит из верхней и нижней пластинок компактного вещества и прослойки губчатого вещества между ними. Высота альвеолярного отростка 15,9-20,5 мм. Внезубную часть сегмента образуют тело челюсти, лобный и альвеолярный отростки. Толщина компактного вещества альвеолярного отростка на вестибулярной поверхности 0,3-1,2 мм, на оральной 0,4—1,4 мм, губчатого вещества на уровне середины корня — 1,5-3,0 мм. Толщина компактной пластинки альвеолы 0,2-0,4 мм. К этому сегменту может прилегать верхнечелюстная пазуха. Ширина периодонтальной щели до 0,5 мм, толщина десны до 2,5 мм, глубина десневой борозды до 0,5 мм.
Премоляро-челюстные сегменты. Форма альвеолярного отростка близка к прямоугольнику, более вытянутому у людей с высокой и узкой верхней челюстью. Высота альвеолярного отростка I премоляро-челюстного сегмента составляет 12,5—16,5 мм, II — 13,5— 170 мм. В этот сегмент может входить дно верхнечелюстной пазухи, если верхняя челюсть короткая и широкая. В случае узкой верхней челюсти - верхнечелюстная пазуха отсутствует. Толщина наружной и внутренней пластинок компактного вещества альвеолярного отростка около 1 мм. Ширина периодонтальной щели 0,35-1,25 мм, глубина десневой борозды 0,3-0,9 мм.
Моляро-челюстные сегменты. Форма альвеолярного отростка трапециевидная. Нёбный отросток верхней челюсти состоит только из компактного вещества, в некоторых случаях, между пластинками есть небольшое количество губчатого вещества. Часто в эти сегменты входит нижняя стенка верхнечелюстной пазухи. Высота I сегмента 13,0-14,6 мм, II — 14,2-15,9 мм, III — 11—15 мм. Толщина пластинок компактного вещества альвеолярного отростка до 3 мм, губчатого вещества на уровне середины небного корня 4,5—7,5 мм. Ширина периодонтальной щели 0,25-0,55 мм, толщина десны 1,2-7,0 мм; глубина десневой борозды 0,6-2,0 мм.
Зубочелюстные сегменты нижней челюсти
Толщина компактного вещества альвеолярной части нижней челюсти и альвеол различна не только в разных сегментах, но и в пределах каждого из них. В области моляро-челюстных сегментов компактное вещество наружной стенки альвеолы имеет наибольшую толщину, наименьшая толщина наблюдается в области подбородочного отверстия. Толщина компактного вещества внутренней стенки альвеолы наибольшая в области клыковых сегментов, наименьшая — в области моляро-челюстных.
Резцово-челюстные сегменты. Форма сегментов близка к треугольнику, основание которого обращено вниз. Высота альвеолярной части челюсти в зоне I сегмента составляет от 12,51 до 16 мм, а во II сегменте 13-15 мм. Толщина пластинок компактного вещества альвеолярной части челюсти на вестибулярной поверхности 0,4-0,6 мм, а на оральной 0,6-1,3 мм, на внутренней поверхности альвеолы 0,1—0,4 мм; толщина межальвеолярной перегородки 0,2-3,0 мм. Ширина периодонтальной щели 0,2-0,45 мм, толщина десны 0,5—1,85мм; глубина десневой борозды 0,1-0,25 мм.
Клыково-челюстные сегменты. Форма сегмента треугольная. Высота альвеолярной части челюсти 15-17 мм, толщина пластинок компактного вещества на вестибулярной поверхности сегмента составляет 0,5—1,2 мм, на оральной — 0,5—1,35 мм, губчатого вещества — 0,2—3,0 мм, компактного слоя альвеолы — 0,2-0,4 мм. Ширина периодонтальной щели 0,2-0,5 мм. Толщина десны до 6 мм. Глубина десневой борозды 0,1—0,5 мм.
Премоляро-челюстные сегменты. На разрезе эти сегменты имеют овальную форму. Высота альвеолярной части I сегмента составляет 13,6—17,0 мм, II — 14,5—17,5 мм. Толщина пластинок компактного вещества на вестибулярной поверхности 0,3-1,3 мм, на оральной — 0,5—1,5 мм, губчатого вещества — до 4 мм, компактного слоя альвеолы — 0,05—0,25 мм. Ширина периодонтальной щели 0,25—0,5 мм. Толщина десны 3,5-6,5 мм, глубина десневой борозды до 2 мм.
Моляро-челюстные сегменты. Форма сегмента напоминает треугольник с основанием, обращенным вверх. Высота альвеолярной части I сегмента составляет 14,0—16,7 мм, II сегмента - 12-15,5 мм, и III сегмента - 10,5-11,0 мм. Толщина пластинок компактного вещества на оральной поверхности до 3,5 мм, на вестибулярной — до 4,5 мм, альвеолы — до 3 мм. Ширина периодонтальной щели у верхушки корня зуба 0,25—0,55 мм, толщина десны до 6 мм.
Тройничный нерв. Первая ветвь.
Тройничный нерв (V пара), n. trigeminus. Пятая пара черепных нервов. Тройничный узел, ganglion trigeminale.
N. trigeminus, тройничный нерв, развивается в связи с первой жаберной дугой (мандибулярной) и является смешанным. Чувствительными своими волокнами иннервирует кожу лица и передней части головы, граничит сзади с областью распространения в коже задних ветвей шейных нервов и ветвей шейного сплетения. Кожные ветви (задние) II шейного нерва заходят на территорию тройничного нерва, вследствие чего возникает пограничная зона смешанной иннервации шириной в 1 —2 поперечника пальца.
Тройничный нерв также является проводником чувствительности от рецепторов слизистых оболочек рта, носа, уха и конъюнктивы глаза, кроме тех отделов их, которые являются специфическими рецепторами органов чувств (иннервируемых из I, II, VII, VIII и IX пар).
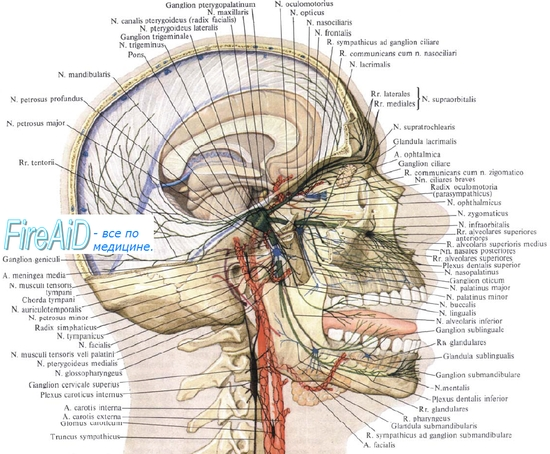
В качестве нерва первой жаберной дуги n. trigeminus иннервирует развившиеся из нее жевательные мышцы и мышцы дна полости рта и содержит исходящие от их рецепторов афферентные (проприоцептивные) волокна, заканчивающиеся в nucleus mesencephalicus n. trigemini.
В составе ветвей нерва проходят, кроме того, секреторные (вегетативные) волокна к железам, находящимся в области лицевых полостей.
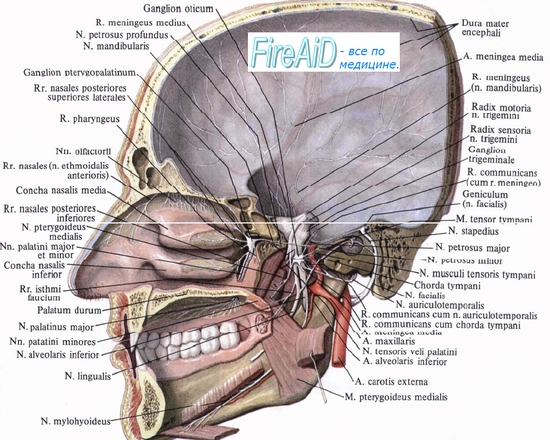
Поскольку тройничный нерв является смешанным, он имеет четыре ядра, из которых два чувствительных и одно двигательное заложены в заднем мозге, а одно чувствительное (проприоцептивное) — в среднем мозге. Отростки клеток, заложенных в двигательном ядре (nucleus motorius), выходят из моста на линии, отделяющей мост от средней ножки мозжечка и соединяющей место выхода nn. trigemini et facialis (linea trigeminofacialis), образуя двигательный корешок нерва, radix motoria. Рядом с ним в вещество мозга входит чувствительный корешок, radix sensoria. Оба корешка составляют ствол тройничного нерва, который по выходе из мозга проникает под твердую оболочку дна средней черепной ямки и ложится на верхнюю поверхность пирамиды височной кости у ее верхушки, там, где находится impressio trigemini. Здесь твердая оболочка, раздваиваясь, образует для него небольшую полость, cavum trigeminale. В этой полости чувствительный корешок имеет большой тройничный узел, ganglion trigeminale. Центральные отростки клеток этого узла составляют radix sensoria и идут к чувствительным ядрам: nucleus pontinus n. trigemini, nucleus spinalis n. trigemini и nucleus mesencephalicus n. trigemini, а периферические идут в составе трех главных ветвей тройничного нерва, отходящих от выпуклого края узла.
Первая ветвь тройничного нерва. Глазной нерв, n. ophthalmicus. Ресничный узел, gandlion ciliare.
Первая ветвь тройничного нерва. N. ophthalmicus, глазной нерв, выходит из полости черепа в глазницу через fissura orbitalis superior, но перед вступлением в нее еще делится на три ветви: n. frontalis, n. lacrimalis и n. nasociliaris.
1.N. frontalis, лобный нерв, направляется прямо кпереди под крышей глазницы через incisura (или foramen) supraorbitalis в кожу лба, здесь он называется n. supraorbitalis, давая по пути ветви в кожу верхнего века и медиального угла глаза.
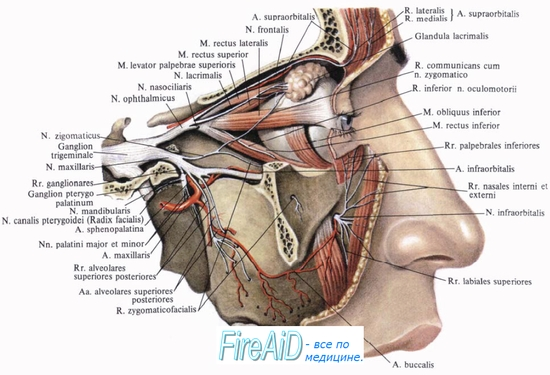
2. N. lacrimalis, слезный нерв, идет к слезной железе и, пройдя через нее, оканчивается в коже и конъюнктиве латерального угла глаза. До входа в слезную железу n. lacrimalis соединяется с n. zygomaticus (от второй ветви тройничного нерва). Через этот «анастомоз» n. lacrimalis получает секреторные волокна для слезной железы и снабжает ее также чувствительными волокнами.
3. N. nasociliaris, носоресничный нерв, иннервирует переднюю часть носовой полости (nn. ethmoidales anterior et posterior), глазное яблоко (nn. ciliares longi), кожу медиального угла глаза, конъюнктиву и слезный мешок (n. infratrochlearis). От него отходит также соединительная ветвь к ganglion ciliare. N. ophthalmicus осуществляет чувствительную (проприоцептивную) иннервацию глазных мышц при помощи связей с III, IV и VI нервами.
Gandlion ciliare, ресничный узел, в форме продолговатого комочка около 1,5 мм длиной лежит в задней части глазницы на боковой стороне зрительного нерва. В этом узле, относящемся к вегетативной нервной системе, прерываются парасимпатические волокна, идущие из добавочного ядра глазодвигательного нерва в составе n. oculomotorius к мышцам глаза. От переднего конца узла отходят 3 — 6 nn. ciliares breves, которые прободают склеру глазного яблока в окружности зрительного нерва и идут внутрь глаза. Через эти нервы проходят (после перерыва их в узле) указанные парасимпатические волокна к m. sphincter pupillae и m. ciliaris.
Принцип строения лимфатической си-мы.
Лимфатическая система является составной частью сосудистой и представляет как бы добавочное русло венозной системы, в тесной связи с которой она развивается и с которой имеет сходные черты строения (наличие клапанов, направление тока лимфы от тканей к сердцу).
Ее основная функция — проведение лимфы от тканей в венозное русло (транспортная, резорбционная и дренажная функции), а также образование лимфоидных элементов (лимфопоэз), участвующих в иммунологических реакциях, и обезвреживание попадающих в организм инородных частиц, бактерий и т. п. (барьерная роль). По лимфатическим путям распространяются и клетки злокачественных опухолей (рак); для определения этих путей требуется глубокое знание анатомии лимфатической системы.
Соответственно отмеченным функциям лимфатическая система имеет в своем составе:
I. Пути, проводящие лимфу: лимфокапиллярные сосуды, лимфатические (лимфоносные, по В. В. Куприянову) сосуды, стволы и протоки.
II. Места развития лимфоцитов: костный мозг и вилочковая железа; 2) лимфоидные образования в слизистых оболочках: а) одиночные лимфатические узелки, folliculi lymphatici solitarii; б) собранные в группы folliculi lymphatici aggregati; в) образования лимфоидной ткани в форме миндалин, tonsillae; 3) скопления лимфоидной ткани в червеобразном отростке;4) пульпа селезенки; 5) лимфатические узлы, nodi lymphatici.
Все эти образования одновременно выполняют и барьерную роль, Наличие лимфатических узлов отличает лимфатическую систему от венозной. Другим отличием от последней является то, что венозные капилляры сообщаются с артериальными, тогда как лимфатическая система представляет систему трубок, замкнутую на одном конце (периферическом) и открывающуюся другим концом (центральным) в венозное русло.
Лимфатическая система анатомически слагается из следующих частей:
1. Замкнутый конец лимфатического русла начинается сетью лимфокапиллярных сосудов, пронизывающих ткани органов в виде лимфокапиллярной сети.
2. Лимфокапиллярные сосуды переходят во внутриорганные сплетения мелких лимфатических сосудов.
3. Последние выходят из органов в виде более крупных отводящих лимфатических сосудов, прерывающихся на своем дальнейшем пути лимфатическими узлами.
4. Крупные лимфатические сосуды вливаются в лимфатические стволы и далее в главные лимфатические протоки тела — правый и грудной лимфатические протоки, которые впадают в крупные вены шеи.
Лимфокапиллярные сосуды осуществляют: 1) всасывание, резорбцию из тканей коллоидных растворов белковых веществ, не всасывающихся в кровеносные капилляры; 2) дополнительный к венам дренаж тканей, т. е. всасывание воды и растворенных в ней кристаллоидов; 3) удаление из тканей в патологических условиях инородных частиц и т. п.
Соответственно этому лимфокапиллярные сосуды представляют систему эндотелиальных трубок, пронизывающих почти все органы, кроме мозга, паренхимы селезенки, эпителиального покрова кожи, хрящей, роговицы, хрусталика глаза, плаценты и гипофиза.
Архитектура начальных лимфатических сетей различна. Направление петель последних соответствует направлению и положению пучков соединительной ткани, мышечных волокон, желез и других структурных элементов органа. Лимфокапиллярные сосуды составляют одно из звеньев микроцирку-ляторного русла. Лимфокапиллярный сосуд переходит в начальный, или собирающий, лимфатический сосуд (В. В. Куприянов), который затем переходит в отводящий лимфатический сосуд.
Билет №46
ВНЧС, его строение и функции.
ВНЧС является комбинированным сочленением. В этом суставе возможны блоковидные движения. Его суставные поверхности покрыты волокнистым хрящом. Он образован головкой нижней челюсти и нижнечелюстной ямкой височной кости. Поверхность имеет эллипсовидную форму. СОСТОИТ ИЗ: головка нижней челюсти, нижнечелюстная ямка, суставной бугорок, суставной диск, капсула и связки.  1 - капсула сустава; 2 - позадисуставной бугорок; 3 - нижнечелюстная ямка; 4 - суставной диск; 5 - суставной бугорок; 6 - верхняя головка латеральной крыловидной мышцы; 7 - нижняя головка латеральной крыловидной мышцы; 8 - подвисочный гребень; 9 - бугор верхней челюсти; 10 - венечный отросток; 11 - ветвь нижней челюсти; 12 - вырезка нижней челюсти; 13 - шилонижнечелюстная связка; 14 - шиловидный отросток; 15 - головка нижней челюсти; 16 - наружный слуховой проход.
1 - капсула сустава; 2 - позадисуставной бугорок; 3 - нижнечелюстная ямка; 4 - суставной диск; 5 - суставной бугорок; 6 - верхняя головка латеральной крыловидной мышцы; 7 - нижняя головка латеральной крыловидной мышцы; 8 - подвисочный гребень; 9 - бугор верхней челюсти; 10 - венечный отросток; 11 - ветвь нижней челюсти; 12 - вырезка нижней челюсти; 13 - шилонижнечелюстная связка; 14 - шиловидный отросток; 15 - головка нижней челюсти; 16 - наружный слуховой проход.
Суставная головка - костное образование эллипсоидной формы на конце мыщелковых отростков нижней челюсти. Состоит из тонкого слоя компактной кости, сбоку покрытой волокнистым хрящом, а снизу - губчатой костью. Головка удлинена в поперечном направлении, сужена в сагиттальном.
Нижнечелюстная ямка височной кости спереди отграничивается суставным бугорком, сзади проходит по переднему краю каменисто-барабанной щели височной кости, латерально - ограничена скуловым отростком. Каменисто-барабанная щель делит ямку на две примерно равные части: переднюю (интракапсулярную) и заднюю (зкстракапсулярную). Передняя часть ямки представлена плотной костной тканью, покрытой хрящом. Задняя часть - тонкой костью, отделяющей суставную ямку от среднего и внутреннего уха (способствует переходу воспалительных процессов уха на элементы височно-нижнечелюстного сустава).
Размеры нижнечелюстной ямки височной кости больше суставной головки, что относит височно-нижнечелюстной сустав к инконгруэнтным суставам, последняя выравнивается за счет того, что суставная капсула прикрепляется не вне ямки, а внутри ее у переднего края каменисто-барабанной щели и за счет двояковогнутого суставного диска.
Суставной бугорок - костное утолщение заднего отдела скулового отростка височной кости. У новорожденных он отсутствует, а появляется к 7-8 месяцам жизни и полностью оформляется к 6-7 годам (к началу прорезывания постоянных зубов). При вертикальных движениях нижней челюсти головка скользит по заднему его скату, а при максимальном открытии рта - останавливается у его вершины. Высота суставного бугорка изменяется в зависимости от возраста и зубной окклюзии. Наибольшая его высота у людей среднего возраста с нормальным прикусом. В пожилом возрасте и при отсутствии зубов высота бугорка уменьшается.
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 1263; Нарушение авторских прав?; Мы поможем в написании вашей работы!