
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Переломы. Сотрясением(commotio) называют механическое воздействие на ткани, приводящее к нарушению функционального их состояния без макроскопически видимых
|
|
|
|
Вывихи
Разрыв
Ушиб
Сотрясение
Сотрясением (commotio) называют механическое воздействие на ткани, приводящее к нарушению функционального их состояния без макроскопически видимых анатомических нарушений.
В настоящее время клиницисты основное внимание уделяют сотрясению головного мозга. Однако в последние годы специалисты стали изучать сходные функциональные изменения внутренних органов при травме других анатомических областей (грудь, живот и др.).
Патологические дегенеративные изменения, возникающие при воздействии сотрясения на мышцы, кости, суставы и нервы, имеющие место при длительной работе с вибрирующими инструментами, получили название вибрационной болезни, которую рассматривают в курсе профессиональной патологии.
Ушибом (contusio) называют закрытое механическое повреждение мягких тканей или органов без существенного нарушения их анатомической целостности.
Ушибы являются наиболее частыми повреждениями. Они встречаются как самостоятельный вид травмы мягких тканей, а также могут сопутствовать другим более тяжёлым повреждениям (вывихи, переломы), особенно тяжело могут протекать ушибы внутренних органов как компоненты сочетанных повреждений.
Механизм возникновения
Ушиб чаще всего является следствием падения с небольшой высоты или удара, нанесённого тупым предметом, обладающим малой кинетической энергией. При огнестрельных ранениях ушибы мягких тканей или внутренних органов могут являться следствием действия бокового удара ранящего снаряда (пули или осколка), обладающего большой кинетической энергией, и образования временной пульсирующей полости при его прохождении через анатомическую область.
Тяжесть ушиба определяется как характером травмирующего предмета (его массой, скоростью, точкой приложения и направлением действия силы), так и видом тканей, на которые пришлось воздействие (кожа, подкожная клетчатка, мышечная ткань, паренхима внутренних органов), а также их функциональным состоянием (кровенаполнение, сокращение, тонус и пр.).
Наиболее часто ушибу подвергаются поверхностно расположенные мягкие ткани - кожа, подкожная клетчатка, мышцы. Ушибы внутренних органов (головного мозга, сердца, лёгких, печени, почек и др.) относят к разделам повреждений различных анатомических областей (голова, грудь, живот и др.) и рассматривают в соответствующих разделах частной хирургии, хирургии повреждений и военнополевой хирургии.
Диагностика
Основные клинические проявления ушиба - боль, припухлость, гематома и нарушение функций поврежденного органа.
Боль возникает сразу в момент получения травмы и может быть весьма значительной, что связано с повреждением большого количества болевых рецепторов в зоне поражения. Особенно болезненными оказываются ушибы надкостницы. В течение нескольких часов боль стихает, а её дальнейшее появление обычно связано с нарастанием гематомы.
Практически сразу после повреждения становится заметной припухлость, болезненная при пальпации, без чётких границ переходящая в неповреждённые ткани. Припухлость нарастает в течение нескольких часов (до конца первых суток), что связано с развитием травматического отёка и воспалительных изменений.
Время клинического проявления гематомы (кровоизлияния) зависит от её локализации и объёма. При ушибе кожи и подкожной клетчатки гематома образуется практически сразу, чаще всего за счёт имбибиции (пропитывания) кровью тканей (внутрикожная и подкожная гематомы). При повреждении более крупных сосудов кровь может скапливаться в подкожной клетчатке, ушибленных мышцах, межмышечных и межфасциальных пространствах. При более глубоком расположении гематома может проявиться снаружи в виде кровоподтека лишь на 2-3-и сутки.
Цвет кровоподтёка подвергается изменениям во времени в связи с распадом гемоглобина. Свежий кровоподтёк всегда красного цвета, затем он становится багровым, начинает синеть и приобретает синюю окраску через 3-4 дня. Через 5-6 дней кровоподтёки становятся зелёными, а затем жёлтыми, после чего постепенно исчезают. Таким образом, по цвету кровоподтёка можно довольно точно определить давность повреждения, одновременность их получения, что особенно важно в вопросах судебной экспертизы.
Нарушение функций при ушибе происходит обычно не сразу, а по мере нарастания гематомы и отёка. При этом возникает ограничение активных движений, что связано с выраженным болевым синдромом. Пассивные движения чаще всего сохранены, хотя тоже весьма болезненны. Это отличает ушибы от переломов и вывихов, при которых нарушение объёма движений возникает сразу после травмы и касается как активных, так и пассивных движений.
Лечение
Перед началом лечения ушиба нужно убедиться в отсутствии других более тяжёлых повреждений.
Для уменьшения развития гематомы и травматического отёка как можно раньше следует применить местно холод и покой. Для этого к месту повреждения прикладывают пузырь со льдом в течение 12- 24 ч с перерывами через 2 ч по 30-40 мин. При спортивных травмах с той же целью применяют орошение кожи в области повреждения этилхлоридом. Повреждённую конечность можно поместить под холодную проточную воду или забинтовать мокрым бинтом.
Для ограничения движений при ушибах в области суставов накладывают давящую повязку (как можно раньше от момента получения травмы). С целью уменьшения отёка применяют возвышенное положение конечности.
Начиная со 2-3-х суток, для ускорения рассасывания гематомы и купирования отёка, применяют тепловые процедуры (тепло в виде грелки, УФО, УВЧ-терапия).
В некоторых случаях при образовании больших по объёму гематом, в том числе глубоко расположенных, их необходимо опорожнить при помощи пункции, после чего наложить давящую повязку. В ряде случаев пункцию приходится повторять. Эвакуация гематомы - необходимое мероприятие из-за опасности её инфицирования (нагноившаяся гематома) или организации (организовавшаяся гематома).
При обширных зонах ушиба может произойти отслойка кожно-подкожного слоя, что обычно сопровождается скоплением крови, серозной жидкости, частиц размозжённых тканей. При ограниченных по масштабу отслойках кожи и подкожной клетчатки достаточно эвакуации жидкого содержимого из образовавшейся полости, её дренирования и наложения давящей повязки. При обширных отслойках становится реальной угроза омертвения (некроза) кожи и подкожной клетчатки вследствие нарушения кровоснабжения. В этих случаях приходится прибегать к оперативному лечению по методике, разработанной доктором В.К. Красовитовым, модифицированной в клинике военно-полевой хирургии Военно-медицинской академии. Этапы такой операции включают иссечение отслоившегося кожно-жирового слоя, рассечение его на отдельные лоскуты шириной 10- 12 см, полное удаление подкожной клетчатки (более эффективно с использованием дерматома), создание на кожных лоскутах множественных перфорационных отверстий. После хирургической обработки раневой поверхности, образовавшейся после отсечения кожно-жирового лоскута, производят подшивание обработанных лоскутов кожи к мышцам.
Разрывом (ruptura) называют закрытое повреждёние тканей или внутренних органов с нарушением их анатомической целостности.
При повреждениях конечностей выделяют разрывы (отрывы) связок, мышц, сухожилий. Механизм возникновения разрывов связан с внезапным сильным движением или сокращением мышц, которое вызывает растяжение тканей, превосходящее барьер их эластичности, что приводит к нарушению их целостности. Разрывам могут подвергаться внутренние органы. Механизм их связан с прямым воздействием при закрытой травме или силой бокового удара при огнестрельных повреждениях.
Разрыв связок
Разрыв (отрыв) связок может быть как самостоятельным повреждением, так и сопровождать более серьёзные повреждения (вывих или перелом). В подобных случаях тяжесть травмы, её диагностику и лечение определяют наиболее тяжёлые повреждения.
Очень часто незначительные разрывы называют растяжением (distorsio), однако на самом деле происходят разрывы волокон связок различной степени выраженности. Так, при первой степени происходит разрыв (отрыв) отдельных волокон, при второй - частичный разрыв связки, при третьей - полный разрыв или отрыв связки у места её прикрепления, а иногда и с участком коркового вещества кости.
Разрывы связок наиболее часто происходят в области голеностопного (при подворачивании стопы) и коленного (при фиксированных стопе и голени) суставов. При этом возникают боль, отёк и гематома, а также ограничение функций сустава. Разрывы связок коленного сустава часто сопровождаются развитием гемартроза (особенно при повреждении внутрисуставных крестообразных связок). Наличие крови в суставе выявляют с помощью симптома баллотирования надколенника: охватывают сустав обеими кистями и большими пальцами надавливают на надколенник, при этом пальпаторно ощущают плавающее и пружинящее его смещение. На рентгенограммах коленного сустава может отмечаться расширение межсуставной щели.
Лечение разрыва связок в течение первых суток заключается в охлаждении и обеспечении покоя. Для этого при разрывах первой степени применяют восьмиобразное плотное бинтование сустава для уменьшения объёма движений и нарастания гематомы. С 3-х сут начинают тепловые процедуры, массаж. Функции сустава обычно восстанавливаются через 10-15 дней.
При разрывах второй или третьей степеней считают обязательным наложение гипсовой повязки. К осторожным движениям приступают через 2-3 нед после травмы, постепенно восстанавливая нагрузку. В ряде случае при тяжёлых полных разрывах связочного аппарата приходится прибегать к оперативному лечению.
При гемартрозе производят пункцию сустава с эвакуацией излившейся крови. При повторных скоплениях крови пункции сустава следует повторять. После пункции сустава применяют иммобилизацию гипсовой повязкой на 2-3 нед, после чего начинают реабилитацию.
Разрыв мышц
Разрывы мышц обычно возникают при чрезмерной нагрузке на них (воздействие тяжести, быстрое сильное сокращение, сильный удар по сокращённой мышце). При повреждении пострадавший ощущает сильнейшую мгновенную боль, после чего появляются припухлость и гематома в зоне разрыва, а также практически полностью утрачиваются функции мышцы. Наиболее часто возникают разрывы четырёхглавой мышца бедра, икроножной мышцы, двуглавой мышцы плеча.
Различают полные и неполные разрывы мышц.
При неполном разрыве возникают гематома и выраженная болезненность в зоне повреждения. Лечение обычно состоит в местном охлаждении зоны повреждения в течение первых суток и обеспечении покоя конечности посредством наложения гипсовой лонгеты в положении расслабления мышцы на 2 нед. С 3-х сут возможно проведение физиотерапевтических процедур. При повторных повреждениях (при спортивной травме, например) лечение может быть более длительным.
Отличительная черта полного разрыва - пальпаторное определение дефекта («провала» или «западения») в области повреждения мышцы, что связано с сокращением разорванных её концов. В зоне дефекта определяется гематома. Лечение полных разрывов - оперативное: края разорванной мышцы сшивают, после этого накладывают гипсовую повязку в положении расслабления сшитой мышцы на 2-3 нед. После этого приступают к постепенному расширению объёма движений. К восстановлению функций и увеличению нагрузок приступают под контролем методиста по ЛФК.
Разрыв сухожилий
Механизм разрывов сухожилий такой же, как и при разрывах мышц. Разрыв сухожилия обычно наступает либо в месте его прикрепления к кости (отрыв), либо при переходе мышцы в сухожилие. Наиболее часто возникает разрыв сухожилий разгибателей пальцев кисти, ахиллова сухожилия, длинной головки двуглавой мышцы плеча.
При разрыве сухожилия больные жалуются на умеренную боль, при осмотре выявляют локальную болезненность и припухлость в области повреждённого сухожилия, характерно выпадение функций соответствующих мышц (сгибание или разгибание) при сохранении пассивных движений.
Лечение разрывов сухожилий, как правило, оперативное: сухожилие сшивают с помощью специальных швов, на 2-3 нед осуществляют иммобилизацию с помощью гипсовой повязки в положении расслабления соответствующей мышцы, а затем постепенно приступают к реабилитации.
Лишь в некоторых случаях, например, при отрыве сухожилия разгибателя пальца кисти возможно консервативное лечение в виде иммобилизации в положении разгибания.
Вывихом (luxatio) называют стойкое смещение суставных концов костей с повреждением капсулы и частичной или полной утратой функций сустава.
Классификация
Различают полные вывихи, при которых отсутствует соприкосновение суставных концов, и неполные, или подвывихи, при которых бывает частичное смещение суставных поверхностей.
Вывихи могут быть врождёнными и приобретёнными. Такое деление во многом условно, так как среди врождённых деформаций основное значение имеет врождённый вывих бедра, по сути своей являющийся нарушением развития тазобедренного сустава.
Подавляющее же большинство вывихов составляют вывихи приобретённые, а точнее травматические, так как патологические вывихи (разобщение суставных поверхностей вследствие заболевания: опухоль, туберкулёз, остеомиелит и пр.) возникают редко и их обычно рассматривают как суставную форму соответствующего заболевания.
Травматические вывихи могут быть открытыми (при наличии раны, сообщающейся с полостью сустава) и закрытыми. Открытые вывихи, как правило, подлежат оперативному лечению.
По времени, прошедшему от момента травмы, вывихи делят на свежие (до 2-3 сут), несвежие (до 3-4 нед) и застарелые (более 4 нед).
Невправимыми называют вывихи, при которых возникает интерпозиция мягких тканей, а их вправление без хирургического вмешательства оказывается невозможным.
Привычными называют постоянно повторяющиеся вывихи в одном и том же суставе. Наиболее часто встречается привычный вывих плеча. Обычно возникновение привычного вывиха связано с выраженными повреждениями суставной капсулы при первичном вывихе (иногда имеются врождённые изменения). Привычные вывихи легко вправляются, но потом возникают вновь даже при незначительной нагрузке. Радикальное лечение привычного вывиха состоит в оперативном укреплении или коррекции вспомогательного аппарата сустава.
Врождённый вывих бедра
Врождённый вывих бедра встречается у 16 из 1000 новорождённых. Односторонние вывихи бывают несколько чаще, чем двусторонние. Чаще страдают девочки.
Различают три формы (степени) врождённого вывиха бедра:
1. Врождённая дисплазия тазобедренного сустава (предвывих) - вертлужная впадина плоская, скошена, но головка бедра в суставе, её центр соответствует центру вертлужной впадины.
2. Подвывих бедра - на фоне деформации вертлужной впадины головка бедренной кости смещается кнаружи и кверху, нарушается её центровка, но головка остаётся в суставе.
3. Вывих бедра - головка бедренной кости не только децентрирована, но и выходит за пределы суставной впадины.
Диагностика
Диагноз врождённого вывиха бедра должен быть поставлен ещё до выписки новорождённого из родильного дома. Следует подчеркнуть, что чем раньше устанавливают это заболевание, тем благоприятнее прогноз, так как при позднем выявлении вывиха эффективность лечения резко снижается.
Диагностика врождённого вывиха в возрасте более 1 года основана на том, что ребёнок позднее начинает ходить, причём при одностороннем вывихе возникает хромота, а при двустороннем - так называемая утиная походка.
Крайне важна ранняя диагностика заболевания. Здесь выявляют основные симптомы врождённого вывиха бедра.
• Ограничение отведения в тазобедренном суставе определяют при положении ребёнка на спине путём отведения ног, согнутых в коленном и тазобедренном суставах. В норме в первый месяц жизни отведение составляет 90°, с возрастом эта величина уменьшается и к 9 месяцам доходит до 50°.
• Симптом щелчка (Маркса-Ортолани) определяют аналогичным способом: при отведении ног происходит вправление вывиха, сопровождающееся характерным щелчком. В связи с особенностью мышечного тонуса у маленьких детей этот симптом определяется в возрасте от 1 до 3 мес.
• Асимметрия кожных складок - косвенный признак, так как может быть и в норме.
• Деформация конечности (укорочение, наружная ротация, выступание большого вертела) - менее показательный симптом, но легко выявляется опытным ортопедом.
Обязательный компонент диагностики врождённого вывиха бедра - рентгенологическое исследование. Существуют определённые трудности при интерпретации рентгенограмм у детей раннего возраста из-за постоянно изменяющегося соотношения костной и хрящевой тканей. Для диагностики врождённого вывиха бедра применяют различные схемы, позволяющие точно поставить диагноз (схемы Хильгенрайнера, Путти и др.).
Лечение
Лечение врождённого вывиха бедра может быть консервативным и оперативным. Важно ещё раз подчеркнуть, что чем раньше начато лечение, тем более простыми методами достигают хороших результатов.
Консервативное лечение
При своевременной диагностике дисплазии тазобедренного сустава проводят ЛФК, применяют широкое пеленание (в положении отведения бёдер). Лечение продолжают в течение 4-5 мес. Таких мероприятий обычно бывает вполне достаточно. Под воздействием постоянного давления головки бедренной кости на фоне продолжающегося роста ребенка вертлужная впадина углубляется, укрепляются мышцы и связки тазобедренного сустава.
При ранней диагностике вывиха бедра используют специальные шины и кроватки (положение Лоренца I-II-III, шина ЦИТО, Волкова и пр.), сконструированные на принципе фиксации бёдер в положении отведения. При этом сохраняется определённый объём движений, что препятствует развитию асептического некроза головки бедренной кости и атрофии мышц.
Хирургическое лечение
Хирургическое лечение применяют при поздней диагностике вывиха и неэффективности консервативного лечения.
Используют разнообразные вмешательства: открытое вправление вывиха, паллиативные и реконструктивные вмешательства. Однако после этого у ребёнка впоследствии развивается выраженный коксартроз, что требует в последующем тотального эндопротезирования тазобедренного сустава (полная замена сустава искусственным). Подобные операции в настоящее время широко и с успехом применяют в ортопедии.
Травматические вывихи
Травматические вывихи возникают при воздействии на сочленяющиеся кости механической силы. При этом обычно происходит разрыв капсулы сустава и связок. Частота вывихов в различных суставах неодинакова. Это связано с особенностями сочленяющихся поверхностей разных суставов, объёмом возможных движений, прочностью и выраженностью вспомогательного аппарата. Наиболее часто возникает вывих плеча (до 50-60% всех вывихов).
Механизм травмы
Обычно вывихи возникают вследствие непрямой травмы (падение на вытянутую или согнутую конечность, удар по фиксированной конечности), а также из-за чрезмерного сокращения мышц. Вывихнутой принять считать периферическую по отношению к суставу часть конечности. Исключения - вывих акромиального конца ключицы и вывихи позвонков.
Диагностика
Диагностика вывиха основана следующих данных:
• характерный механизм травмы в анамнезе;
• боль в суставе, усиливающаяся при попытке движений;
• деформация в области сустава и изменение оси конечности (суставной конец кости может пальпироваться или быть виден в необычном для него месте);
• вынужденное положение конечности и изменение её длины (чаще укорочение);
• отсутствие активных и резкое ограничение пассивных движений в суставе;
• «пружинящая фиксация»: попытка пассивного выведения конечности из вынужденного положения сопровождается эластическим пружинящим сопротивлением.
Обязательный компонент диагностики вывиха - рентгенологическое исследование. Оно не только помогает уточнить характер вывиха (выраженность и направление смещения суставного конца), но и выяснить, нет ли внутрисуставного перелома или отрыва сухожилия с участком костной ткани, что существенно изменяет подход к лечению.
Лечение
Лечение травматического вывиха заключается во вправлении, иммобилизации (для удержания вправленных суставных концов) и последующим восстановлении функций сустава (физиотерапия, ЛФК). Чем раньше производят вправление вывиха, тем оно легче, а также лучше конечный результат. При застарелых вывихах вправление возможно только посредством оперативного вмешательства.
Первая помощь
Первая помощь при вывихе состоит из введения анальгетиков при выраженном болевом синдроме, после чего осуществляют транспортную иммобилизацию. Для вправления вывиха пострадавшего как можно быстрее следует доставить в травматологический пункт или приёмное отделение больницы, имеющей дежурную травматологическую службу.
Вправление вывиха
Вправление вывиха должен производить травматолог, а в его отсутствие - общий хирург. Вправлять вывихи в мелких суставах всегда проще, чем в крупных. Чем меньше времени прошло с момента получения вывиха, тем легче его вправить.
Вправление вывиха в крупных суставах (плечевой, тазобедренный, коленный) лучше производить под наркозом. Расслабление мускулатуры значительно облегчает манипуляцию. При невозможности обеспечения общей анестезии используют внутри- и околосуставное введение анестетика (лидокаин и др.).
Обычно вывих вправляют вдвоём: помощник фиксирует проксимальный суставной конец (за туловище или центральный сегмент конечности), а травматолог осуществляет тягу за дистальную часть конечности, совершая при этом определённые движения, согласно локализации вывиха и характеру смещения дистального суставного конца. В момент вправления ощущается характерный щелчок, после чего в суставе восстанавливаются пассивные движения. Следует помнить, что вправление вывиха требует определённых усилий, но в тоже время все манипуляции необходимо производить достаточно нежно и аккуратно, не допуская грубых и резких движений.
После вправления необходимо повторить рентгенологическое исследование, чтобы убедиться в том, что вывих устранён, а также в отсутствии повреждения костей в зоне сустава.
Рассмотрим основные методы вправления вывиха плеча.
Способ Гиппократа-Купера
Пострадавший лежит на спине. Врач садится рядом и обеими руками захватывает кисть, а пятку своей ноги помещает в подмышечную впадину пострадавшего и надавливает на сместившуюся во впадину головку плечевой кости, одновременно осуществляя тягу по оси конечности. При этом ощущается щелчок, означающий вправление головки плечевой кости в суставную впадину.
Способ Кохера
Способ Кохера применяют преимущественно у лиц молодого возраста. Пациент лежит на спине так, чтобы вывихнутая рука выступала за край стола. Помощник врача фиксирует надплечье. Способ состоит из последовательного выполнения четырёх этапов (рис. 11-3).
• Первый этап - врач берёт двумя руками конечность пострадавшего за локоть и предплечье, сгибает её в локтевом суставе под углом 90°, приводит плечо к туловищу и осуществляет его вытяжение вдоль туловища.
• Второй этап - продолжая вытяжение, врач медленно ротирует плечо кнаружи до тех пор, пока предплечье не установится во фронтальной плоскости. Нередко во время выполнения этого вывих вправляется.
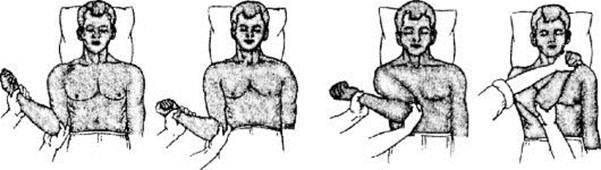
Рис. 11-3. Этап вправления вывиха плеча по Кохеру
• Третий этап - сохраняя ротацию плеча кнаружи с одновременным вытяжением его вдоль туловища, локтевой сустав продвигают вверх и вперёд, приближая его к средней линии живота.
• Четвёртый этап - используя предплечье как рычаг, производят ротацию плеча кнутри, забрасывая кисть на противоположный плечевой сустав пострадавшего. Во время выполнения четвёртого этапа ощущается характерный для вправления щелчок, после чего восстанавливаются пассивные движения в суставе.
Способ Джанелидзе
Пострадавшего укладывают на бок таким образом, чтобы край перевязочного стола находился на уровне подмышечной впадины, а пострадавшая рука свободно свисала вниз, под голову подставляют отдельный столик. В таком положении пациент должен находиться 15-20 мин. За это время под действием веса конечности наступает постепенное расслабление мышц плечевого пояса, окружающих сустав, что облегчает последующие манипуляции по вправлению вывиха (такой же принцип используют при вправлении вывиха бедра по Джанелидзе). После этого врач захватывает согнутое под прямым углом предплечье двумя руками и производит вытяжение конечности вниз, сочетая его с осторожными вращательными движениями. При этом обычно происходит вправление вывиха.
Оперативное лечение вывихов
Показания к оперативному лечению вывихов:
• открытые вывихи;
• невправимые свежие вывихи (интерпозиция мягких тканей);
• застарелые вывихи;
• привычные вывихи.
Суть операции состоит в устранении вывиха, восстановлении и укреплении связок и капсулы сустава. При оперативном лечении привычного вывиха дополнительно выполняют различные пластические операции на капсуле сустава, связках и сухожилиях мышц с использованием как местных тканей, так и аллогенных материалов.
Иммобилизация и реабилитация
После вправления вывиха осуществляют иммобилизацию сустава в среднем на 2-3 нед. Для этого используют гипсовую повязку. По истечении этого срока её обычно заменяют на косынку или другие средства мягкой иммобилизации. Курс ЛФК начинают с постепенных пассивных движений в суставе. Излечение наступает через 30-40 дней, но полную нагрузку пациенту разрешают только через 2-3 мес.
Переломом (fractura) называют нарушение целостности кости. Под этим понятием понимают большое количество повреждёний и патологических состояний, суть которых станет понятной после изложения классификации переломов.
Классификация
Классификацию переломов проводят по следующим признакам:
1. По происхождению переломы условно разделяют на врождённые (внутриутробные) и приобретённые.
• Такое деление является не совсем точным, так как считают, что при развитии плода возникают не переломы, а аномалии или пороки развития. Переломы же, происходящие в родах при прохождении плода или родовспоможении руками акушера или инструментами, называют акушерскими переломами, и они являются разновидностью приобретённых.
• Все приобретённые переломы по происхождению делят на две группы: травматические и патологические.
- Травматические переломы происходят, когда сила механического воздействия превосходит прочность изначально неповреждённой кости.
- Патологические переломы могут возникать при воздействии значительно меньшей силы, иногда просто при повороте в кровати или других обычных движениях, что связано с предшествующим поражением кости патологическим процессом (метастазы злокачественной опухоли, туберкулома, очаг остеомиелита, сифилитическая гумма, снижение прочности кости при остеопорозе, гиперпаратиреозе и пр.).
2. По наличию повреждения кожных покровов переломы подразделяют на открытые и закрытые.
• Переломы без нарушения целостности кожи и слизистых оболочек называют закрытыми. Они составляют основную массу переломов мирного времени.
• При наличии раневого дефекта кожи или слизистой оболочки в зоне повреждения переломы называют открытыми. Повреждение покровных тканей может быть как от внешнего воздействия, так и вследствие перфорации их изнутри костными отломками. Помимо большей тяжести повреждения окружающих мягких тканей, отличительной чертой открытых переломов является появление входных ворот для раневой инфекции (повышение риска последующего развития посттравматического остеомиелита и других осложнений).
• Особую группу из категории открытых составляют огнестрельные переломы. Их особенностью является более обширное повреждение костей и мягких тканей, так как травму причиняют не только ранящий снаряд (пуля, осколок и пр.) и сила бокового удара в результате образования временно пульсирующей полости, но и костные отломки. При этом часто повреждаются крупные сосуды (артерии, вены) и нервные стволы.
3. По характеру повреждения кости переломы могут быть полными и неполными.
- Когда линия перелома проходит через весь поперечник кости, перелом называют полным. Они встречаются чаще.
- Если поверхность излома не затрагивает весь поперечник кости, перелом называют неполным. К неполным переломам относят трещины, поднадкостничные переломы у детей, переломы по типу «зелёной веточки», дырчатые, краевые.
4. По направлению линии излома кости различают поперечные, косые, продольные, оскольчатые, винтообразные, отрывные, вколоченные и компрессионные переломы.
- При этом каждому виду перелома обычно соответствует определённый механизм травмы. Так, винтообразный перелом происходит при скручивании конечности либо в случае вращательного движения при фиксированной проксимальной или дистальной части. Отрывной перелом возникает при чрезмерном сокращении или напряжении определённой группы мышц. Компрессионный перелом возникает при мощном воздействии по оси.
5. В зависимости от отсутствия или наличия смещения (dislocatio) костных отломков относительно друг друга различают переломы без смещения и со смещением. Смещение костных отломков может быть:
- по ширине (ad latum);
- по длине (ad longitudinem);
- под углом (ad axin);
- ротационное (ad peripherium);
- различные комбинации смещения.
6. В зависимости от анатомического отдела повреждённой кости переломы бывают диафизарными, метафизарными и эпифизарными. При этом нужно понимать, что эпифизарные переломы практически всегда являются внутрисуставными.
7. Переломы могут быть одиночными и множественными.
8. По сложности повреждения опорно-двигательного аппарата выделяют простые и сложные переломы.
- Простыми называют переломы, при которых имеет место только нарушение целостности одной кости.
- Если в зоне повреждения произошёл перелом двух костей или перелом сопровождается вывихом (подвывихом), разрывом связок, капсулы сустава и пр., то перелом называют сложным. Например, сложным является перелом обеих костей предплечья со смещением, перелом лодыжек с отрывом заднего края большеберцовой кости и подвывихом стопы и др.
9. В зависимости от развития осложнений выделяют неосложнённые и осложнённые переломы. Возможные осложнения переломов:
- кровотечение;
- массивная кровопотеря;
- травматический шок;
- повреждение внутренних органов (лёгкого с образованием гемоили пневмоторакса при переломе ребра, мозга - при вдавленном переломе черепа и т.д.);
- повреждение сосудов (кровотечение, пульсирующая гематома) и нервов;
- жировая эмболия;
- раневая инфекция мягких тканей, остеомиелит, сепсис.
10. При сочетании перелома конечности с повреждёнием другой анатомической области говорят о сочетанной травме (политравме). Примеры сочетанных повреждёний: переломы костей обеих голеней и закрытая травма живота с разрывом селезёнки, закрытый перелом плеча с закрытой черепно-мозговой травмой и ушибом головного мозга и т.д.
|
|
|
|
|
Дата добавления: 2014-11-25; Просмотров: 689; Нарушение авторских прав?; Мы поможем в написании вашей работы!