
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
ЛФК при заболеваниях периферических сосудов конечностей. Облитерирующие заболевания артерий конечности
|
|
|
|
Заболевания артерий конечностей протекают тяжело, часто приводят к длительной потере трудоспособности и инвалидности. Различают две формы этого заболевания: облитерирующий атеросклероз и облитерирующий эндартериит. Воспаление внутренней оболочки артерий часто сопровождается их тромбозом и приводит к глубокому нарушению питания тканей вплоть до их омертвления.
Облитерирующий атеросклероз является результатом преждевременного или закономерно возникшего возрастного изменения сосудистой стенки под влиянием многолетних привычных факторов труда и быта человека, его питания. Атеросклероз выражается в гиперплазии интимы, ее медленном прогрессирующем утолщении, регенерации мышечной стенки сосудов, в наличии ограниченных сегментарных окклюзии и т.д. Облитерирующий атеросклероз чаще возникает в пожилом и старческом возрасте. Его возникновению способствуют нарушения обменных процессов в организме, алкоголизм, курение, ожирение, малая подвижность и другие факторы. Мужчины страдают облитерирующим атеросклерозом в 9—10 раз чаще, чем женщины. У больных холодеют ноги, они ощущают ноющие боли, их мучает перемежающаяся хромота, особенно при физической нагрузке и др.
Облитерирующий эндартериит — сложный патологический процесс, связанный с нарушением функции не только нервной, но и эндокринной системы. Длительный спазм мелких кровеносных сосудов пальцев и стопы впоследствии приводит к спазму артерий. Эндартериит чаще встречается у мужчин, его связывают с неблагоприятными условиями труда (переохлаждением и пр.).
Болезнь развивается постепенно, с периодами улучшения и обострения. В клиническом течении различают три фазы: стадия функциональных расстройств; стадия ишемическая, или трофических расстройств; стадии некроза.
Характерные признаки болезни: парестезии, быстрая утомляемость при ходьбе (перемежающаяся хромота), судороги. Все это сопровождается стойким цианозом. Болезненные симптомы усиливаются, развивается атрофия мышц, появляются язвы.
При реабилитации принимаются меры, направленные на улучшение микроциркуляции, стимуляцию развития коллатерального кровообращения. Это медикаментозное лечение, диетотерапия, витаминизация, мазевые повязки при трофических нарушениях или применение тканевой терапии, биогенных стимуляторов. Местная и общая оксигенобаротерапия, массаж с последующим приемом кислородных коктейлей, УФО, фонофорез, ванна, сауна (баня), ЛФК в положении лежа и сидя.
ЛГ строится с учетом фазы заболевания, возраста, функционального состояния сердечно-сосудистой системы больного, других систем, сопутствующих заболеваний и т.д. Упражнения подбираются и дозируются так, чтобы они способствовали улучшению крово- и лимфотока, метаболизма тканей.
При I—IIA степени показан тренирующий режим с включением ЛГ (в положении лежа, на четвереньках), дозированная ходьба, лыжные прогулки, езда на велосипеде (велотренажере), плавание (особенно в море), гребля, работа в саду, сауна (баня) и др. На рис. 119 представлен комплекс ЛГ при I-IIA степени заболевания.

Рис. 119. Примерный комплекс ЛГ при облитерирующем эндартериите I—IIА
степени
При IIБ—III степени показан щадящий режим с включением ЛГ, упражнений в ванне, прогулки, плавание в море (или в бассейне-лягушатнике), прогулки на лыжах в безветренную и маломорозную погоду, сауна и др. На рис. 120 представлен комплекс ЛГ при ПБ—III степени заболевания.

Рис. 120. Примерный комплекс ЛГ при облитерирующем эндартериите IIБ—III
степени
Критерием дозировки применяемой ЛГ и особенно физических упражнений является появление болей в мышцах (перемежающаяся хромота). В этом случае включают дыхательные упражнения, упражнения на релаксацию мышц нижних конечностей, массаж ног и поясницы (или самомассаж) и др.
ЛГ выполняется в медленном и среднем темпе с малым количеством повторений. Исключаются упражнения на задержку дыхания, приседания, прыжки, подскоки и пр., вызывающие резкий спазм мышц и нарушение кровообращения, о чем свидетельствует боль.
Облитерирующий эндартериит, как и облитерирующий атеросклероз, протекает циклично, и в период ремиссии показан массаж. Он улучшает микроциркуляцию, окислительно-обменные процессы в тканях, уменьшает (снимает) боли в ногах, нормализует сон, предупреждает атрофию мышц.
Методика массажа. Сегментарный массаж поясничной области, ягодичных мышц, нижних конечностей и живота. Ноги массируют с проксимальных отделов. Исключаются приемы: рубление, поколачивание, выжимание. Для активизации дыхания выполняется массаж межреберных мышц и сдавление грудной клетки на выдохе. Массаж сочетается с оксигенотерапией (вдыхание увлажненного кислорода в течение 5—10 мин) или с приемом кислородного коктейля 2—3 раза в сутки. Если на одной конечности появляются язвы, то вначале массируют поясничную область и здоровую конечность, а затем мышцы бедра больной ноги.
Хорошие результаты получены при применении вакуум-массажа аппаратом Traxator-minor (Дания). Улучшались микроциркуляция (по данным капилляроскопии, клиренсу ксенона), сила икроножных мышц (по данным динамометрии аппаратом В.И. Дубровского и И.И. Дерябина, 1973), исчезала перемежающаяся хромота (больные могли пройти без остановки от 600 м до 2,5 км), нормализовался сон (по данным актографии), рубцевались язвы (если они были). Продолжительность массажа 15—20 мин. Курс 15—20 процедур. В год 3—4 курса.
Болезнь Рейно. В основе заболевания — спазм сосудов. Приступообразно возникающие парестезии конечностей, жжение и боль длятся от нескольких минут до нескольких часов. Заболевание начинается между 18 и 30 годами, чаще у женщин. Патологии способствуют холод, травмы, стрессы, курение и т.д. Болезнь характеризуется явлениями вазомоторного невроза, то есть выраженным спазмом и вазодилатацией, изменением цвета кожи: мертвенно-бледная окраска сменяется синюшной или розовой, особенно под влиянием эмоций, напряжения, холода. Характерна частая асимметрия поражения.
Лечение медикаментозное, ЛГ в воде, фонофорез, сегментарный массаж (спина и руки), общее УФО, озокерит-парафиновые аппликации, сауна (баня), в летнее время плавание в море, бег в сочетании с ходьбой, игры.
Задачи массажа: снять спазм сосудов, нормализовать метаболизм тканей, психоэмоциональное состояние больного, улучшить крово- и лимфообращение периферических отделов (сосудов), снять (уменьшить) боли в конечностях.
Методика массажа. Вначале применяют сегментарный массаж поясничной области (или шейно-грудного отдела позвоночника), в зависимости от локализации патологического процесса; затем массируют конечности (с проксимальных отделов). Исключаются приемы: рубление, поколачивание, выжимание. Продолжительность массажа 10—15 мин. Курс 15—20 процедур. В год 2-3 курса.
Лечебная гимнастика выполняется в положении сидя и стоя. Включают дыхательные и общеразвивающие упражнения, диафрагмальное дыхание, упражнения для мышц брюшного пресса и тазового дна, упражнения на релаксацию, дозированную ходьбу в сочетании с бегом, езду на велосипеде, лыжные прогулки, плавание в море, сауну. ЛГ выполняется также с предметами (гимнастическая палка, набивные мячи), у гимнастической стенки.
Варикозное расширение вен нижних конечностей — мешковидное или цилиндрическое расширение подкожных вен конечности, сопровождающееся несостоятельностью клапанов и нарушением кровотока.
Больной испытывает чувство тяжести и распирания в ногах, при длительном стоянии, судороги. В поздних стадиях появляются отеки, пигментация и индурация кожи в области внутренней лодыжки, затем в этой зоне появляется трофическая язва и т.д.
При варикозном расширении вен отмечается гипертензия. При стоянии и ходьбе у больных происходит нарушение оттока крови из вен нижних конечностей, застой ее в венах в количестве до 500—1000 мл. Давление в венах голеней и стоп может превышать артериальное. Все это затрудняет переход крови из капилляров кожи и подкожной клетчатки в венулы и вены, то есть развивается стаз в артериолах и капиллярах с переходом жидкой части крови в ткани, в кожу и подкожную клетчатку с развитием трофических изменений на голенях и стопах. Эти изменения могут проявляться в самых различных формах. Возникают периоститы, атрофические изменения в мышцах, кожа истончается и пигментируется за счет отложения в нее кровеносного пигмента и т.п;
По данным Г.Д. Константиновой (1977), в развитии отека при варикозном расширении поверхностных вен основная роль принадлежит функциональной или органической недостаточности лимфатической системы нижних конечностей.
Варикозное расширение вен нижних конечностей является одной из причин хронической венозной недостаточности, при которой нарушен отток венозной крови из пораженной конечности. Если в норме при горизонтальном положении человека более 50% общего объема крови содержится в венах большого круга кровообращения, около 30% — в органах грудной полости и менее 15—20% — в артериальной системе, то в пораженных болезнью венах ног застаивается до 10% объема циркулирующей крови. Возникающая циркуляторная перегрузка является следствием развития гипоксии и стойкого отека тканей.
Болезнь поражает прежде всего тех, кто занимается физическим трудом, работает стоя (стоматологи, парикмахеры и др.), спортсменов, женщин во второй половине беременности и др.
Лечение консервативное. Ношение эластичных чулок (или бинтование), ЛФК, массаж, плавание. При склерозировании вен и после хирургического вмешательства показаны плавание, лечебная гимнастика в положении лежа, диетотерапия и др.
При варикозном расширении вен нижних конечностей у беременных женщин проводят лечебную гимнастику в положении лежа на спине на кушетке с изножием, приподнятым под углом 15—25°. Показаны массаж спины и отсасывающий (диплоидный) массаж ног, контрастный душ, умеренные прогулки. Из рациона исключаются соленые блюда, ограничивается количество выпиваемой жидкости.
Задачи массажа: ускорить крово- и лимфоток, улучшить трофику тканей, ликвидировать воспалительный процесс и отек тканей. Массаж способствует опорожнению сосудов, перераспределению крови, оказывает воздействие на окружающие ткани, ускоряет кровоток. Все это благоприятно сказывается на функции венозной системы. Массаж проводится при отсутствии уплотнений варикозно расширенных вен и подлежащих тканей.
Методика массажа. Вначале массируют проксимальные отделы, применяя поглаживание, растирание. Узлы при этом обходят! Производят разминание здоровых тканей. Массажные движения должны быть мягкими, плавными, без рывков, сильных надавливаний. Особое внимание следует уделять рефлекторному воздействию на кровоток больной ноги (массируют поясничную область и здоровую конечность). Нельзя применять рубление, поколачивание и похлопывание — они вызывают рефлекторный спазм (сокращение) вен и повышение венозного давления. Не исключено также, что при наличии скрытой, хронической формы тромбофлебита (особенно у пожилых людей) может произойти тромбоэмболия. При проведении массажа ноги немного приподняты. Продолжительность массажа 10—15 мин.
Язвы нижних конечностей. Среди заболеваний конечностей особое место занимают различные хронические язвы, локализующиеся преимущественно в области голени, реже — стопы, для которых характерно преобладание дегенеративных процессов над регенеративными. Подобные язвы рассматриваются как варикозные, или трофические.
Трофические язвы голени возникают при нарушении венозного (варикозное расширение вен, тромбофлебиты) и артериального кровообращения (облитерирующий эндартериит, атеросклероз и др.), трофики тканей (нейротрофические язвы), при повреждениях и заболеваниях центральной и периферической нервной системы и т.д.
Больного мучают боли в области голени, усиливающиеся при движениях, отеки, не заживающие язвы. Человек теряет трудоспособность.
В комплексной реабилитации применяют диплоидный (отсасывающий) массаж, плавание, ЛФК, физио- и гидротерапию, диетотерапию, фитотерапию и др.
Задача массажа — улучшение крово- и лимфообращения, метаболизма тканей, ликвидация отека, профилактика атрофии мышц, уменьшение (снятие) болей и т.п.
Методика массажа. Проводится сегментарно-рефлекторный массаж поясничной области, ягодичных мышц, живота и нижних конечностей. Если на одной из конечностей имеется язва, то вначале массируют здоровую конечность, затем мышцы бедра больной конечности. Исключаются приемы: рубление, поколачивание, выжимание, глубокое разминание на мышцах больной конечности (там, где имеется язва). Продолжительность массажа 10—15 мин. Курс 15—20 процедур. В год 3—4 курса.
При проведении массажа язву забинтовывают или заклеивают бактерицидным пластырем. Массаж можно проводить с различными маслами (эвкалиптовым, пихтовым и др.). Не следует пользоваться тальком и гиперемирующими мазями!
Слоновость — регионарная гипертрофия кожи, выражающаяся плотной неэластической припухлостью, склеротическим отеком. Заболевание возникает в результате повторного воспаления, вызванного стрептококковой инфекцией на фоне длительно существующего лимфостаза. Поражение лимфатических узлов инфекционным процессом также может привести к расстройству лимфообращения и развитию слоновости. Болезнь чаще поражает нижние конечности, и голень или бедро значительно утолщаются. Кожа плотная, спаяна с подлежащими тканями.
Задачи массажа: профилактика прогрессирования отека, атрофии тканей, улучшение крово- и лимфообращения в конечности, улучшение трофики тканей.
Методика массажа. Проводится сегментарный массаж поясничной области, ягодичных мышц, живота, здоровой конечности. Затем массируют бедро и голень больной конечности, используя поглаживание, растирание (если нет повреждений на коже). При проведении массажа ноги приподнимают на 15-35°. Массаж пораженной конечности проводится с маслами или мазями. Показан ручной массаж в ванне или массаж щетками поясничной области и здоровой конечности (1—2 процедуры в неделю). Продолжительность массажа 10—20 мин. Курс 10—15 процедур. В год 2-3 курса.
Показана ЛФК. При стационарном лечении ЛГ проводится в положении лежа, с включением дыхательных упражнений, упражнений в релаксации и общеразвивающих. При амбулаторном режиме ЛГ проводится в положении лежа, сидя и стоя. Включают общеразвивающие, дыхательные упражнения, езду на велосипеде, прогулки и др.
ГЛАВА XI. ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА ПРИ ТРАВМАХ И ЗАБОЛЕВАНИЯХ ЦЕНТРАЛЬНОЙ И ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ
Нервная система управляет деятельностью различных органов и систем, составляющих целостный организм, осуществляет его связь с внешней средой, а также координирует процессы, происходящие в организме в зависимости от состояния внешней и внутренней среды. Она осуществляет координирование кровообращения, лимфотока, метаболические процессы, которые, в ивою очередь, влияют на состояние и деятельность нервной системы.
Нервную систему человека условно подразделяют на центральную и периферическую (рис. 121). Во всех органах и тканях нервные волокна образуют чувствительные и двигательные нервные окончания. Первые, или рецепторы, обеспечивают восприятие раздражения из внешней или внутренней среды и преобразуют энергию раздражителей (механических, химических, термических, световых, звуковых и др.) в процессе возбуждения, передающийся в ЦНС. Двигательные нервные окончания передают возбуждение от нервного волокна к иннервируемому органу.
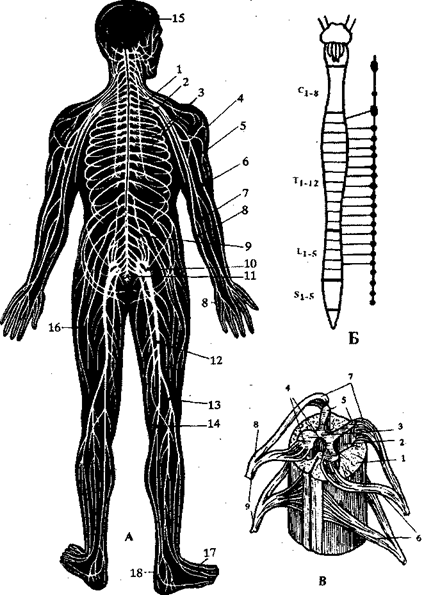
Рис. 121. Центральная и периферическая нервная система.
А: 1 — диафрагмальный нерв; 2 — плечевое сплетение; 3 — межреберные нервы; 4 — подмышечный нерв; 5 — мышечно-кожный нерв; 6 — лучевой нерв; 7 — срединный нерв; 8 — локтевой нерв; 9 — поясничное сплетение; 10 — крестцовое сплетение; 11 — срамное и копчиковое сплетение; 12 — седалищный нерв; 13 — малоберцовый нерв; 14 — больше-берцовый нерв; 15 — головной мозг; 16 — наружный кожный нерв бедра; 17 — латеральный тыльный кожный нерв; 18 — болыпеберцовый нерв.
Б — сегменты спинного мозга.
В — спинной мозг: 1 — белое вещество; 2 — серое
вещество; 3 — спинномозговой канал; 4 — передний рог; 5 —
задний рог; 6 — передние корешки; 7 — задние корешки; 8 —
спинномозговой узел; 9 — спинномозговой нерв.

Г: 1 — спинной мозг; 2 — передняя ветвь спинномозгового нерва; 3 — задняя ветвь спинномозгового нерва; 4 — передний корешок спинномозгового нерва; 5 — задний корешок спинномозгового нерва; 6 — задний рог; 7 — передний рог; 8 — спинномозговой узел; 9 — спинномозговой нерв; 10 — двигательная нервная клетка; 11 — спинномозговой узел; 12 — концевая нить; 13 — мышечные волокна; 14 — чувствительный нерв; 15 — окончание чувствительного нерва, 16 — головной мозг
Известно, что высшие двигательные центры находятся в так называемой двигательной зоне коры головного мозга — в передней центральной извилине и прилегающих областях. Нервные волокна из указанного района коры головного мозга проходят через внутреннюю капсулу, подкорковые области и на границе головного и спинного мозга совершают неполный перекрест с переходом большей их части на противоположную сторону. Поэтому при заболеваниях головного мозга двигательные нарушения наблюдаются на противоположной стороне: при поражении правого полушария мозга парализуется левая половина тела, и наоборот. Далее нервные волокна спускаются в составе пучков спинного мозга, подходя к двигательным клеткам, мотонейронам передних рогов спинного мозга. Мотонейроны, регулирующие движения верхних конечностей, лежат в шейном утолщении спинного мозга (уровень V—VIII шейных и I—II грудных сегментов), а нижних конечностей — в поясничном (уровень I—V поясничных и I—II крестцовых сегментов). К тем же спинальным мотонейронам направляются и волокна, идущие от нервных клеток ядер узлов основания — подкорковых двигательных центров головного мозга, из ретикулярной формации ствола мозга и мозжечка. Благодаря этому обеспечивается регуляция координации движений, осуществляются непроизвольные (автоматизированные) и подготавливаются произвольные движения. Волокна двигательных клеток передних рогов спинного мозга, входящие в состав нервных сплетений и периферических нервов, заканчиваются в мышцах (рис. 122).

Рис. 122. Границы дерматомов и сегментарная иннервация (А, Б), мышцы
человека (В), поперечный разрез спинного мозга (Г).
А: С1-8 — шейные; Т1-12 — грудные; L1-5 — поясничные; S1-5
— крестцовые.
Б: 1 — шейный узел; 2 — срединный шейный узел; 3 —
нижний шейный узел; 4 — пограничный симпатический ствол;
5 — мозговой конус; 6 — терминальная (конечная) нить
мозговой оболочки; 7 — нижний крестцовый узел
симпатического ствола.
В (вид спереди): 1 — лобная мышца; 2 — жевательная
мышца; 3 — грудино-ключично-сосцевидная мышца; 4 —
большая грудная мышца; 5 — широчайшая мышца спины; 6 —
передняя зубчатая мышца; 7 — белая линия; 8 — семенной
канатик; 9 — сгибатель большого пальца кисти; 10 —
четырехглавая мышца бедра; 11 — длинная малоберцовая
мышца; 12 — передняя болыпеберцовая мышца; 13 — длинный
разгибатель пальцев; 14 — короткие мышцы тыла стопы; 15 —
мимические мышцы; 16 — подкожная мышца шеи;

17 — ключица; 18 — дельтовидная мышца; 19 — грудина; 20 — двуглавая мышца плеча; 21 — прямая мышца живота; 22 — мышцы предплечья; 23 — пупочное кольцо; 24 — червеобразные мышцы; 25 — широкая фасция бедра; 26 — приводящая мышца бедра; 27 — портняжная мышца; 28 — удерживатель сухожилий разгибателей; 29 — длинный разгибатель пальцев; 30 — наружная косая мышца живота.
В (вид сзади): 1 — ременная мышца головы; 2 — широчайшая мышца спины; 3 — локтевой разгибатель запястья; 4 — разгибатель пальцев; 5 — мышцы тыла кисти; 6 — сухожильный шлем; 7 — наружный затылочный выступ; 8 — трапециевидная мышца; 9 — ость лопатки; 10 — дельтовидная мышца; 11 — ромбовидная мышца; 12 — трехглавая мышца плеча; 13 — медиальный надмыщелок; 14 — длинный лучевой разгибатель запястья; 15 — грудо-поясничная фасция; 16 — ягодичные мышцы; 17 — мышцы ладонной поверхности кисти; 18 — полуперепончатая мышца; 19 — двуглавая мышца; 20 — икроножная мышца; 21 — ахиллово (пяточное) сухожилие
Любой двигательный акт происходит при передаче импульса по нервным волокнам из коры головного мозга к передним рогам спинного мозга и далее к мышцам (см. рис. 220). При заболеваниях (травмах спинного мозга) нервной системы проведение нервных импульсов затрудняется, и возникает нарушение двигательной функции мышц. Полное выпадение функции мышц называется параличом (плегией), а частичное — парезом.
По распространенности параличей различают: моноплегии (отсутствие движений в одной конечности — руке или ноге), гемиплегии (поражение верхней и нижней конечности одной стороны тела: правосторонняя или левосторонняя гемиплегия), параплегии (нарушение движений в обеих нижних конечностях называется нижней параплегией, в верхних — верхней параплегией) и тетраплегия (паралич всех четырех конечностей). При поражении периферических нервов возникает парез в зоне их иннервации, получивший название соответствующего нерва (например, парез лицевого нерва, парез лучевого нерва и т.д.) (рис. 123).

Рис. 123. Нервы верхней конечности; 1 — лучевой нерв; 2 — кожно-
мышечный нерв; 3 — срединный нерв; 4 — локтевой нерв. I — кисть при поражении лучевого нерва. II — кисть при поражении срединного нерва. III — кисть при поражении локтевого нерва
В зависимости от локализации поражения нервной системы возникают периферический или центральный паралич (парез).
При поражении двигательных клеток передних рогов спинного мозга, а также волокон этих клеток, идущих в составе нервных сплетений и периферических нервов, развивается картина периферического (вялого), паралича, для которого характерно преобладание симптомов нервно-мышечных выпадений: ограничение или отсутствие произвольных движений, уменьшение силы мышц, снижение мышечного тонуса (гипотония), сухожильных, периостальных и кожных рефлексов (гипорефлексия) или их полное отсутствие. Нередко также наблюдается снижение чувствительности и нарушения трофики, в частности атрофия мышц.
Для правильного определения степени выраженности пареза, а в случаях легкого пареза — иногда и для его выявления, важна количественная оценка состояния отдельных двигательных функций: тонуса и силы мышц, объема активных движений. Имеющиеся методы позволяют сравнивать между собой и эффективно контролировать результаты восстановительного лечения в условиях поликлиники и стационара.
Для исследования тонуса мышц используют тонусометр, сила мышц измеряется кистевым динамометром, объем активных движений измеряется с помощью угломера (в градусах).
При нарушении корково-подкорковых связей с ретикулярной формацией мозгового ствола или повреждении нисходящих двигательных путей в спинном мозге и активации вследствие этого функции спинальных мотонейронов в результате заболевания или травмы головного мозга возникает синдром центрального спастического паралича. Для него, в отличие от периферического и центрального «вялого» параличей, характерно повышение сухожильных и периостальных рефлексов (гиперфлексия), появление патологических рефлексов, возникновение при попытке произвольного действия здоровой или парализованной конечности таких же движений (например, отведение плеча кнаружи при сгибании предплечья паретичной руки или сжимание в кулак парализованной кисти при подобном же произвольном движении здоровой кисти).
Одним из важнейших симптомов центрального паралича является выраженное повышение тонуса мышц (мышечная гипертония), из-за чего такой паралич часто называют спастическим. Для большинства пациентов с центральными параличами при заболевании или травме головного мозга характерна поза Вернике—Манна: плечо приведено (прижато) к туловищу, кисть и предплечье согнуты, кисть повернута ладонью вниз, а нога разогнута в тазобедренном и коленном суставах и согнута в стопе. Это отражает преимущественное повышение тонуса мышц-сгибателей и пронаторов в верхней конечности и разгибателей — в нижней.
При повреждениях и заболеваниях нервной системы возникают расстройства, которые резко снижают работоспособность больных, нередко приводят к развитию вторичных паралитических деформаций и контрактур, отрицательно влияющих на опорно-двигательную функцию. Общими при всех повреждениях и заболеваниях нервной системы являются ограничение амплитуды движений, снижение мышечного тонуса, вегетотрофические расстройства и пр.
Глубокое понимание механизмов патологии нервной системы является залогом успеха реабилитационных мероприятий. Так, при дискогенном радикулите происходит ущемление нервных волокон, вызывающее боль, при инсульте перестают функционировать определенные зоны двигательных нервных клеток, поэтому большую роль играют механизмы адаптации.
В реабилитации имеют значение компенсаторно-приспособительные реакции организма, для которых характерны следующие общие черты: нормальные физиологические отправления органов и тканей (их функций); приспособление организма к окружающей среде, обеспечиваемое перестройкой жизнедеятельности за счет усиления одних и одновременного ослабления других его функций; они развертываются на единой, стереотипной материальной основе в виде непрерывного варьирования интенсивности обновления и гиперплазии клеточного состава тканей и внутриклеточных структур; компенсаторно-приспособительные реакции нередко сопровождаются появлением своеобразных тканевых (морфологических) изменений.
Развитие восстановительных процессов в нервной ткани происходит под влиянием сохранных функций, то есть идет перестройка нервной ткани, изменяется количество отростков нервных клеток, их разветвлений на периферии; также идет перестройка синаптических связей и компенсация после гибели части нервных клеток.
Процесс восстановления нервной системы происходит в нервных клетках, нервных волокнах и в структурных элементах тканей за счет (или благодаря) восстановления проницаемости и возбудимости мембран, нормализации внутриклеточных окислительно-восстановительных процессов и активизации ферментных систем, что приводит к восстановлению проводимости по нервным волокнам и синапсам.
Реабилитационный режим должен быть адекватен тяжести заболевания, которая оценивается степенью нарушения приспособительной активности. Учитывается уровень поражения ЦНС и периферической нервной системы. Важны такие факторы, как возможность самостоятельно передвигаться, обслуживать себя (выполнять работы по дому, питаться без помощи других и пр.) и семью, общаться с окружающими, оценивается адекватность поведения, способность контролировать физиологические функции, а также эффективность обучения.
Комплексная система реабилитации включает применение ЛФК, гидрокинезотерапию, различные виды массажа, трудотерапию, физиотерапию, санаторно-курортное лечение и др. (схема XIII). В каждом отдельном случае определяется сочетание и последовательность применения тех или иных средств реабилитации.
При тяжелых заболеваниях (травмах) нервной системы реабилитация направлена на улучшение общего состояния больных, поднятие эмоционального тонуса и формирование у них правильного отношения к назначенному лечению и окружающей обстановке: психотерапия, симптоматическая лекарственная терапия, трудотерапия, музыкотерапия, массаж в сочетании с лечебной гимнастикой и др.

Схема XIII
ЛФК в неврологии имеет ряд правил, соблюдение которых делает этот метод наиболее эффективным: раннее применение ЛФК; использование ее средств и приемов для восстановления временно нарушенных функций или для максимальной компенсации утраченных; подбор специальных упражнений в сочетании с общеразвивающими, общеукрепляющими упражнениями и массажем; строгая индивидуальность ЛФК в зависимости от диагноза, возраста и пола больного; активное и неуклонное расширение двигательного режима от положения лежа до перехода в положение сидя, стоя и т.д.
Специальные упражнения условно можно разделить на следующие группы:
упражнения, увеличивающие объем движения в суставе и силу мышц;
упражнения, направленные на восстановление и улучшение координации движений;
антиспастические и противоригидные упражнения;
идеомоторные упражнения (посыл мысленного импульса в тренируемую группу мышц);
группа упражнений, направленных на восстановление или формирование двигательных навыков (стояние, ходьба, манипуляции с простыми, но важными бытовыми объектами: одеждой, посудой и пр.);
пассивные упражнения и упражнения на растягивание соединительнотканных образований, лечение положением и пр.
Все перечисленные группы упражнений сочетаются в различных комбинациях и зависят от характера и объема двигательного дефекта, этапа реабилитации, возраста и пола больного.
Реабилитация неврологических больных требует длительной тренировки компенсаторных механизмов (ходьба на костылях, самообслуживание и пр.), чтобы обеспечить достаточную компенсацию утраченных или нарушенных функций. Однако на определенном этапе (стадии) процесс восстановления замедляется, то есть наступает стабилизация. Успешность реабилитации различна при той или иной патологии. Так, при остеохондрозе позвоночника или пояснично-крестцовом радикулите она выше, чем при рассеянном склерозе или сосудистых заболеваниях.
Реабилитация во многом зависит и от самого больного, от того, насколько старательно он выполняет предписанную врачом-реабилитологом или методистом ЛФК программу, помогает корректировать ее в зависимости от своих функциональных возможностей и, наконец, продолжает ли он восстановительные упражнения после завершения реабилитационного периода.
Травмы головного мозга (сотрясения головного мозга)
Для всех травм головного мозга характерно повышение внутричерепного давления, нарушение гемо- и ликвороциркуляции с последующим нарушением корково-подкорковой нейродинамики с макро- и микроскопическими изменениями клеточных элементов мозга. Сотрясение головного мозга приводит к головным болям, головокружениям, функциональным и стойким вегетативным нарушениям.
При нарушениях двигательных функций для профилактики контрактур назначают ЛФК (пассивные, затем пассивно-активные движения, лечение положением, упражнения на растягивание мышц и др.), массаж спины и парализованных конечностей (сначала массируют ноги, затем руки, начиная с проксимальных отделов), а также воздействуют на биологически активные точки (БАТ) конечностей.
При легкой и средней степени сотрясения головного мозга массаж следует проводить со второго—третьего дня после травмы в положении больного сидя. Вначале массируют затылок, шею, надплечья, затем спину до нижних углов лопаток, применяя поглаживание, растирание, неглубокое разминание и легкую вибрацию. Заканчивают процедуру поглаживанием от волосистой части головы до мышц надплечья. Продолжительность массажа 5—10 мин. Курс 8—10 процедур.
В первые 3—5 дней при легкой и средней степени сотрясения применяют также криомассаж затылочной области и мышц надплечья. Продолжительность массажа 3—5 мин. Курс 8—10 процедур.
|
|
|
|
|
Дата добавления: 2015-06-26; Просмотров: 2094; Нарушение авторских прав?; Мы поможем в написании вашей работы!