
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Самостоятельной работы
|
|
|
|
Объективное исследование прямой кишки имеет ряд особенностей. Осмотр заднего прохода и промежности производится в положении больного на боку с приведенными к животу ногами или в коленно-локтевом положении при хорошем освещении. Пальцевое исследование прямой кишки обязательно. Из существующих пяти положений для пальцевого исследования прямой кишки (положение на правом и левом боку, коленно-локтевое, на спине с согнутыми и приведенными к животу ногами и на корточках), обычно можно выбрать два. Целесообразно исследование в коленно-локтевом положении, когда петли кишок смещаются из малого таза к диафрагме. Затем проводится исследование на спине с приведенными к животу ногами и приподнятым тазом В этом положении хорошо удается определить состояние заднебоковых участков зоны прямой кишки. При высоко расположенных образованиях в прямой кишке целесообразно обследовать больного на корточках. При этом больному предлагают натужиться, и тогда пальцем удается достичь высокие образования прямой кишки. Осмотр геморроидальной зоны прямой кишки и нижнего отдела ампулы можно осуществить при помощи ректальных зеркал. Большое значение для распознования заболеваний прямой кишки имеет эндоскопическое, ультразвуковое и магнитно-резонансное исследование. Также особое место занимает рентгенологическое исследование. Полезным оказывается метод двойного контрастирования. Функциональное состояния сфинктера прямой кишки определяют методами сфинктерометрии по Аминеву, электромиографией и дилатометрией. Исследование ректоанального рефлекса, при изучении нарушения акта дефекации, проводят баллонографическим методом, измеряя давление на уровне наружного и внутреннего сфинктеров. Морфологические методы являются ведущими при определении характера патологического процеса.
 Геморрой
Геморрой
(от греческих слов haima- кровь и rheo- теку)- варикозное расширение вен нижней части прямой кишки, сопровождающееся болезненностью. Геморроем страдают более 10 % взрослого населения, а удельный вес среди болезней прямой кишки составляет 40%. До 60% населения отмечают как минимум однократно признаки геморроя.
Различают внутренние и наружные геморроидальные узлы. Наружные узлы образуются из нижнего подкожного венозного сплетения. Внутренние геморроидальные узлы развиваются из верхнего, подслизистого геморроидального сплетения. Иногда узлы располагаются под переходной складкой – межуточный геморрой.
Клиническая картина геморроя характеризуется рядом ведущих симптомов: кровотечением, болями, выпадением узлов, зудом, запорами. Различают 3 степени тяжести. 1степень- наружные геморроидальные узлы небольшой величины, располагаются ниже зубчатой линии, болезненные при пальпации, периональная область слегка гиперемирована. Характерны зуд и чувство жжения. При 2-й степени- наблюдается более выраженный отек большей части перианальной области, гиперемия, пальцевое исследование резко болезненное. Больные жалуются на сильные боли при ходьбе и в положении сидя. При 3 –й степени вся окружность заднего прохода занята «воспалительной опухолью», пальпация ее резко болезненна. Пальцевое исследование не возможно В области заднего прохода видны багровые или синушно-багровые внутренние геморроидальные узлы выпавшие из просвета заднепроходного канала. Часто наступает некроз узлов, слизистая оболочка изъязвлена. Появляются участки черного цвета с налетом фибрина. В запущенных случаях может возникнуть парапроктит.
Кровотечение возникает в результате нарушения целостности варикозных узлов, истончением слизистой оболочки над ними и ее повреждения. Кровотечение имеет свои особенности. Оно значительной степени выраженности, но чаще незначительное в виде струйки или капелек, обычно появляется при дефекации, в конце ее. Кровь не измененная алая. Повторные кровотечения приводят к общей слабости и анемии. Основу геморроидальных узлов составляют измененные кавернозные синусы, через которые артериальная кровь минуя капилляры, поступает в полости кавернозных синусов. Этим обусловлено артериальное кровотечение из геморроидальных узлов при геморрое. Болевой синдром зависит от степени развития геморроя и присоединившихся осложнений. Осложнение воспалением, трещиной заднего прохода, проктитом вызывает сильные боли. Выпадение внутренних геморроидальных узлов происходит постепенно, вследствие рыхлости подслизистого слоя. Смещение переходит в выпадение. В начальной стадии выпадающие узлы при дефекации самостоятельно вправляются. По мере прогрессирования процесса они выпадают без всякого напряжения и не вправляются, раздражают кожу, сами изъязвляются и причиняют больному неприятные ощущения.
Геморрой часто осложняется воспалением и тромбозом варикозных узлов. Возникают сильные боли, усиливающиеся при ходьбе и физическом напряжении. Температура тела повышается, развивается отек, тромбоз и уплотнение узлов, они выпадают и не вправляются. Вместе с узлами может опуститься часть слизистой оболочки.
Таким образом геморрой может осложниться кровотечением, изъязвлением, воспалением, выпадением узлов, проктитом, и трещиной заднего прохода.
К причинам возникновения геморроя относят застой крови в венозной системе прямой кишки и изменение сосудистой стенки. Застой может быть обусловлен многими факторами: механическими, функциональными и анатомическими.
Различают симптоматический или вторичный геморрой, как симптом различных заболеваний: сердечно-сосудистой системы, печени селезенки, сопровождающихся гипертензией портальной или кавальной систем. При этом компенсаторно расширяются порто-кавальные анастомозы прямой кишки, пищевода и передней брюшной стенки.
Лечение геморроя – терапевтическое, оперативное, инъекционное.
Геморрой в начальных стадиях подлежит консервативному лечению, которое включает регуляцию акта дефекации и консистенции кала путем назначения диеты, содержащей продукты, обладающие послабляющим действием, в том числе овощи и фрукты. Необходимо соблюдение гигиенического режима, использование восходящего душа, или обмывания области заднего прохода после дефекации. Не рекомендуется прием раздражающей пищи и алкоголя. Целесообразно очищение кишечника с помощью клизмы, назначение послабляющих средств, свечей с красавкой, анестезином, новокаином и ксероформом на основе ланолина или масло какао. Назначают теплые сидячие ванночки со слабым раствором перманганата калия 2- 3 раза в день. При сильных болях - вначале холод на область промежности, внутрь – амидопирин с анальгином, бутадион, затем можно компрессы с мазью Вишневского. Можно применять параректальные новокаиновые блокады. Хороший эффект дают свечи и мазь с гепарином и протеолитическими ферментами. Учитывая, что при геморрои происходит местные нарушения механизма гемокоогуляции, в комплекс консервативного лечения следует включить гливенол внутрь по 1 капсуле 4 раза в день и свечи с тромбином при кровотечении. Хорошее действие оказывают микроклизмы с рыбьим жиром, вазелиновым, облепиховым маслом, маслом шиповника и мазью Вишневского. При отсутствии эффекта от лечения при частых обострениях можно рекомендовать оперативное лечение.
При хроническом геморрое, проявляющемся только кровотечениями, без выпадения геморроидальных узлов, возможно применение инъекций склерозирующих веществ. Противопоказанием являются заболевания предстательной железы, воспалительные изменения слизистой прямой кишки, инфекционные заболевания. Существуют несколько составов – самый простой новокаин с этиловым спиртом (А.М. Аминев). В НИИ проктологии используют в этих целях следующую склерозирующую стерильную смесь: карболовая кислота (кристалическая)- 5 г, новокаин (основание, в порошке)- 5 г, масло подсолнечное рафинированное- 100 г. Для склерозирующей терапии применяют также 5% раствор фенола в миндальном масле, 5% раствор моррурата натрия (варикоцид), вистарин, вари-косан, тромбовар.
Манипуляцию выполняют следующим образом. После подготовки кишечника с помощью клизм накануне вечером и утром в день инъекции без анестезии в коленно-локтевом положении или на гинекологическом кресле с помощью зеркал экспонируют геморроидальный узел. Шприцем с длинной иглой объемом 10 мл, наполненном склерозирующей смесью, в верхушку узла выше зубчатой линии на глубину до 1,5 см вводят 1,5-2 мл раствора. При этом появляется ощущения провала иглы в пустоту. Препарат вводят медленно, чтобы не образовался «желвак». Узел массируют пальцами. Нежелательно склерозировать больше 3 узлов. Повторные инъекции можно проводить через 1-2 недели. После проведения склеротерапии назначают щадящую диету, вазелиное масло по 30 грамм 2 раза в день.
Все способы хирургического лечения геморроя можно разделить на 3 группы: перевязка, иссечение их и пластические операции.
Вопрос о хирургическом вмешательстве рассматривают при осложненном течении болезни, тромбозах, кровотечениях, выпадении внутренних геморроидальных узлов. В основе наиболее часто применяемых методах лежит операции Маллигана- Моргана – удаление снаружи внутрь трех основных коллекторов кавернозной ткани и перевязкой сосудистых ножек. Длительность заживления не ушитых ран стенок анального канала, достигающая 2-х месяцев, обусловила появления ряда модификаций, разработанных в НИИ проктологии. После умеренной девульсии сфинктера и разведения заднего прохода 4 клеммами Алиса внутренние геморроидальные узлы на 3, 7, и 11 часах поочередно захватывают зажимом Люэра. На основание каждого узла в радиальном направлении накладывают зажим Бильрота, чтобы концы браншей доходили до сосудистой ножки. Непосредственно над зажимом геморроидальный узел срезают снаружи внутрь до основания сосудистой ножки, которую прошивают и перевязывают хромированным кетгутом, и узел отсекают. Под зажимом ложе узла прошивают отдельными тонкими кетгутовыми швами, захватывая края слизистой оболочки и дно раны. Наружные геморроидальные узлы иссекают в виде лепестков, кожную часть раны ушивают отдельными кетгутовыми швами. В просвет кишки вводят газоотводную трубку с внутренним диаметром 0,5 см, обернутую марлевой салфеткой, пропитанной мазью Вишневского. Наиболее частым осложнением после геморроидэктомии является острая задержка мочеиспускания.
Трещина заднего прохода.
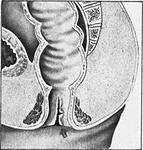
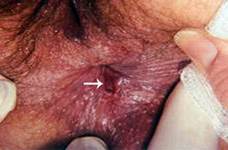
Заболевание встречается довольно часто в структуре болезней толстой кишки занимает 3 место (11,7%) после колитов и геморроя. Чаще страдают женщины – около 60%.
Этиология. Анальная трещина возникает в результате повреждения слизистой оболочки заднепроходного канала при запорах и поносах, а также содержащимися в кале инородными телами. Предрасполагающими факторами являются колиты, проктосигмоидиты, энтероколиты, геморрой. Почти у 70% трещина сочетается с хроническими заболеваниями пищеварительного тракта (гастрит, язвенная болезнь желудка, холецистит и др.)
Со временем дно и края трещины покрываются грануляциями и фиброзным налетом, разрастается соединительная ткань, появляются участки избыточной ткани –анальные бугорки. Вовлечение в процесс нервных окончаний обуславливает возникновение незаживающей язвы.
Более чем 85% анальная трещина локализуется на 6 часах задней полуокружности прямой кишки. Дефект стенки анального канала линейной или треугольной формы длиной 1-2 см, расположенный вблизи переходной складки, несколько выше линии Хилтона и доходящий до прямокишечно- заднепроходной линии или распространяющийся выше нее. Для клинической картины анальной трещины характерна триада симптомов: боль при акте дефекации, спазм сфинктера, кровотечения.
Лечение должно быть направлено на снятие болей и спазма сфинктера, а в дальнейшем на нормализацию стула и заживление самой трещины. Успеха при консервативной терапии удается достичь у 70% больных.
В амбулаторных условиях лечения проводят следующим образом. Ежедневно утром до естественной дефекации ставят клизму с водой комнатной температуры (600-800 мл). После дефекации назначают сидячую ванночку со слабым раствором перманганата калия (температура 35-36гр.) в течении 10 мин. Область промежности подсушивают марлей и вводят свечу с белладонной ксероформом новокаином на основе масло кокао., перед сном повторно свеча. Описанный курс продолжается до эпителизации - это от 4-до 6 недель. Используются пресакральные новокаиновые блокады по Вишневскому 0,25% новокаином. Спиртновокаиновые инъекции под трещину,. Можно применять инъекции гидрокортизона 25-30 мг на новокаине. До 5-6 инъекций. Оперативное лечение предпринимают в случае хронического течения, когда трещина превращается в незаживающую, окруженную рубцом язву со сторожевым бугорком и пектенозом, сопровождающуюся выраженным спазмом сфинктера, и когда консервативная терапия бесперспективна. Операция заключается в иссечении трещины в пределах здоровой слизистой оболочки. При необходимости выполняют заднюю дозированную или боковую подкожную сфинктеротомию. Дозированная сфинктеротомия предполагает рассечение задней порции внутреннего сфинктера на глубину 0,5-0,8 см. Альтернативной сфинктеротомии может быть пальцевое растяжение сфинктера заднего прохода.
Из заболеваний прямой кишки довольно часто встречающиеся: криптит, папилит.
Криптит воспаление морганиевой крипты. Обтурация просвета протоков анальных желез, открывающихся на дне крипт, плохое дренирование самой крипты, деформация ее, попадение инородных тел или травматизация стенок приводят к возникновению воспалительного процесса Основные появления криптита боль при акте дефекации, кровь в кале., часто присоединяется проктит. При осмотре обращает внимание гиперемия и отек той полуокружности заднего прохода, на которой имеется пораженная крипта. При аноскопии в пораженной зоне обнаруживают гиперемию, отек, хлопья фибрина, иногда при надавливании из крипты выделяется капля гноя. Лечение предусматривает диетотерапию гигиенические мероприятия и сидячие ванночки, микроклизмы с 0,3% раствором колларгола, свечи с гепарином и химопсином. Через 10-12 дней применяют свечи с красавкой и новокаином. В некоторых случаях хороший эффект дают микроклизмы с гидрокортизоном (25-50 мг на 20-30 мл воды). При упорном течении показано иссечение крипты по Габриэлю.
Папилит воспаление анальных сосочков. Это остатки эктоэнтодермальной перегородки и могут быть обнаружены у взрослых при пальцевом исследовании в виде одиночных или множественных небольших выростов (иногда расположенных в 2 ряда) по верхнему и нижнему краю белой линии Хилтона. Клинические проявления сводятся к постоянной болезненности в заднем проходе, при увеличении сосочков до 1 см присоединяется чувство инородного тела, ощущение неполного опорожнения, кровоточивость. Увеличенные сосочки удаляют по Габриэлю с одновременным иссечением соседней крипты.
Эпителиальный копчиковый ход.

Этим определением именуют дефект развития кожи, обусловленный неполной редукцией мышц хвоста. Ход представляет собой узкую эпителиальную трубку, расположенную по средней линии в межягодичной складке, оканчивающуюся слепо в подкожной клетчатке и не связанную с крестцом или копчиком. Продукты жизнедеятельности эпителия периодически выделяются через точечные отверстия на коже. Механическая травма или закупорка первичных отверстий приводит к задержке содержимого в просвете хода и способствует возникновению воспаления. В результате разрушается стенка хода и в воспалительный процесс вовлекается жировая клетчатка. Гнойник может достичь значительной величины, прорывается через кожу, образуя наружное отверстие гнойного свища.
 Если у пациента имеется небольшой не осложненный копчиковый ход, или с стадии хронического воспаления без вторичных свищей и затеков возможно оперативное лечение в условиях поликлиники. Под м/ анестезией 0,5% раствором новокаина окаймляющим разрезом иссекается полностью свищевой ход после прокрашивания 1% мителенового синего. На рану накладывают вертикальные матрацные швы, которые снимают на 8-10 день. Больной нетрудоспособен 2-3 недели.
Если у пациента имеется небольшой не осложненный копчиковый ход, или с стадии хронического воспаления без вторичных свищей и затеков возможно оперативное лечение в условиях поликлиники. Под м/ анестезией 0,5% раствором новокаина окаймляющим разрезом иссекается полностью свищевой ход после прокрашивания 1% мителенового синего. На рану накладывают вертикальные матрацные швы, которые снимают на 8-10 день. Больной нетрудоспособен 2-3 недели.
Парапроктит
воспаление околопрямокишечной клетчатки, поражает примерно 0,5% населения, встречается в 30% всех заболеваний прямой кишки. Микробы попадают параректальную клетчатку из анальных желез, в межсфинктерном пространстве образуется абсцесс, который прорывается в перианальное или параректальное пространство. Возможен лимфогенный путь распространения инфекции. Воспаление с участием анаэробов сопровождается газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом.
Различают по локализации гнойника – подслизистый, подкожный, ишеоректальный, пельвиоректальный, ретроректальный.
Хронический парапроктит
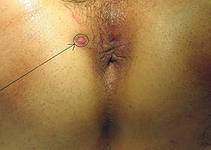
или свищи прямой кишки делятся на полные, неполные, наружные и внутренние. По отношению внутреннего отверстия свища – передний, задний, боковой. По отношению к волокнам сфинктера – интрасфинктерный, транссфинктерный, экстрасфинктерный.
Подслизистый парапроктит наблюдается у 2-6 % всех больных. Боли умеренные, температура тела субфебрильная. Пальпаторно определяется выбухание в просвет кишки в зоне гнойника, резко болезненное при исследовании.
Послизистый гнойник вскрывают радиальным разрезом от гребешковой линии через пораженные анальные крипты до перианальной области. Края разреза, нависающие над вскрытой гнойной полостью, иссекают на всем протяжении вместе с пораженной криптой и внутренним отверстием свища, в разу промежности вводят мазевой тампон, в просвет кишки газоотводную трубку.
Второй вариант операции выполняют по Рыжих и Бобровой. Отступя от края заднепроходного отверстия на 3-4 см, над абсцессом делают полулунный разрез длиной 5 см. Гной эвакуируют. Из раны в просвет кишки через внутреннее отверстие свища проводят желобоватый зонд и свищевой ход рассекают. Кожу и слизистую оболочку иссекают в пределах треугольника, вершина которого находится в анальном канале, а основание является разрез на коже промежности. Иссекают слизистую оболочку с пораженной морганиевой криптой в области внутреннего отверстия свища. Рану обрабатывают перекисью водорода и вводят тампон мазью Вишневского, в прямую кишку газоотводную трубку.
Подкожный парапроктит - наиболее часто встречающееся форма заболевания (до 50% всех больных парапроктитом). Характерны острые боли, наблюдается дизурия, лихорадка с ознобами. При осмотре выявляют гиперемию, отечность, выбухание кожи на ограниченном участке вблизи ануса, деформацию анального канала. Пальпация болезненная, часто выявляет флюктуацию. При ректальном пальцевом исследовании определяют локализацию и размеры инфильтрата на одной из стенок прямой кишки вблизи анального канала. Гнойник вскрывают полулунным разрезом, полость гнойника ревизуют пальцем с разделением перемычек и ликвидацией затеков. Пуговчатым зондом проходят через полость в пораженную крипту и иссекают участок кожи и слизистой оболочки, образующие стенку полости вместе с криптой (операция Габриэля).
Выпадение прямой кишки


относится к полиэтиологичным заболеваниям. Прежде всего -–это сочетание тяжелой физической нагрузки как фактора повышенного внутрибрюшного давления и определенных анатомо-конституционных особенностей. Диагноз обычно не вызывает сомнений и основан на факте выпадения кишки при дефекации, физической нагрузке или перемене положения тела. По степени выпадения выделяют 3 стадии.
1 – выпадение только при дефекации; 2- выпадение при физической нагрузке; 3- выпадение при ходьбе, нахождении в вертикальном положении.
Лечение при выпадении прямой кишки – оперативное. Для этого в поликлинике проводят курс предоперационной подготовки. Выполняют очистительные или встречные клизмы, микроклизмы с растворами антисептиков, гигиенические ванночки-обмывания. Очень важно назначить курс электростимуляции мышц тазового дна, цикл лечебной физкультуры. Можно провести курс подкожных инъекций раствора прозерина или при электрофорезе вводят витамины группы В и Е. В литературе описано около ста оперативных приемов. Наиболее эффективной признается операция по Кюммелю-Зеренину в модификации НИИ проктологии. При этой операции повернутую вокруг оси на 180 градусов прямую кишку подшивают к надкостнице крестца. При сочетании выпадения прямой кишки с недостаточностью анального сфинктера эту операцию дополняют укреплением мышц тазового дна – сфинктеролеваторопластика. После выписки из стационара в поликлинике назначают повторные курсы лечения, наблюдая диспансерно больных 1- 2 года.
Анальный зуд особое патологическое состояние, проявляющееся постоянным непроходящим зудом в области заднего прохода, заставляет пациентов довольно часто обращаться к врачам поликлиники, терапевту, дерматологу, хирургу.
В качестве симптома зуд обычно возникает у больных хроническим геморроем, с анальной трещиной, с глистными инвазиями, с недостаточностью анального жома, как аллергическая реакция, грибковое поражение, как признак сахарного диабета.
Истинный (криптогенный, идиопатический, нейрогенный, эссенциальный) анальный зуд в большинстве случаев развивается на фоне явного или скрытого проктосигмоидита.
Диагностика включает в себя наружный осмотр; отмечают изменения переанальной кожи, влажность, мацерацию, расчесы. Обязателен ректальный осмотр, ректороманоскопия, особое внимание уделяется воспалительным изменениям слизистой прямой кишки. Лабораторными исследованиями определяют уровень сахара в крови, трехкратно изучают кал на яйца глистов. Целесообразно провести дуоденальное зондирование, посеять кал на выявление дисбактериоза.
Лечение зависит от результатов исследования. Трудности возникают, когда причины зуда остаются сомнительными. Целесообразно назначить диету, ограничивающую острые, соленые продукты. 2-3 раза в день необходимо делать гигиенические обмывания со слабо-розовым раствором перманганата калия, тщательное обсушивание анальной области. Возможны гигроскопические прокладки. Назначают микроклизмы с настоем ромашки, протарголом (0,5% - 100-150 мл), чередуя со следующими курсами с введением каротолина, шиповникова масла или аэрозоли «Гипозоль», «Алазоль». Дополнительно в анальный канал вводят проктоседил, ультрапрокт; перианальную кожу можно обрабатывать мазями типа «Дермазолон». Известный в литературе метод обкалывания кожи вокруг заднего прохода) 0,2% раствором метиленового синего имеет строгие показания и должен делаться врачом проктологом, или хирургом прошедшим специализацию по проктологии.
При упорном анальном зуде, не уступающим воздействию различных физиотерапетичечских и медикаментозных средств применяют оперативное лечение. Целью операции является невротомия кожных ветвей нервов, инервирующих область заднего прохода. Существует несколько способов невротомии.
1. Способ Линча – проводят два параллельных разреза кожи, каждый длиной не более 1 – 1,5 см, отступя на 3 см от ануса. Наружный край раны захватывают клемой Алиса. В разрез вводят ножницы, с помощью которых кожные нервы пересекают во всех направлениях. В рану вводят дренаж на 24-48 часов, остальную часть зашивают.
2. Способ Болла – проводят два полуовальных разреза кожи длиной 5-6 см каждый, выпуклостью в сторону анального отверстия. Полуовальные лоскуты отсепаровывают в сторону анального отверстия. В процессе препаровки происходит пересечение кожных нервов. После операции кожу зашивают наглухо или с дренажом на одни сутки.
3. Способ Кантора – делают 4 разреза, каждый длиной 2см, отступя на 3-4 см от ануса: боковые, верхний и нижний – по средней линии прмежности. В каждый из разрезов вводят кончики ножниц. Направляя их в разные стороны, пересекают кожные нервы.
Наиболее распространенная операция – это операция Болла.
Анокопчиковый болевой синдром.
«Анокопчиковый болевой синдром включает» два понятия: кокцикодиния – боли в области крестца и копчика и прокталгия – боли в прямой кишке, в глубине заднего прохода. Важно отметить, что речь идет о самостоятельном проктологическом состоянии, когда исключаются все другие заболевания и травмы.
Причины анакопчикового болевого синдрома окончательно не выяснены. Предположительно речь идет о фиброзе, миозите, контрактуре мышц тазового дна, патологии крестцово-копчикового нервного сплетения, патологических рефлексах после перенесенных проктологических заболеваниях. Необходимо выполнить рентгенографию крестца, копчика, костей таза, поясничного отдела позвоночника. Необходимо исключить уретрит, простатит. Больные должны быть осмотрены урологом, гинекологом. Лечение должно проводится после консультации колопроктолога, так, как может быть скрытый опухолевый процесс и необходимость проведения комплексной физиотерапии – электрических и тепловых процедур.
Инородные тела прямой кишки.
По классификации Аминева А.М. возможны 4 варианта попадания инородных тел в прямую кишку.
1. инородные тела проглоченные через рот.
2. Инородные тела введенные через задний проход
3. Инородные тела, проникающие из окружающих тканей и органов (различные травмы)
4. Инородные тела образующиеся по ходу кишечника (каловые и желчные камни)
Врачу поликлиники важно оценить клиническую ситуацию в целом, руководствуясь не только прямыми указаниями пациента, но и данными объективого обследования. (пальцевое исследование, ректороманоскопия. После удаления инородного тела важно оценить состояние слизистой. При поверхностных ссадинах назначают микроклизмы с растворами антисептиков, мази «Олазоль», «Гипозоль». В сомнении в глубине повреждения направляют в стационар.
Доброкачественные опухоли прямой кишки или полипы не имеют самостоятельной симптоматики, за исключением случаев когда опухоли достигают значительных размеров, в этих случаях возникают тенезмы, чувство инородного тела, примесь крови, слизи.
По Федорову В.Д. принята следующая классификация полипозных поражений толстой кишки.
1. Одиночные полипы
2. Множественные полипы
3. Диффузный семейный полипоз толстой кишки.
Обычно выявление полипов происходит при ректороманоскопии, выполняемой по другому поводу. Обнаружение полипов в прямой и сигмовидной кишки является показанием для ретгенологического и эндоскопического исследования вышележащих отделов.
Лечение: Удаление небольших полипов, особенно на высоте до 20 см возможно через тубус ректоскопа с электрокоогуляцией ножки полипа и обязательным гистологическим исследованием. Контрольные исследования после удаления полипа проводят через каждые 3-6 месяцев. Полипы больших размеров и вышележащих отделов удаляют в колопроктологическом стационаре.
Повреждения прямой кишки.
Повреждения прямой кишки могут быть результатом ранения острыми и колющими предметами, нанесенного со стороны прямой кишки и с поверхности перианальной кожи, могут возникать во время хирургических вмещательст или эндоскопии, в родах. Из симптомов – боль, кровотечение, выхождение кала за пределы кишки. (параректальную клетчатку или брюшную полость). Во всех случаях необходимо ревизия при первичной хирургической обработке, ректоскопия, обзорная рентгенограмма брюшной полости, или исследование с контрастными веществами. Необходимо исследование мочеполовых органов. Такие больные подлежат госпитализации и лечению в специализированном хирургическом отделении
Контрольные вопросы:
1. Анатомия топография прямой кишки
2. Кровоснабжение прямой кишки, венозный отток
3. Острый и хронический геморрой,осложнения
4. Лечение острого и хронического геморроя
5. Трещина прямой кишки,этиология патогенез, лечение
6. Выпадение прямой кишки, оказание помощи в амбулаторных условиях
7. Эпителиальный копчиковый ход, этиология,оказание помощи в амбулаторых условиях
8. Криптит, папиллит, анальный зуд, причины, оказание помощи в амбулаторных условиях.
9. Аннокопчиковый болевой синдром, причины, дифференциальная диагностика, амбулаторная помощь
10. Инородные тела прямой кишки, оказание помощи
Л И Т Е Р А Т У Р А:
1. Благитко Е.М. Амбулаторная поликлиническая хирургия, 2001г.
2. Кузин М.И. Хирургические болезни, М, 1987г.
3. Кутушев Ф.Х., Либов А.С., Мичурин Н.В., Справочник хирурга поликлиники., Л, 1982г.
4. Лапкин К.В., Пауткин Ю.Ф. Основы общей хирургии. М, 1992г.
5. Одинов Д.Э. Хирургия амбулаторного врача, М., 1973г.
6. Пауткин Ю.Ф., Малярчук В.И. Поликлиническая хирургия (учебник) М., 2000г.
7. Панцырев Ю.М. Клиническая хирургия (учебник) М., 1988г.
8. Петровский Б.В., Хирургические болезни (учебник) М., 1980г.
9. Рывлин Я.Б. Атлас амбулаторно – поликлинической хирургии. Л, 1973г.
10. Стручков В.И., Стручков Ю.В. Общая хирургия (учебник)., М., 1988г.
11. Хромов Б.М. Хирургическая помощь в амбулаторно-поликлинических учреждениях.,Л., 1963г.
12. Хромов Б.М. Хирургическая помощь в поликлиниках и амбулаториях, Л.,1980г.
13. Хай Г.А. Амбулаторная медицина, М.,2002г.
14. Юмашев Г.С. Травматология и ортопедия. М, 1977г.
Бердяев А.Ф. Хирургия амбулаторного врача. М, 1944г.
15. Вишневский А.В. Местное обезболивание по методу ползучего инфильтрата. М, 1956г.
|
|
|
|
|
Дата добавления: 2015-07-13; Просмотров: 387; Нарушение авторских прав?; Мы поможем в написании вашей работы!