
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Техника подкожных инъекций
|
|
|
|
ЭТАП.
ЭТАП.
ЭТАП.
Обрабатывает место инъекции, среднюю треть ПЕРЕДНЕЙ
ПОВЕРХНОСТИ ПРЕДПЛЕЧЬЯ шариками, смоченными спиртом, остатки спирта - СУХИМ СТЕРИЛЬНЫМ шариком.
ПОМНИТЕ!
Место инъекции должно быть СУХИМ.
ФИКСИРУЕТ кожу в месте инъекции. Это можно делать как большим пальцем левой руки (4 других пальца подводят под заднюю поверхность средней трети предплечья), так и указательным пальцем левой руки, слегка натягивая кожу на себя или обхватив левой рукой среднюю треть предплечья и слегка натягивая кожу в разные стороны.
В ПРАВУЮ РУКУ берет шприц, предварительно ОБРАБОТАВ ПЕРЧАТКИ спиртом, и вводит иглу под углом 5 градусов так, чтобы через кожу просвечивал срез иглы, слегка приподнимает иглу, кожа натягивается, и образуется выпячивание типа "палатки". НЕ ПЕРЕХВАТЫВАЯ шприц в другую руку, левой рукой медленно вводит лекарственное средство.
После введения лек. средства быстрым движением выводит иглу.
ЗАПОМНИТЕ!
ПОСЛЕ ИНЪЕКЦИИ ШАРИК НЕ ПРИКЛАДЫВАЕТСЯ!
КРИТЕРИИ ПРАВИЛЬНОСТИ ВЫПОЛНЕНИЯ ИНЪЕКЦИИ:
На месте инъекции должны возникнуть:
- небольшой пузырек ("папула"),
- симптом "лимонной" корочки.
ПЕРЧАТКИ СНИМАЮТСЯ В ПОСЛЕДНЮЮ ОЧЕРЕДЬ, ПОСЛЕ
ТОГО, КАК ВЕСЬ МАТЕРИАЛ ОБЕЗЗАРАЖЕН И ЗАМОЧЕН в ДЕЗРАСТВОРЕ
Вымойте и осушите руки.
Подкожные инъекции
В связи с тем, что подкожно-жировой слой хорошо снабжен кровеносными сосудами, для более быстрого действия лекарственного вещества применяют подкожные инъекции. Подкожно введенные лекарственные вещества оказывают действие быстрее, чем при введении через рот, т.к. они быстро всасываются. Подкожные инъекции производят иглой самого малого диметра на глубину 15 мм и вводят до 2 мл лекарственных препаратов, которые быстро всасываются в рыхлой подкожной клетчатке и не оказывают на нее вредного воздействия.
Наиболее удобными участками для подкожного введения являются:
наружная поверхность плеча (дельтовидная мышца)
подлопаточное пространство;
передненаружная поверхность бедра;
боковая поверхность брюшной стенки;
нижняя часть подмышечной области.
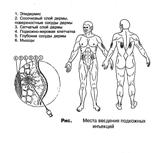
В этих местах кожа легко захватывается в складку и отсутствует опасность повреждения кровеносных сосудов, нервов и надкостницы.
Не рекомендуется производить инъекции:
в места с отечной подкожно-жировой клетчаткой;
в уплотнения от плохо рассосавшихся предыдущих инъекций.
Выполнение подкожной инъекции:
вымойте руки (наденьте перчатки);
обработайте место инъекции последовательно двумя ватными шариками со спиртом: вначале большую зону, затем - непосредственно место инъекции;
третий шарик со спиртом подложите под 5-й палец левой руки;
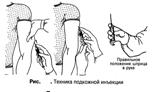
возьмите в правую руку шприц (2-м пальцем правой руки держите канюлю иглы, 5-ым пальцем - поршень шприца, 3-4-ым пальцами держите цилиндр снизу, а 1-ым пальцем - сверху);
соберите левой рукой кожу в складку треугольной формы, основанием вниз;
введите иглу под углом 45° в основание кожной складки на глубину 1-2 см (2/3 длины иглы), придерживайте указательным пальцем канюлю иглы;
перенесите левую руку на поршень потяните поршень и убедитесьчто игла не попала в сосуд – в шприц не поступает кровь и введите лекарственное средство (не перекладывайте шприц из одной руки в другую);
Внимание! Если в шприце имеется небольшой пузырек воздуха, вводите лекарство медленно и не выпускайте весь раствор под кожу, оставьте небольшое количество вместе с пузырьком воздуха в шприце.
извлеките иглу, придерживая ее за канюлю;
прижмите место укола ватным шариком со спиртом;
сделайте легкий массаж места инъекции, не отнимая ваты от кожи;
наденьте на одноразовую иглу колпачок, сбросьте шприц в емкость для отработанного материала для последующей дезинфекционной обработки
ИНСУЛИНОТЕРАПИЯ:
Инсулин – аналог гормона поджелудочной железы выпускается промышленностью во флаконах по 10 мл и картриджах для шприцев – ручек по 3 мл с активностью: 40, 80, 100 ЕДИ в 1 мл
Различают простой и комбинированный инсулин. По продолжительности действия: короткого действия средней продолжительности действия, длительного действия или пролонгированный.
Исулин вводится инъекционно подкожно или внутривенно с помощью «стандартных»,«инсулиновых» шприцев или «шприцев – ручек»
Активность инсулина как гормонального медицинского препарата определяется
единицами действия инсулина (ЕДИ)
РАССЧЁТ ДОЗЫ ИНСУЛИНА:
При ведении инсулина с помощью «стандартных», и «инсулиновых» шприцев цена 1- го деления шприца 0,1 мл - доза инсулина в данном объёме равна: 4 ЕДИ; 8 ЕДИ; 10 ЕДИ.
| Флаконы с активностью ЕД инсулина в 1мл | 0,1 мл | 0,2 мл | 0,3 мл | 0,4 мл | 0,5 мл | 0,6 мл | 0,7 мл | 0,8 мл | 0,9 мл | 1,0 мл |
| 40 ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ |
| 80 ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ | ЕДИ |
| 100 ЕДИ | 10 ЕДИ | 20 ЕДИ | 30 ЕДИ | 40 ЕДИ | 50 ЕДИ | 60 ЕДИ | 70 ЕДИ | 80 ЕДИ | 90 ЕДИ | ЕДИ |
NB! Место инъекции перед введением инсулина должно быть абсолютно сухим, в противном случае лекарственный препарат под действием спирта инактивируется!

Внутримышечные инъекции
Некоторые лекарственные средства при подкожном введении вызывают боли и плохо рассасываются, что приводит к образованию инфильтратов. При использовании таких препаратов, а также в тех случаях, когда хотят получить более быстрый эффект, подкожное введение заменяют внутримышечным. Мышцы обладают более широкой сетью кровеносных и лимфатических сосудов, что создает условия для быстрого и полного всасывания лекарств. При внутримышечной инъекции создается депо, из которого лекарственное средство медленно всасывается в кровеносное русло, и это поддерживает необходимую его концентрацию в организме, что особенно важно применительно к антибиотикам.
Производить внутримышечные инъекции следует в определенных местах тела, где имеется значительный слой мышечной ткани, и близко не
подходят крупные сосуды и нервные стволы. Длина иглы зависит от толщины слоя подкожно-жировой клетчатки, т.к. необходимо, чтобы при введении игла прошла подкожную клетчатку и попала в толщу мышц. Так, при чрезмерном подкожно-жировом слое - длина иглы 60 мм, при умеренном - 40 мм.
Наиболее подходящими местами для внутримышечных инъекций являются:
мышцы ягодицы верхнее - наружный квадрант;
мышцы плеча (дельтовидная мышца, если объём лекарства не превышает 2 мл)
мышцы бедра (средняя треть наружной поверхности бедра)
Определение места инъекции
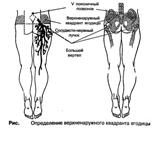
Для внутримышечных инъекций в ягодичную область используют только верхне-наружную ее часть.
Следует помнить, что случайное попадание иглой в седалищный нерв может вызвать частичный или полный паралич конечности.
Кроме того, рядом находятся кость (крестец) и крупные сосуды. У больных с дряблыми мышцами это место локализуется с трудом.
Уложите больного, он может лежать: на животе - пальцы ног повернуты внутрь, либо на боку - нога, которая окажется сверху, согнута в бедре и колене, чтобы расслабить ягодичную мышцу.
Прощупайте следующие анатомические образования: верхнюю заднюю подвздошную ость и большой вертел бедренной кости.
Проведите одну линию перпендикулярно вниз от середины ости к середине подколенной ямки, другую - от вертела к позвоночнику (проекция седалищного нерва проходит несколько ниже горизонтальной линии вдоль перпендикуляра).
Определите место инъекции, которое локализуется в верхненаружном квадранте в верхненаружной части, приблизительно на 5-8 см ниже гребня подвздошной кости.
При повторных инъекциях надо чередовать правую и левую стороны, менять места инъекций: это уменьшает болезненность процедуры и является профилактикой осложнений.
Внутримышечную инъекцию в латеральную широкую мышцу бедра проводят в средней трети. наружной поверхности бедра (латеральная широкая мышца бедра).
Расположите правую кисть на 1-2 см ниже вертела бедренной кости, левую - на 1-2 см выше надколенника, большие пальцы обеих кистей должны находиться на одной линии.
Определите место инъекции, которое расположено в центре области, образованной указательными и большими пальцами обеих рук.
При выполнении инъекции у маленьких детей и истощенных взрослых следует взять кожу и мышцу в складку, чтобы быть уверенным, что лекарственный препарат попал именно в мышцу.
Внутримышечная инъекция может быть выполнена и в дельтовидную мышцу. Вдоль плеча проходят плечевая артерия, вены и нервы, поэтому эта область используется лишь тогда, когда другие места недоступны для инъекций, или при ежедневном выполнении нескольких внутримышечных инъекций.
Освободите плечо и лопатку больного от одежды.
Попросите больного расслабить руку и согните ее в локтевом суставе.
Прощупайте край акромиального отростка лопатки, который является основанием треугольника, вершина которого - в центре плеча.
Определите место инъекции - в центре треугольника, приблизительно на 2,5 - 5 см ниже акромиального отростка. Место инъекции можно определить и по-другому, приложив четыре пальца поперек дельтовидной мышцы, начиная от акромиального отростка.
Выполнение внутримышечной инъекции:
помогите больному занять удобное положение: при введении в ягодицу - на животе или на боку; в бедро -лежа на спине со слегка согнутой в коленном суставе ногой или сидя; в плечо - лежа или сидя;
определите место инъекции;
вымойте руки (наденьте перчатки); Инъекцию проводят следующим образом:
обработайте место инъекции последовательно двумя ватными шариками со спиртом: вначале большую зону, затем - непосредственно место инъекции;
третий шарик со спиртом подложите под 5-й палец левой руки;
возьмите в правую руку шприц (5-й палец положите на канюлю иглы, 2-ой палец - на поршень шприца, 1-ый,3-ий, 4-ый пальцы - на цилиндр);
растяните или соберите в складку и зафиксируйте 1-2-ым пальцами левой руки кожу в месте инъекции;
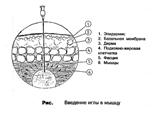
введите иглу в мышцу под прямым углом – 90 0 , оставив 2-3 мм иглы над кожей;
перенесите левую руку на поршень, захватив 2-ым и 3-им пальцами цилиндр шприца, потяните поршень чтобы убедиться в том что игла не попала в кровеносный сосуд, 1-ым пальцем надавите на поршень и введите лекарственное средство;
прижмите левой рукой место укола ватным шариком со спиртом;
извлеките иглу правой рукой;
сделайте легкий массаж места инъекции, не отнимая ваты от кожи;
наденьте на одноразовую иглу колпачок, сбросьте шприц в емкость
для последующей дезинфекционной обработки
РАССЧЁТ ДОЗЫ И РАЗВЕДЕНИЕ АНТИБИОТИКОВ:
Антибиотики для инъекционного введения преимущественно выпускаются в порошкообразном виде, активность антибиотиков измеряется в «единицах действия» ЕД – активность и вес указаны в инструкции производителя. Правила разведения антибиотиков и растворители оговорены в инструкции производителя.
«Универсальные» растворители для антибиотиков:
| № п/п | Название растворителя | Концентрация раствора в % | |
| Раствор Новокаина | 0,25 % | 0,5 % | |
| Раствор Натрия хлорида изотонический | 0,9 % | ||
| Вода для инъекций | ---------- |
Если данные условия не оговорены в инструкции, то разведение следует производить с использованием «универсальных» растворителей по следующей схеме
| Схема 1:1 | Схема 2:1 | ||||
| Вес в гр. | Активность в ЕД | Количество растворителя в мл | Вес в гр. | Активность в ЕД | Количество растворителя в мл |
| 0,1 гр | 100.000 ЕД | 1,0 мл | 0,1 гр | 100.000 ЕД | 0,5 мл |
| 0,2 гр | 200.000 ЕД | 2,0 мл | 0,2 гр | 200.000 ЕД | 1,0 мл |
| 0,3 гр | 300.000 ЕД | 3,0 мл | 0,3 гр | 300.000 ЕД | 1,5 мл |
| 0,4 гр | 400.000 ЕД | 4,0 мл | 0,4 гр | 400.000 ЕД | 2,0 мл |
| 0,5 гр | 500.000 ЕД | 5,0 мл | 0,5 гр | 500.000 ЕД | 2,5 мл |
| 0,6 гр | 600.000 ЕД | 6,0 мл | 0,6 гр | 600.000 ЕД | 3,0 мл |
| 0,7 гр | 700.000 ЕД | 7,0 мл | 0,7 гр | 700.000 ЕД | 3,5 мл |
| 0,8 гр | 800.000 ЕД | 8,0 мл | 0,8 гр | 800.000 ЕД | 4,0 мл |
| 0,9 гр | 900.000 ЕД | 9,0 мл | 0,9 гр | 900.000 ЕД | 4,5 мл |
| 1,0 гр | 1.000.000 ЕД | 10, 0 мл | 1,0 гр | 1.000.000 ЕД | 5,0 мл |
ПРОБЫ НА ЧУВСТВИТЕЛЬНОСТЬ К АНТИБИОТИКАМ:
Для предотвращения тяжелых осложнений во время лечения антибиотиками каждому больному, которому назначен курс антибиотикотерапии, необходимо определить степень чувствительности к ним.
Для этого проводят капельные, скарификационные и внутрикожные пробы.
В случае положительного результата первых внутрикожные пробы проводить не следует так как есть угроза развития анафилактического шока
Сначала проводят капельную пробу: кожу в участке сгибательной поверхности предплечья протирают спиртом, потом на нее иглой шприца наносят каплю раствора пенициллина или другого антибиотика.
Используют свежий раствор пенициллина (10 000 - 25 000 ЕД антибиотика в 1 мл изотонического раствора натрия хлорида).
Время учета - 20 - 30 мин. В случае резко выраженной аллергической чувствительности к антибиотику через несколько минут на месте нанесения капли антибиотика появляется зуд, отек, гиперемия. Нередко гиперемия увеличивается и распространяется проксимально на участок верхней части предплечья.
В случае отрицательной капельной пробы проводят
Скарификационную пробу, во время которой аллергены вводят в кожу через поверхностную царапину или прокол эпидермиса. Перед проведением пробы кожу
внутренней поверхности предплечья обрабатывают спиртом и на сухую кожу стерильным скарификатором или иглой шприца наносят разбавленный антибиотик,
делают царапину длиной 0,5 см или легкий прокол посредине капли. Во время скарификации следует повреждать только поверхностный пласт кожи - эпидермис. Необходимо следить за тем, чтобы не появилась кровь.
Для скарификационной пробы берут такой раствор антибиотика, как и для капельной (5000 -10 000 ЕД в 1 мл изотонического раствора натрия хлорида).
В случае отрицательного результата проводят
Внутрикожную пробу. Кожу в участке сгибательной поверхности предплечья дважды тщательно протирают ватой, смоченной 70% спиртом! Потом с помощью шприца вводят внутрикожно 0,1 мл приготовленного раствора аллергена (5000 -10 000 ЕД в 1 мл изотонического раствора натрия хлорида).
В случае введения большого количества возникает неспецифичное раздражение кожи.
Положительной считается реакция с образованием пузыря и участка гиперемии на месте введения аллергена. Появление пузырей можно наблюдать через 10-20 мин (быстрая реакция) или через 24-48 ч (замедленная). Во время внутрикожных аллергических проб можно наблюдать тяжелые осложнения. Поэтому нужно начинать с капельных кожных проб или скарификационных Если же последние окажутся отрицательными, применяют внутрикожные пробы.
Если препарат таблетированный то проводят подъязычную пробу с 1/4 частью от разовой терапевтической дозы.
Внутривенные инъекции
Внутривенные инъекции предусматривают введение лекарственного вещества непосредственно в кровяное русло. Первым и непременным условием при этом способе введения лекарственных препаратов является строжайшее соблюдение правил асептики (мытье и обработка рук, кожи больного и др.)
Для внутривенных инъекций чаще всего используют вены локтевой ямки, поскольку они имеют большой диаметр, лежат поверхностно и сравнительно мало смещаются, а также поверхностные вены кисти, предплечья, реже вены нижних конечностей.
Подкожные вены верхней конечности - лучевая и локтевая подкожные вены. Обе эти вены, соединяясь по всей поверхности верхней конечности, образуют множество соединений, самое крупное из которых - средняя вена локтя, наиболее часто используемая для пункций. В зависимости от того, насколько четко вена просматривается под кожей и пальпируется (прощупывается), выделяют три типа вен.
1-й тип - хорошо контурированная вена. Вена хорошо просматривается, четко выступает над кожей, объемна. Хорошо видны боковые и передняя стенки. При пальпации прощупывается почти вся окружность вены, за исключением внутренней стенки.
2-й тип - слабо контурированная вена. Очень хорошо просматривается и пальпируется только передняя стенка сосуда, вена не выступает над кожей.
3-й тип - не контурированная вена. Вена не просматривается, ее может пропальпировать в глубине подкожной клетчатки только опытная медсестра, или вена вообще не просматривается и не пальпируется.
Следующий показатель, по которому можно подразделить вены, - это фиксация в подкожной клетчатке (насколько свободно вена смещается по плоскости). Выделяют следующие варианты:
фиксированная вена - вена смещается по плоскости незначительно, переместить ее на расстояние ширины сосуда практически невозможно;
скользящая вена - вена легко смещается в подкожной клетчатке по плоскости, ее можно сместить на расстояние больше ее диаметра; нижняя стенка такой вены, как правило, не фиксируется.
По выраженности стенки можно выделить следующие типы:
толстостенная вена - вена толстая, плотная; тонкостенная вена - вена с тонкой, легко ранимой стенкой.
Используя все перечисленные анатомические параметры, определяют следующие клинические варианты:
хорошо контурированная фиксированная толстостенная вена; такая вена встречается в 35 % случаев;
хорошо контурированная скользящая толстостенная вена; встречается в 14 % случаев;
слабо контурированная, фиксированная толстостенная вена; встречается в 21 % случаев;
слабо контурированная скользящая вена; встречается в 12 % случаев;
неконтурированная фиксированная вена; встречается в 18 % случаев.
Наиболее пригодны для пункции вены первых двух клинических вариантов. Хорошие контуры, толстая стенка позволяют довольно легко пунктировать вену.
Менее удобны вены третьего и четвертого вариантов, для пункции которых наиболее подходит тонкая игла. Следует только помнить, что при пункции "скользящей" вены ее необходимо фиксировать пальцем свободной руки.
Наиболее неблагоприятны для пункции вены пятого варианта. При работе с такой веной следует помнить, что ее надо сначала хорошо пропальпировать (прощупать), вслепую пунктировать нельзя.
Одной из наиболее часто встречающихся анатомических особенностей вен является так называемая ломкость.
В настоящее время все чаще и чаще встречается такая патология. Визуально и пальпаторно ломкие вены ничем не отличаются от обычных. Пункция их, как правило, также не вызывает затруднение, но иногда буквально на глазах в месте прокола появляется гематома. Все приемы контроля показывают, что игла находится в вене, но, тем не менее,
гематома нарастает. Считают, что, вероятно, происходит следующее: игла является ранящим агентом, и в одних случаях прокол стенки вены
соответствует диаметру иглы, а в других из-за анатомических особенностей происходит разрыв по ходу вены.
Кроме того, можно считать, что не последнюю роль здесь играют и нарушения техники фиксации иглы в вене. Слабо фиксированная игла вращается как по оси, так и в плоскости, нанося дополнительную травму сосуду. Данное осложнение встречается, почти исключительно, у лиц пожилого возраста. Если встречается такая патология, то нет смысла продолжать введение лекарственного средства в эту вену. Следует пунктировать другую вену и проводить инфузию, обращая внимание на фиксацию иглы в сосуде. На область гематомы необходимо наложить тугую повязку.
Довольно частым осложнением бывает поступление инфузионного раствора в подкожную клетчатку. Наиболее часто после пункции вены в локтевом сгибе недостаточно устойчиво фиксируется игла, при движении больного рукой игла выходит из вены и раствор поступает под кожу. Иглу в локтевом сгибе надо фиксировать не менее чем в двух точках, а у беспокойных больных надо фиксировать вену на протяжении конечности, исключая область суставов.
Другая причина поступления жидкости под кожу - сквозной прокол вены, это чаще бывает при применении одноразовых игл, более острых, чем многоразовые, в этом случае раствор поступает частично в вену, частично под кожу.
Необходимо помнить еще об одной особенности вен. При нарушении центрального и периферического кровообращения вены спадаются. Пункция подобной вены крайне сложна. В этом случае больного надо попросить более энергично сжимать и разжимать пальцы и параллельно похлопывать по коже, просматривая вену в области пункции. Как правило, этот прием более или менее помогает при пункции спавшейся вены. Необходимо помнить, что первичное обучение на подобных венах недопустимо.
Выполнение внутривенной инъекции.
Приготовить:
на стерильном лотке: шприц (10,0 - 20,0 мл) с лекарственным препаратом и иглой 40 - 60 мм, ватные шарики;
жгут, валик, перчатки;
70 % этиловый спирт;
лоток для отработанных ампул, флаконов;
емкость с дезинфицирующим раствором для отработанных ватных шариков.
Последовательность действий:
вымойте и высушите руки;
наберите лекарственное средство;
помогите больному занять удобное положение - лежа на спине или сидя;
придайте конечности, в которую будет производиться инъекция, необходимое положение: рука в разогнутом состоянии ладонью вверх;
под локоть подложите клеенчатую подушечку (для максимального разгибания конечности в локтевом суставе);
вымойте руки, наденьте перчатки;
ТЕХНИКА НАЛОЖЕНИЯ ВЕНОЗНОГО ЖГУТА:
В качестве венозного жгута может быть использован специализирован-
ный автоматический жгут промышленного производства, либо чистая резиновая эластичная трубка обладающая достаточной прочностью и свойством эластической растяжимости длинной 15 – 35 см.
Наложение резинового жгута (на рубашку или салфетку)выполняется на границе между средней и нижней третью плеча так, чтобы свободные концы были направлены вверх, петля - вниз, пульс на лучевой артерии при этом не должен изменяться;

Попросите пациента поработать кулаком (для лучшего нагнетания крови в вену);
найдите подходящую вену для пункции;
обработайте кожу области локтевого сгиба первым ватным шариком со спиртом в направлении от периферии к центру, сбросьте его (обеззараживается кожа);
возьмите шприц в правую руку: указательным пальцем фиксируйте канюлю иглы, остальными охватите цилиндр сверху;
проверьте отсутствие воздуха в шприце, если в шприце много пузырьков, нужно встряхнуть его, и мелкие пузырьки сольются в один большой, который легко вытеснить через иглу в лоток;
вновь левой рукой обработайте место венепункции вторым ватным шариком со спиртом, сбросьте его;
зафиксируйте левой рукой кожу в области пункции, натянув левой рукой кожу в области локтевого сгиба и несколько смещая ее к периферии;
держа иглу почти параллельно вене, проколите кожу и осторожно введите иглу на 1/3 длины срезом вверх (при сжатом кулаке пациента);
продолжая левой рукой фиксировать вену, слегка измените направление иглы и осторожно пунктируйте вену, пока не ощутите "попадание в пустоту"; потяните поршень на себя - в шприце должна появиться кровь (подтверждение попадания иглы в вену);
развяжите жгут левой рукой, потянув за один из свободных концов, попросите пациента разжать кисть;
не меняя положения шприца, левой рукой нажмите на поршень и медленно введите лекарственный раствор, оставив в шприце 0,5 -1-2 мл;
приложите к месту инъекции ватный шарик со спиртом и извлеките аккуратным движением иглу из вены (профилактика гематомы);
согните руку пациента в локтевом сгибе, шарик со спиртом оставьте на месте, попросите пациента зафиксировать руку в таком положении на 5 минут (профилактика кровотечения);
сбросьте шприц в дезинфицирующий раствор;
через 5-7 минут заберите ватный шарик у пациента и сбросьте его в дезинфицирующий раствор или в пакет из-под одноразового шприца;
снимите перчатки, сбросьте их в дезинфицирующий раствор;
вымойте руки,высушите их полотенцем.
ВНУТРИВЕННЫЕ КАПЕЛЬНЫЕ ВЛИВАНИЯ (ИНФУЗИИ)
Типы систем для инфузий (трансфузий)
1. Системы для переливания инфузионных растворов
2. Системы для переливания крови, препаратов крови, компонентов крови, и кровезаменителей
Данные типы систем имеют одинаковую конструкцию но различаются конфигурацией, строением материалом из которого изготовлен фильтр капельни
цы.
Отдельно выделяют специализированные комплект – системы для донорского за
бора крови.
Устройство системы для инфущий (трансфузий):
· Короткая трубка системы с толстой иглой имеющей срез под определённым углом, которая закрыта колпачком
· Капельница с фильтром различной конструкции в зависимости от назначения системы
· Длинная трубка системы на которой расположен винтовой зажим для регули-
ровки количества капель в 1 минуту, один конец которой герметично соединён с капельницей, а второй имеет резиновый переходник для струйного ввода лекарственных средств дополнительно с помощью шприца во время ин
фузийодним концом герметично соединён с длинной трубкой системы, а на втором расположена канюля для присоединения инъекционной иглы вводимой в вену.
· В комплект системы входят игла – воздуховод с специальным фильтром или трубкой которая крепится на флаконе.
·
Все части системы соединены между собой герметично и внутри системы отсу
тствуют токсические вещества и минимизировано присутствие воздуха.
Цель: медленное, 40 — 60 капель в минуту, поступление в кровеносное русло лекарственных растворов.
Показания: восстановление объема циркулирующей крови; нормализация водно-электролитного баланса и кислотно-щелочного состояния организма; устранение явлений интоксикации; парентеральное питание.
Оснащение:
- стерильные: лоток, бязевая салфетка сложенная в 4 слоя и накрывающая лоток, пинцет, салфетки малые, ватные шарики, маска, перчатки,
- одноразовая система для капельного введения жидкостей; штатив для капельницы, длиной 1—1,5 м над кроватью, клеенчатая подушечка, лейкопластырь 2 ленты длиной 3-4 см и шириной 1 см;
- дезинфицирующий раствор в емкостях для дезинфекции «капельницы», иглы, ватных шариков и салфеток, жгута, клеенчатой подушечки, лейкопластыря, ветоши, процедурного стола, кушетки.
- ветошь с маркировкой.
- спирт 70°.
Последовательность действий
| Этапы | Примечания |
| 1. Установить доверительные конфиденциальные отношения с пациентом (если он в сознании). | |
| 2. Объяснить цель введения лекарственного раствора пациенту, ход и суть процедуры, получить согласие пациента или его родственников на процедуру. | |
| 3. Обработать руки на гигиеническом уровне, надеть маску, перчатки. | Перед надеванием перчаток руки обработать антисептическим раствором. |
| 4. Подготовить одноразовую систему для капельного введения. | Проверить срок годности и герметичность упаковки, сдавив ее с обеих сторон. |
| 5. Подготовить стерильный лоток с салфетками, ватными шариками и пинцетом. | |
| 6. Подготовить флакон с лекарственным раствором для инффузии. | Проверить срок годности, внешний вид, сверить с врачебными назначениями. |
| 7. Снять с флакона металлический колпачок ножницами. Прижать заострившиеся края ножница ми или пинцетом | |
| 8. Обработать пробку флакона двукратно спиртом. | |
| 9. Ввести иглу воздуховод до упора при необходимо сти закрепить | |
| 10 Ввести иглу короткой трубки системы до упора |
| 11. Перевернуть флакон вверх дном, подвесить на штативе. | |
| 12. Перевернуть капельницу, снять иглу с колпачком, положить в стерильный лоток. | Соблюдать стерильность! |
| 13. Заполнить капельницу раствором, держа длинный конец системы выше перевернутой капельницы. | Во флакон будет входить воздух для вытеснения раствора из флакона. |
| 14. Следить, чтобы капельница оказалась на одном уровне с флаконом. | Заполнение капельницы происходит по закону «сообщающихся сосудов». |
| 15. Заполнить капельницу примерно на 2/3 | Капельница должна оставаться полупустой для подсчета капель при введении. |
| 16. Опустить конец системы вниз и заполнить трубку раствором до полного вытеснения жидкости воздухом, закрыть зажим. | |
| 17. Надеть иглу с колпачком. | |
| Выполнение процедуры | |
| 1. Уложить пациента в удобное положение. | Выполняет процедуру специалист или манипулятор имеющий достаточный уровень практических навыков. |
| 2 Положить под локоть пациента клеенчатую подушечку, исследовать вену. | |
| 3 Обернуть плечо салфеткой и наложить венозный жгут на среднюю треть плеча. Исследовать вену. | Пациент при этом сжимает и разжимает кулак. |
| 4.Обработать место пункции вены 70% спиртом двукратно разными ватными шариками. Сбросить шарики в ёмкость с дезраствором | Первый раз обрабатывается большая площадь поверхности кожи, второй раз – только место введения иглы. Обеспечивается соблюдение инфекционной безопасности |
| 5. Снять иглу с колпачком с системы, затем колпачок с иглы. | |
| 6. Фиксировать вену большим пальцем левой руки ниже места введения. | Держать иглу правой рукой за канюлю. Соблюдать стерильность! |
| 7. Предложить пациенту сжать кулак. | |
| 8. Ввести иглу в вену на 1/3 ее длины, по общепринятым правилам,подложив под канюлю стерильную салфетку. | Убедиться, что кровь из канюли выделяется каплей на салфетку. |
| 9. Снять жгут. | Предложить пациенту разжать кулак. |
| 10. Открыть зажим на системе. Сдавить трубку системы пальцами правой руки. | Кровь из канюли не должна выделяется на салфетку. |
| 11. Присоединить систему к канюле иглы, сменить салфетку. | Сбросить салфетку в дезинфицирующий раствор (3% раствор хлорамина). |
| 12. Отрегулировать скорость поступления капель зажимом. | |
| 13. Закрепить иглу лейкопластырем и прикрыть стерильной салфеткой место введения. | |
| 14. Наблюдать за состоянием и самочувствием пациента во время внутривенного вливания. |
Струйное введение лекарств дополнительно в вену через переходник во время инфузии:
| Этапы | Примечания |
| 1 Перекрыть зажимом ток ифузионного раствора по системе. | |
| 2 Произвести дезинфекцию ватным шариком ув лажнённым спиртом резинового переходника на длинной трубке системы. 3 После высыхания спирта, не прилагая усилий и соблюдая манипуляционную техничность, аккуратно ввести в резиновый переходник иглу и зафиксировав её ввести лекарственное средство с помощью шприца с необходимой скоростью. Приложить ватный шарик со спир том аккуратно извлечь иглу 4 После извлечения иглы продолжить инфузию | |
| Открыв зажим и отрегулировав ток капель |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ |
| По истечении времени инфузии или завершении вливания определённого объёма жидкости, оставив во флаконе 3 – 5 мл инфузионного раствора: | |
| 1. Перкекрыть винтовой зажим на длинной трубке системы | |
| 2. Прижать к месту инъекции ватный шарик (салфетку) с кожным антисептиком, извлечь иглу. | |
| 3 Придавить шарик (салфетку) полоской лейкопластыря или туго сдавить полоской бинта | |
| 4. Попросить пациента согнуть руку в локтевом суставе | Профилактика постинъекционной гематомы, т.е. попадания крови из вены в подкожное пространство. |
| 5. Закрыть иглу колпачком, соблюдая универсальные правила предосторожности. Подвесить трубку системы на штативе. | |
| 6. Погрузить систему с иглой в емкость с дезраствором, разрезать ножницами в дезрастворе, при полном погружении или утилизировать иным безопасным способом | Оставить для дезинфекции на время экспозиции для данного дезинфицирующего средства. |
| 7. Снять печатки, продезифицировать,утилизировать. Тщательно вымыть руки и осушить их полотенцем |
Инфузионно – трансфузионная терапия:
Для расчета количества капель в 1 минуту при необходимости внутривенного введения определённого объёма жидкости за определённый временной промежуток используют формулу:
| V K = -------------- 3 x t | где К – количество капель за 1 минуту V – объём раствора в мл 3 коэффициент, t –в ремя в часах |
Скорость инфузий.
| Кол – во капель в 1 минуту | Кол – во мл в 1 минуту | Кол – во мл за 1 час | Время инфузии в часах для 500 мл |
| 8,3 | |||
| 4,2 | |||
| 2,8 | |||
| 2,1 | |||
| 1,7 | |||
| 1,3 | |||
| 1,2 | |||
| 1,0 | |||
| 0,9 | |||
| 0,8 | |||
| 0.75 | |||
| 0,69 | |||
| 0,35 |
Постинъекционные осложнения:
Нарушения правил асептики инфильтрат, абсцесс, сепсис, сывороточный гепатит, СПИД
Неправильный выбор места инъекции плохо рассасывающиеся инфильтраты, повреждения надкостницы (периостит), сосудов (некроз, эмболия), нервов (паралич, неврит)
Неправильная техника выполнения инъекции поломка иглы, воздушная или медикаментозная эмболия, аллергические реакции, некроз тканей, гематома
Инфильтрат - наиболее распространенное осложнение после подкожной и внутримышечной инъекций. Чаще всего инфильтрат возникает, если: а) инъекция выполнена тупой иглой; б) для внутримышечной инъекции используется короткая игла, предназначенная для внутрикожных или подкожных инъекций. Неточный выбор места инъекции, частые инъекции в одно и то же место, нарушение правил асептики также являются причиной появления инфильтратов.
Абсцесс - гнойное воспаление мягких тканей с образованием полости, заполненной гноем. Причины образования абсцессов те же, что и инфильтратов. При этом происходит инфицирование мягких тканей в результате нарушения правил асептики.
Поломка иглы во время инъекции возможна при использовании старых изношенных игл, а также при резком сокращении мышц ягодицы во время внутримышечной инъекции, если с пациентом не проведена перед инъекцией предварительная беседа или инъекция сделана больному в положении стоя.
Медикаментозная эмболия может произойти при инъекции масляных растворов подкожно или внутримышечно (внутривенно масляные растворы не вводят!) и попадании иглы в сосуд. Масло, оказавшись в артерии, закупорит ее, и это приведет к нарушению питания окружающих тканей, их некрозу. Признаки некроза: усиливающиеся боли в области инъекции, отек, покраснение или красно-синюшное окрашивание кожи, повышение местной и общей температуры. Если масло окажется в вене, то с током крови оно попадет в легочные сосуды. Симптомы эмболии легочных сосудов: внезапный приступ удушья,
кашель, посинение верхней половины туловища (цианоз), чувство стеснения в груди.
Воздушная эмболия при внутривенных инъекциях является таким же грозным осложнением, как и масляная. Признаки эмболии те же, но появляются они очень быстро, в течение минуты.
Повреждение нервных стволов может произойти при внутримышечных и внутривенных инъекциях, либо механически (при неправильном выборе места инъекции), либо химически, когда депо лекарственного средства оказывается рядом с нервом, а также при закупорке сосуда, питающего нерв. Тяжесть осложн-ния может быть различна - от неврита до паралича конечности.
Тромбофлебит - воспаление вены с образованием в ней тромба - наблюдается при частых венепункциях одной и той же вены, или при использовании тупых игл. Признаками тромбофлебита являются боль, гиперемия кожи и образование инфильтрата по ходу вены. Температура может быть субфебрильной.
Некроз тканей может развиться при неудачной пункции вены и ошибочном введении под кожу значительного количества раздражающего средства. Попадание препаратов по ходу при венепункции возможно вследствие: прокалывания вены "насквозь"; непопадания в вену изначально. Чаще всего это случается при неумелом внутривенном введении 10 % раствора кальция хлорида. Если раствор всетаки попал под кожу, следует немедленно наложить жгут выше места инъекции, затем ввести в место инъекции и вокруг него 0,9 % раствор натрия хлорида, всего 50-80 мл (снизит концентрацию препарата).
Гематома также может возникнуть во время неумелой венепункции: под кожей при этом появляется багровое пятно, т.к. игла проколола обе
стенки вены и кровь проникла в ткани. В этом случае пункцию вены следует прекратить и прижать ее на несколько минут ватой со спиртом. Необходимую внутривенную инъекцию в этом случае делают в другую вену, а на область гематомы кладут местный согревающий компресс.
Аллергические реакции на введение того или иного лекарственного средства путем инъекции могут протекать в виде крапивницы, острого насморка, острого конъюнктивита, отека Квинке, возникающие нередко
через 20-30 мин. после введения препарата. Самая грозная форма аллергической реакции - анафилактический шок.
Анафилактический шок развивается в течение нескольких секунд или минут с момента введения лекарственного препарата. Чем быстрее развивается шок, тем хуже прогноз.
Основные симптомы анафилактического шока: ощущение жара в теле, чувство стеснения в груди, удушье, головокружение, головная боль, беспокойство, резкая слабость, снижение артериального давления, нарушения сердечного ритма. В тяжелых случаях к этим признакам присоединяются симптомы коллапса, а смерть может наступить через несколько минут после появления первых симптомов анафилактического шока. Лечебные мероприятия при анафилактическом шоке должны проводиться немедленно по выявлении ощущения жара в теле.
Отдаленными осложнениями, которые возникают через два-четыре месяца после инъекции, являются вирусный гепатит В, Д, С, а также ВИЧ-инфекция.
Вирусы парентеральных гепатитов в значительной концентрации содержатся в крови и сперме; в меньшей концентрации находятся в слюне, моче, желчи и других секретах, как у пациентов, страдающих гепатитом, так и у здоровых вирусоносителей. Способом передачи вируса могут быть переливания крови и кровезаменителей, лечебно-диагностические манипуляции, при которых происходит нарушение кожных и слизистых оболочек.
К группе наибольшего риска заражения вирусом гепатита В относятся лица, осуществляющие инъекции.
По данным В.П. Венцела (2009 г), на первом месте среди способов передачи вирусного гепатита В отмечаются уколы иглой или
повреждения острыми инструментами (88 %). Причем эти случаи, как правило, обусловлены небрежным отношением к использованным иглам и повторным их использованием. Передача возбудителя может происходить также через руки лица, производящего манипуляцию и имеющего кровоточащие бородавки и другие заболевания рук, сопровождающиеся экссудативными проявлениями.
Высокая вероятность заражения обусловлена:
высокой устойчивостью вируса во внешней среде;
длительностью инкубационного периода (шести месяцев и более);
большим числом бессимптомных носителей.
В настоящее время имеется специфическая профилактика вирусного гепатита В, которая проводится путем вакцинации.
Как гепатит В, так и ВИЧ-инфекция, приводящая в конечном итоге к СПИДу (синдрому приобретенного иммунодефицита), являются угрожающими жизни заболеваниями. К сожалению, на сегодняшний день ожидаемая смертность ВИЧ-инфицированных составляет 100 %. Почти все случаи заражения происходят в результате неосторожных, небрежных действий при выполнении медицинских манипуляций: уколы иглой, порезы осколками пробирок и шприцев, контакты с поврежденными, но не защищенными перчатками участками кожи.
Для того чтобы защитить себя от инфицирования ВИЧ, следует каждого пациента рассматривать как потенциального ВИЧ-инфицированного, поскольку даже отрицательный результат исследования сыворотки крови пациента на наличие антител к ВИЧ может оказаться ложноотрицательным. Это объясняется тем, что существует бессимптомный период от 3 недель до 6 месяцев, в течение которого антитела в сыворотке крови ВИЧ-инфицированного человека не определяются.
Неотложные мероприятия при развитии анафилактического шока
Признаки анафилактического шока:
лицо больного становится очень бледным или серым;
кожа на ощупь прохладная и липкая;
пульс становится учащенным и слабым;
больной испуган и беспокоен;
появляются жажда, головокружение, зевота;
затрудняется дыхание, ловит воздух ртом, задыхается;
могут появиться зуд, чихание, кожа становится ярко-красной;
лицо может стать отечным, особенно вокруг глаз, на коже могут выступать большие красные пятна - "крапивница";
пульс частый и слабый;
возможна потеря сознания.
Действия:
прекратить введение препарата;
немедленно вызвать врача;
уложить больного на спину на ровную твердую поверхность;
приподнять ножной конец кровати;
голову повернуть на бок, вынуть зубные протезы (если они имеются);
если позволяет локализация, наложить жгут выше места введения аллергена;
положить холод на место введения;
расстегнуть стесняющую одежду.
ЛИТЕРАТУРА:
· С.А. Агкацева Обучение практическим навыкам в системе среднего медицинского образования. Переяславль – Залесский
Плещеево озеро 2007 г.
· Н.М. Касевич «Практикум по Основам сестринского дела» Киев
Здоровья 2005 год
|
|
|
|
Дата добавления: 2013-12-13; Просмотров: 12992; Нарушение авторских прав?; Мы поможем в написании вашей работы!