
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Трудности и осложнения при искусственной вентиляции легких
|
|
|
|
Глава 56
Глава 55
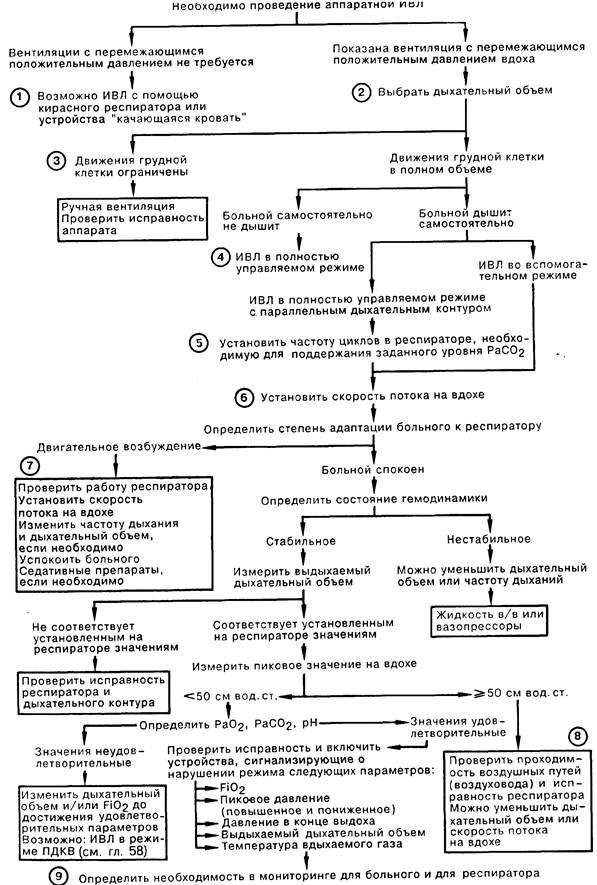
МЕТОДИКА ПРОВЕДЕНИЯ ИСКУССТВЕННОЙ ВЕНТИЛЯЦИИ ЛЕГКИХ
1. Обычно искусственная вентиляция подразумевает создание перемежающегося положительного давления в дыхательных путях (ППД), но существуют и другие режимы проведения ИВЛ, не требующие интубации трахеи. Среди них нужно назвать кирасный респиратор, создающий вокруг грудной клетки перемежающееся отрицательное давление, а также респиратор «качающаяся кровать», использующий увеличение функциональной остаточной емкости, которое имеет место при смещении тела больного из горизонтального положения в положение с приподнятой головой. Эти методики ИВЛ могут быть полезны при лечении расстройств, связанных с центральным угнетением дыхания либо нервно-мышечным заболеванием, однако редко используются при ведении больных с острыми легочными заболеваниями.
2. Дыхательный объем обычно устанавливают из расчета 12—15 мл/кг, при максимальном значении примерно 1200 мл. При использовании таких значительных дыхательных объемов отпадает необходимость в перемежающихся вдохах. Будущее покажет, смогут ли новые методики ИВЛ, основанные на высокочастотной вентиляции и крайне малых дыхательных объемах, заменить ИВЛ с большими дыхательными объемами. У больных с хроническими заболеваниями легких следует использовать небольшие дыхательные объемы (10 мл/кг) во избежание появления эффекта «ловушки» («gas trapping»), который приводит к высокому внутриплевральному давлению и обусловленному им снижению сердечного выброса.
3. Наблюдая за движением грудной клетки, следует убедиться, что раздувание обоих легких на вдохе адекватно, а выдох проходит плавно и до конца. В сомнительных случаях необходимо перейти на ручную вентиляцию, подвергнув проверке исправность респиратора и дыхательного контура.
4. При отсутствии спонтанного дыхания следует использовать управляемую искусственную вентиляцию. При наличии или подозрении на наличие спонтанного дыхания следует использовать не заменяющие самостоятельную вентиляцию, а поддерживающие режимы ИВЛ, которые благодаря параллельному дыхательному контуру позволяют осуществиться спонтанному вдоху между двумя механическими (при этом в обоих случаях больной дышит газовой смесью с тем же FiO2). Этот контур позволяет проводить ИВЛ с низкой частотой дыхания, с перемежающейся принудительной вентиляцией легких (ППВЛ), что сопровождается улучшением сердечного выброса. Начиная ИВЛ, следует думать об условиях и способах ее прекращения; здесь крайне ценным может оказаться режим ППВЛ. Другой, облегчающей переход на спонтанное дыхание методикой является вспомогательная вентиляция, при которой больному позволяют дышать в собственном ритме; вспомогательное дыхание включается автоматически при неадекватных попытках самостоятельного дыхания.
5. Для поддержания РаСО2 на необходимом уровне частота дыхания обычно устанавливается 10—16 циклов/мин. Низкая частота (ППВЛ) меньше влияет на сердечный выброс и предотвращает чрезмерное раздувание легких. У больных с хронической задержкой СО2 желательно снизить РаСО2 до нормальных значений в течение 6—12 ч. У некоторых больных с хроническими заболеваниями легких РаСО2 следует оставить на уровне чуть выше нормы для поддержания метаболического алкалоза. Естественно, при необходимости достигнуть гипокапнии частота дыхательных циклов респиратора должна быть выше.
6. Скорость потока при вдохе следует отрегулировать таким образом, чтобы вдох был короче выдоха. Предположение, что газообмен в легких улучшается при низкой скорости потока на вдохе, неочевидно; существует и прямо противоположная точка зрения.
7. Введение седативных препаратов используется для адаптации больного к респиратору; прекращение ИВЛ требует заблаговременной отмены угнетающих дыхание лекарственных препаратов. Препаратами выбора являются морфина сульфат или диазепам, вводимые в/в титрованно с увеличением дозы на 1—4 мг. Необходимость в применении миорелаксантов возникает редко.
8. При выраженном бронхоспазме или остром легочном заболевании иногда не удается избежать увеличения дыхательного объема для обеспечения адекватной вентиляции; пиковое давление в этом случае может превышать 50 см вод. ст. Измерение пикового и статического давления в дыхательных путях представляет ценную информацию для мониторинга функции легких.
9. Важное значение при ИВЛ имеет непрерывное наблюдение за состоянием больного и работой респиратора. Динамический контроль за больным осуществляется через каждые 2 ч, результаты осмотра фиксируются в карте наблюдения. Изменение газового состава крови проверяют через интервалы, продолжительность которых может варьировать от 30 мин до 1 сут. В острой стадии заболевания ежедневно выполняют рентгенографию грудной клетки и исследование окрашенного по Граму мазка мокроты.
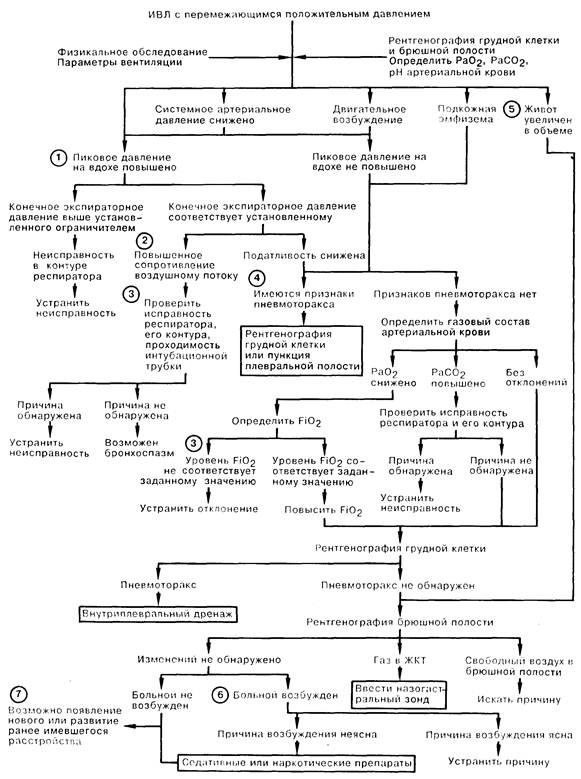
1. Повышение пикового давления в дыхательных путях на вдохе (ПДВ) всегда представляет серьезную проблему. Это явление может встречаться лишь при использовании частотных или объемно-циклических респираторов, а также в случае неисправности прессоциклических респираторов. Давление может повышаться лишь до верхнего предела, на который установлен предохранительный клапан. В повышении ПДВ можно выделить 3 фактора. Первый — это давление в конце выдоха, которое, возрастая при неисправности клапана выдоха или системы шлангов, может отменять или задерживать выдох, увеличивая, таким образом, давление и на выдохе, и на вдохе.
2. Два других фактора ПДВ можно определить при задержке выдоха и измерении пикового давления и давления в фазу плато. Зависимость давления в фазу плато (статическое давление) и дыхательного объема отражает общую (грудной стенки плюс легкие) статическую податливость. Показателем сопротивления потоку воздуха является разница между пиковым давлением и давлением в фазу плато.
3. Причиной высокого сопротивления дыхательному потоку может быть обструкция в контуре респиратора между местом, где производится измерение и эндотрахеальной трубкой. Повышению сопротивления также способствует обструкция интубационной трубки, например при ее сгибании, обструкции секретом, либо при пережатии зубами, если речь идет об оротрахеальной трубке. Наблюдение за работой респиратора, герметичностью и проходимостью его контура и воздуховода относится к наиважнейшим обязанностям персонала отделения интенсивной терапии. Недостаточное увлажнение вдыхаемой газовой смеси может привести к затвердеванию секрета на стенке интубационной трубки, а поломка обогревателя — к ожогам дыхательных путей пациента. Утечка газовой смеси в контуре более выражена при высоком пиковом давлении на вдохе, что приводит к снижению МОД и развитию гиперкапнии. Важное значение имеет измерение величины фракции кислорода в дыхательной смеси (FiO2), так как эта величина может изменяться, например, при колебании давления стенки подающих к смесителю газ трубок.
4. Разрыв легкого может привести к проникновению газа в интерстиций легочной ткани, что нередко предшествует более значительному распространению газа. В дальнейшем возможно образование пневмомедиастинума, пневмоперикарда, пневмоторакса и пневмоперитонеума, а также подкожной эмфиземы. Изредка развивается газовая эмболия артерий большого круга кровобращения. К признакам пневмоторакса, из которых не все могут быть выявлены, относятся: снижение звучности дыхательных шумов, тимпанит при перкуссии, смещение трахеи, а также повышенная проводимость звука с боковой поверхности стенки грудной клетки к срединной линии. Встречаются и неспецифические изменения уровня системного артериального давления, которые могут выражаться как в гипо-, так и гипертензии. Желательно подтвердить диагноз рентгенограммой грудной клетки, если только состояние больного не требует немедленной эвакуации воздуха из плевральной полости посредством пункции грудной клетки.
5. Увеличение объема брюшной полости обычно объясняется скоплением газа в желудке и кишечнике, и может быть следствием ИВЛ положительным давлением. Сложнее разобраться в причине появления свободного воздуха в брюшной полости; при дифференциальной диагностике следует учитывать возможность разрыва органов желудочно-кишечного тракта.
6. Причина двигательного возбуждения больного может быть простой и легкоустранимой, например неудобное положение в кровати. Применение седативных и наркотических препаратов описано ниже по ходу схемы, чтобы еще раз подчеркнуть, что их назначение оправдано лишь после того, как исключены другие, потенциально опасные для жизни больного причины двигательного возбуждения.
7. Вновь выявляемые нарушения могут объясняться как развитием новых, так и усугублением прежних расстройств; при этом вентиляция положительным давлением может обострить их. Например, повышение внутригрудного давления без увеличения венозного давления за пределами грудной клетки приводит к дефициту венозного возврата; обычно это случается лишь при гиповолемии или дилатации вен. Венозный возврат снижается при избыточном феномене «ловушки» газа в легких вследствие высокой частоты или объема вентиляции, особенно у больных с ХНЗЛ. Увеличение венозного давления также повышает внутричерепное давление. Вентиляция с положительным давлением может приводить к повышению легочного сосудистого сопротивления, следствием чего является шунтирование крови справа налево. Отек легких вследствие задержки жидкости возникает, возможно, из-за повышения уровня антидиуретического гормона (АДГ), вызванного положительным внутригрудным давлением.
|
|
|
|
|
Дата добавления: 2013-12-14; Просмотров: 478; Нарушение авторских прав?; Мы поможем в написании вашей работы!