
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Страховщик 1 страница
|
|
|
|
Страховщик — страховая медицинская организация (компания), являющаяся юридическим лицом с любой формой собственности и осуществляющая медицинское страхование в соответствии с государственным разрешением (лицензией) на право заниматься медицинским страхованием. Страховые медицинские организации не входят в систему здравоохранения. Органы управления здравоохранением и медицинские учреждения не имеют права быть учредителями страховых медицинских компаний.
Страховая медицинская организация имеет право:
— свободно выбирать медицинские учреждения для оказания медицинской помощи и услуг по договорам медицинского страхования;
— участвовать в аккредитации медицинских учреждений;
— устанавливать размер страховых взносов по добровольному медицинскому страхованию;
— принимать участие в определении тарифов на медицинские услуги;
— предъявлять в судебном порядке иск медицинскому учреждению и (или) медицинскому работнику на материальное возмещение физического и (или) морального ущерба причиненного застрахованному по их вине.
Страховая медицинская организация обязана:
— осуществлять деятельность по обязательному медицинскому страхованию на некоммерческой основе;
— заключать договоры с медицинскими учреждениями на оказание медицинской помощи застрахованным по обязательному медицинскому страхованию;
— заключать договоры на оказание медицинских, оздоровительных и социальных услуг гражданам по добровольному медицинскому страхованию с любыми медицинскими и иными учреждениями;
— с момента заключения договора медицинского страхования выдавать страхователю или застрахованному страховые медицинские полисы;
— осуществлять возвратность части страховых взносов страхователю или застрахованному, если это предусмотрено договором медицинского страхования;
— контролировать объем, сроки и качество медицинской помощи в соответствии с условиями договора;
— защищать интересы застрахованных.
Страховые медицинские организации для обеспечения устойчивости страховой деятельности создают резервные фонды.
Страховые медицинские организации не имеют права отказать страхователю в заключении договора обязательного медицинского страхования, который соответствует действующим условиям страхования.
Кроме перечисленных прав и обязанностей для страховых медицинских компаний как субъектов хозяйственной деятельности действующим законодательством предусмотрены многие другие права и обязанности.
Важную роль по защите интересов населения при получении медицинской помощи выполняют эксперты страховых медицинских организаций, в должностные обязанности которых входит контроль, оценка объема, сроков и качества оказания медицинской помощи (медицинских услуг) при возникновении страхового случая в соответствии с договором обязательного или добровольного медицинского страхования.
Эксперты имеют право:
— проводить экспертизу на местах;
— иметь доступ к различным источникам медицинской информации, включая данные патологоанатомических вскрытий для проведения экспертизы объема и качества медицинской помощи;
— вести личные беседы с пациентами, их родственниками и медицинскими работниками по фактам проводимой экспертизы;
— подписывать счета медицинских учреждений;
— оформлять и предъявлять претензии к медицинскому учреждению и конкретному медицинскому работнику;
— участвовать в подготовке претензионных и исковых материалов для передачи их от имени пациента в третейский суд;
— по согласованию с руководством страховых медицинских организаций приглашать для участия в экспертизе независимых экспертов;
— эксперты имеют право обваловать действия администрации страховой медицинской организации.
Эксперты обязаны:
— осуществлять текущую выборочную экспертную проверку страховых случаев в медицинских учреждениях с целью выявления сроков, объема и качества оказываемых медицинским учреждением услуг, условиями договора на оказание лечебно-профилактической помощи;
— осуществлять обязательную проверку, которая проводится в случае смерти больного; подачи жалобы застрахованным или его родственниками на неудовлетворительное качество лечения; в случае осложнения заболевания, повлекшего за собой дополнительное финансирование расходов страховщиком; при обращении застрахованного в другое медицинское учреждение;
— в установленные сроки подтвердить оплату счетов медицинских учреждений, если отсутствует нарушение условий договоров на предоставление медицинских и иных услуг;
— при наличии нарушений условий договоров на предоставление медицинских и иных услуг участвовать в подготовке претензионных или исковых документов для привлечения лечебно-профилактических учреждений к имущественной или иной ответственности;
— анализировать и обобщать состояние дел по обеспечению необходимого объема, сроков и качества оказываемой медицинской помощи с целью своевременного выявления и устранения причин, порождающих нарушения;
— в особых случаях (смерть больного, жалоба застрахованного или родственников, осложнение заболевания) привлекать к экспертизе независимых экспертов;
— нести ответственность за компетентность заключения. Экспертное заключение предоставляется экспертом не позднее 3-х дней с момента окончания проверки. Срок проверки по жалобе не должен превышать 15 дней со дня поступления. В случае необходимости проведения дополнительной независимой экспертизы срок может быть продлен, но не более чем до 1 месяца.
Медицинское учреждение
Медицинские учреждения — имеющие лицензии лечебно-профилактические учреждения, научно-исследовательские и медицинские институты, другие учреждения, оказывающие медицинскую помощь, а также лица, осуществляющие индивидуально или коллективно, медицинскую деятельность. Медицинскую помощь в системе медицинского страхования оказывают медицинские учреждения с любой формой собственности, аккредитованные в установленном порядке. Они являются самостоятельно хозяйствующими субъектами и строят свою деятельность на основе договоров со страховыми медицинскими организациями.
По лицензии медицинские учреждения реализуют программы добровольного медицинского страхования без ущерба для программ обязательного медицинского страхования.
Медицинские учреждения, выполняющие программы медицинского страхования, имеют право оказывать медицинскую помощь и вне системы медицинского страхования. Заключение медицинским учреждением договора со страховой компанией не означает необходимости прекращения других источников финансирования.
Медицинские учреждения в соответствии с законодательством Российской Федерации и условиями договора несут ответственность за объем и качество предоставляемых медицинских услуг и за отказ в оказании медицинской помощи застрахованной стороне.
Медицинские учреждения реализуют свою деятельность в системе медицинского страхования на основе договоров со страховыми компаниями на предоставление лечебно-профилактической помощи (медицинских услуг) застрахованному контингенту. Этот договор обязательно должен содержать: наименование сторон, численность застрахованных, виды медицинских услуг, стоимость работ и порядок расчетов, порядок контроля качества медицинской помощи и использования страховых средств, ответственность сторон и иные условия.
Тарифы на медицинские услуги при ОМС определяются соглашением между страховыми компаниями, органами власти и профессиональными медицинскими ассоциациями. Эти тарифы должны обеспечивать рентабельность медицинских учреждений и современный уровень медицинской помощи. Тарифы на медицинские услуги при ДМС устанавливаются по соглашению между страховой компанией и медицинским учреждением.
В случае нарушения медицинским учреждением условий договора страхования страховая компания вправе частично или полностью не возмещать затраты на оказание медицинских услуг.
Фонды ОМС
К субъектам медицинского страхования в системе ОМС также относятся фонды ОМС.
Фонды ОМС — это самостоятельные государственные финансово-кредитные учреждения, реализующие государственную политику в области обязательного медицинского страхования. Фонды ОМС предназначены для аккумулирования страховых взносов, обеспечения финансовой стабильности государственной системы ОМС и выравнивания финансовых ресурсов на его проведение.
Федеральный фонд ОМС создается высшим органом законодательной власти России и правительством РФ.
Территориальные фонды ОМС создаются соответствующими органами законодательной и исполнительной власти субъектов Федерации.
Финансовые средства фондов ОМС находятся в государственной собственности Российской Федерации, не входят в состав бюджетов, других фондов и изъятию не подлежат.
Косвенные субъекты медицинского страхования
К группе косвенных относятся субъекты, не участвующие непосредственно в организации и проведении медицинского страхования, но в то же время, содействующие и способствующие реализации медицинских страховых программ. К косвенным субъектам медицинского страхования могут быть отнесены: профсоюзы, политические партии и общественные организации, общества защиты прав потребителей, профессиональные медицинские (врачебные) ассоциации, органы и учреждения Госсанэпиднадзора,
аптечные управления, органы государственной налоговой службы, страховые компании по страхованию профессиональной ответственности медицинских работников и т.д. и т.п.
4.4. Организация и финансирование системы обязательного медицинского страхования в РФ.
В соответствии с данным Законом в России ОМС является государственным и всеобщим для населения. Это означает, что государство в лице своих законодательных и исполнительных органов определяет основные принципы организаций ОМС, устанавливает тарифы взносов, круг страхователей и создает специальные государственные фонды для аккумуляции взносов на обязательное медицинское страхование. Всеобщность ОМС заключается в обеспечении всем гражданам равных гарантированных возможностей получения медицинской помощи в размерах, устанавливаемых государственными программами ОМС.
Основная цель ОМС состоит в сборе страховых взносов и предоставлении за счет собранных средств медицинской помощи всем категориям граждан на законодательно установленных условиях и в гарантированных размерах. Поэтому систему ОМС следует рассматривать с двух точек зрения. С одной стороны, это составная часть государственной системы социальной защиты наряду с пенсионным, социальным страхованием и страхованием по безработице. С другой стороны, ОМС представляет собой финансовый механизм обеспечения дополнительных к бюджетным ассигнованиям денежных средств на финансирование здравоохранения и оплату медицинских услуг. Необходимо заметить, что в сферу ОМС включено только медицинское обслуживание населения. Возмещение заработка, потерянного за время болезни, осуществляется уже в рамках другой государственной системы — социального страхования и не является предметом ОМС.
Медицинское обслуживание в рамках ОМС предоставляется в соответствии с Базовыми и территориальными программами обязательного медицинского страхования, разрабатываемыми на уровне Федерации в целом и в субъектах Федерации. Базовая программа ОМС граждан России содержит основные гарантии, предоставляемые в рамках ОМС. К ним относится амбулаторно-поликлиническая и стационарная помощь, предоставляемая в учреждениях здравоохранения независимо от их организационно-правовой формы при любых заболеваниях, за исключением тех, лечение которых должно финансироваться за счет федерального бюджета (дорогостоящие виды медицинской помощи и лечение в федеральных медицинских учреждениях) или бюджетов субъектов РФ и муниципальных образований (лечение в специализированных диспансерах и больницах, льготное лекарственное обеспечение, профилактика, скорая медицинская помощь и др.).
На основе Базовой программы в субъектах РФ разрабатываются территориальные программы ОМС, объем предоставляемых медицинских услуг, которых не может быть меньше объема, установленного Базовой программой ОМС. Однако на практике стоимость территориальных программ приходится определять, исходя не из критериев, заложенных в Базовой программе, а из суммы финансовых средств, собранных территориальными фондами на реализацию ОМС на данной территории субъекта РФ.
Финансирование системы обязательного медицинского страхования в РФ
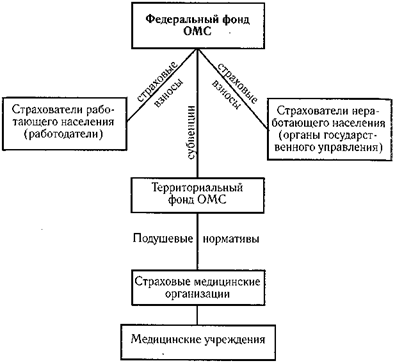
Рис. 18.1. Финансовые потоки в системе обязательного медицинского страхования
В общем виде схема финансирования потоков в системе ОМС представлена на рисунке 18.1.
Финансовые средства государственной системы ОМС формируются за счет целевых обязательных платежей страхователей:
1. Из бюджетов субъектов Российской Федерации отчисляются средства на ОМС за неработающее население (детей, учащихся, студентов, пенсионеров, безработных и т.д.). Органы государственного управления в регионах отвечают за внесение платежей.
2. Плательщиками страховых взносов ОМС за работающих граждан являются работодатели. Тарифы страховых взносов устанавливаются на федеральном уровне. До 2001 года они составляли 3,6% заработной платы застрахованных. С 01.01.2002 г. страховые взносы на обязательное медицинское страхование работающих граждан включены в единый социальный налог, объединяющий также отчисления работодателей в Пенсионный фонд и Фонд социального страхования. Для исчисления налоговой ставки (взноса на ОМС) пользуются так называемой регрессивной шкалой, в соответствии с которой изменяется порядок определения налоговой базы для каждого работника. При этом учитывается размер организации (предприятия), доход работника и т.д. Однако для большинства работников со средним доходом до 100000 руб. в год отчисления на ОМС остались неизменными: 3,6% заработной платы — 3,4% — в территориальный фонд и 0,2% в Федеральный фонд ОМС.
3. Участие работников в выплате страховых взносов в настоящее время не предусмотрено.
Финансовые средства из обоих источников аккумулируются в Федеральном и территориальных фондах ОМС — самостоятельных государственных некоммерческих финансово-кредитных учреждениях. Эти фонды предназначены для обеспечения финансовой стабильности системы ОМС. Они отвечают за деловое использование аккумулированных денежных средств и служат инструментом государственного регулирования в системы ОМС. В настоящее время в связи с формированием системы обязательного медико-социального страхования планируется реорганизация Федерального и территориального фондов ОМС и Фонда социального страхования в единый Федеральный фонд обязательного медико-социального страхования.
Непосредственно предоставлением страховых услуг в рамках, ОМС занимаются страховые медицинские организации, млеющие лицензию на проведение ОМС и заключившие соответствующие договоры с территориальным фондом ОМС. Страховые медицинские организации получают средства из территориальных фондов по подушевому нормативу, т.е. по количеству застрахованных лиц с учетом половозрастных коэффициентов.
Страховые медицинские организации оплачивают оказание медицинской помощи (по программе ОМС) застрахованным, предоставляемой медицинскими учреждениями, работающими в системе ОМС.
В настоящее время для оплаты медицинских услуг используется несколько способов.
Для оплаты лечения в стационарах применяют:
— оплату согласно смете расходов;
— среднюю стоимость пролеченного больного;
— за пролеченного больного по клинико-статистическим группам (КСГ) или медико-экономическим стандартам (МЭС);
— по числу койко-дней;
— комбинированный способ оплаты.
Оплату лечения в амбулаторно-поликлинических учреждениях производят:
— по смете расходов;
— по среднедушевому нормативу;
— за отдельные услуги;
— за пролеченного больного;
— комбинированный способ оплаты.
В настоящее время не сложилось единой системы оплаты медицинских услуг в системе ОМС. Такое положение характерно для переходного периода в организации ОМС. Наиболее эффективным способом оплаты медицинских услуг на сегодняшний день специалисты считают оплату за пролеченного больного, т.е. законченный случай лечения.
Практика внедрения ОМС в субъектах РФ показывает, что в настоящее время достичь полного соответствия функционирующих территориальных систем ОМС требованиям законодательства пока не удается. На сегодняшний день можно назвать четыре варианта организации ОМС в различных субъектах Федерации.
Первый вариант в основном соответствует законодательной базе и наиболее полно учитывает основные принципы реализации государственной политики в области медицинского страхования. Средства от страхователей (предприятий и органов исполнительной власти) поступают на счет ТФОМС. Фонд аккумулирует собранные средства и по заключении договоров со СМО переводит этим организациям причитающиеся им доли на финансирование ОМС. СМО непосредственно работают с медицинскими учреждениями и населением. Наибольшие проблемы при такой организации ОМС возникают при заключении договоров на страхование населения.
Законодательством заложены два принципа заключения таких договоров: либо с местной администрацией, либо с работодателями. К сожалению, в настоящее время заключение производственных страховых договоров непосредственно между работодателям и СМО не получило должного распространения. В основном заключением договоров на страхование занимаются представители местной администрации, что выводит основных плательщиков страховых взносов — работодателей из сферы контроля за выполнением ОМС и выбора медицинских учреждений для своих работников. По первому варианту функционируют системы ОМС в 19 субъектах Российской Федерации, охватывающих более 30% населения: города Москву, Санкт-Петербург, Вологодскую, Московскую, Калининградскую, Новосибирскую, Кемеровскую области, Ставропольский край и некоторые другие.
Второй вариант представляет комбинированную систему ОМС. Это означает, что страхованием граждан (выдачей полисов и финансированием медицинских учреждений) занимаются не только СМО, но и филиалы ТФОМС. Это наиболее распространенная схема организации ОМС, которая охватывает 36 субъектов РФ, или 44,8% населения.
Третий вариант характерен полным отсутствием в системе ОМС страховых медицинских организаций. Их функции взяли на себя ТФОМС и их филиалы. Такая организация ОМС сложилась в 17 субъектах Российской Федерации и охватывает 15% населения. Выполнение ТФОМС всех функций в рамках 01С предлагается многими специалистами в качестве основного принципа возможного реформирования ОМС. Однако в настоящее время в этих субъектах не наблюдается существенных улучшений в области медицинского обслуживания. Скорее наоборот, такая организация ОМС связывается со слабым социально-экономическим развитием региона.
Четвертый вариант характеризуется отсутствием в регионах ОМС как такового в принципе. В этих субъектах Российской Федерации ОМС выполняется только в части сбора страховых взносов за работающее население. Распоряжаются же собранными средствами местные органы управления здравоохранением, напрямую финансируя медицинские учреждения. Такое положение характерно для 17 регионов и охватывает 9,2% населения страны: республики Северного Кавказа, Восточно-Сибирский регион, Смоленскую, Кировскую, Нижегородскую области и др.
Как показывает опыт, механизм реализации закона РФ «О медицинском страховании граждан РФ» сложен и несовершенен, его исполнение затрудняется в силу объективных и субъективных причин.
В целом, несмотря на трудности, введение обязательного медицинского страхования обеспечило сохранность системы здравоохранения в условиях нестабильного экономического положения. Фонды обязательного медицинского страхования обеспечивают сбор аккумуляции, контроль за поступлением страховых взносов и платежей, их целевое использование на финансирование медицинской помощи гражданам России. Новая система обеспечила предоставление минимума бесплатной медицинской помощи в рамках территориальных программ обязательного медицинского страхования, позволила установить вневедомственный контроль за качеством лечебно-диагностического процесса, начать структурную перестройку здравоохранения в соответствии с потребностями населения и перейти к более рациональному использованию ресурсов в рамках лечебно-профилактических учреждений.
Факты свидетельствуют, что функционирование системы обязательного медицинского страхования качественно изменило систему финансовых отношений государства с лечебными учреждениями. В России создается рынок медицинских услуг при условии усиления ответственности персонала за результаты своей работы.
Глава 19 КОНТРОЛЬ КАЧЕСТВА МЕДИЦИНСКОЙ ПОМОЩИ. ЛИЦЕНЗИРОВАНИЕ И АККРЕДИТАЦИИ МЕДИЦИНСКИХ УЧРЕЖДЕНИЙ
В последние годы вопросы контроля качества медицинской помощи являются наиболее острыми для российского здравоохранения. В числе основных причин повышения их актуальности можно указать три обстоятельства. Первое заключается в появлении медицинских учреждений негосударственных форм собственности. По отношению к ним старая система контроля стала неэффективной. Второе: проводимые в отечественном здравоохранении реформы были направлены, прежде всего, на экономические аспекты. Отрасль в целом и каждое ЛПУ в отдельности заняты не только поиском дополнительного финансирования, но и путей снижения издержек на оказание медицинской помощи, что, в свою очередь, может неблагоприятно сказаться на качестве медицинской помощи. Третье обстоятельство заключается в неотработанности правовой базы контроля качества медицинской помощи. Здесь можно выделить два аспекта:
— в нормативных документах не дается универсальное, всеобъемлющее определение понятию «качество медицинской помощи», что не позволяет в должной мере использовать положения Закона «О медицинском страховании...», других подзаконных актов;
— последние годы характеризуются появлением значительного числа субъектов, в задачи которых отнесен контроль качества медицинской помощи. При этом недостаточно четко определено разделение полномочий между ними, что ведет к неоправданному дублированию их функций.
В общефилософском плане под качеством понимается совокупность характеристик объекта, отличающих его от других объектов.
В общебытовом плане под качеством чаще всего подразумевают степень превосходства потребительских свойств одного объекта по сравнению с другим (например, разные поколения компьютеров). При этом чаще употребляются термины «уровень качества», «более качественный» и т.д.
В литературе встречается множество формулировок понятия «качество медицинской помощи». Это связано с тем, что качество медицинской помощи является сложной, многокомпонентной категорией. В большинстве развитых стран используется формулировка Всемирной Организации здравоохранения: «Каждый пациент должен получить такой комплекс диагностической и терапевтической помощи, который привел бы к оптимальным для здоровья этого пациента результатам в соответствии с уровнем медицинской науки и такими биологическими факторами, как его возраст, заболевания, сопутствующий диагноз, реакции на выбранное лечение и др. При этом для достижения такого результата должны быть привлечены минимальные средства, риск дополнительного травмирования или нетрудоспособности в результате лечения должен быть минимальным, пациент должен получить максимальное удовлетворение от процесса оказываемой помощи, максимальными должны быть и взаимодействия пациента с системой медицинской помощи, а также полученные результаты». Исходя из этой формулировки, качество медицинской помощи можно определить как оценку медицинской деятельности по отношению к больному с 4-х позиций:
1) доступности медицинской помощи;
2) безопасности медицинской помощи;
3) оптимальности медицинской помощи;
4) удовлетворенности пациента.
Как отмечалось, качество медицинской помощи является многокомпонентной категорией. Принято выделять 3 компонента качества медицинской помощи и соответственно три подхода к обеспечению и оценке качества:
— структурное качество (структурный подход);
— качество технологии (процессуальный подход);
— качество результата (результативный подход).
Структурное качество — это компонент качества медицинской помощи, описывающий условия ее оказания. В понятие «условия» включаются: квалификация кадров, наличие и состояние оборудования, рациональность использования оборудования, состояние зданий и помещений, лекарственное обеспечение в медицинском учреждении, наличие и пополнение расходных материалов и т.д. Структурное качество может определяться как по отношению к медицинскому учреждению в целом, с его материально-технической базой, кадровым обеспечением, организацией работы, сервисными условиями (в этом случае говорят о возможностях ЛПУ оказывать медицинские услуги должного уровня), так и к каждому медицинскому работнику в отдельности. В последнем случае оценивается его профессиональные качества, т.е. сумма умений, знаний, навыков выполнения конкретных лечебно-диагностических манипуляций (схема 1).
Качество технологии — это компонент медицинской помощи, описывающий насколько комплекс лечебно-диагностических мероприятий, оказанных конкретному больному, был оптимален.
Важный принцип, лежащей в основе процессуального подхода к системе обеспечения качества — это создание таких условий, когда ошибка конкретного исполнителя или случайное отклонение от нормального процесса выполнения медицинской технологии не приводит к ухудшению результата медицинской помощи.
Качество результата — это компонент качества медицинской помощи, описывающий отношение фактически достигнутых результатов с реально достижимым (планируемыми). В зависимости от оцениваемого объекта под планируемыми результатами можно понимать (схема 19.1):
— динамику состояния здоровья конкретного пациента;
— результаты лечения всех больных в ЛПУ за отчетный период;
— состояние здоровья населения территории.
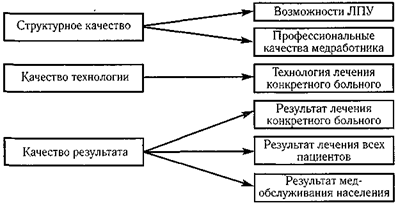
Схема 19.1 Уровни оценки качества медицинской помощи.
Основными нормативными документами при проведении контроля качества являются:
— Закон РФ от 07.02.92 №2300-1 «О защите прав потребителей».
— Закон РФ от 10.06.93-1 «О стандартизации».
— Закон РФ от 10.06.94 №5151-1 «О сертификации продукции и услуг»;
— Приказ МЗ РФ № 12 от 22.01.2001г. «О введении в действие отраслевого стандарта «Термины и определения системы стандартизации в здравоохранении».
—Приказ МЗ РФ и Федерального Фонда ОМС № 303/77 от 24.10.96 «О совершенствовании контроля качества медицинской помощи населению РФ».
— Другие законодательные акты и приказы МЗ РФ (см. раздел «Лицензирование»).
Система обеспечения качества медицинской помощи состоит из 3-х элементов. К ним относятся:
1) участники контроля (т.е. те, кто должен осуществлять контроль);
2) средства (с помощью чего осуществляется контроль);
3) механизмы контроля (каким образом осуществляется контроль, последовательность действий).
Законодательная база к числу участников контроля качества медицинской помощи относит:
1) медицинские учреждения;
2) общественные объединения потребителей;
3) органы управления здравоохранением; 4 ^лицензирующие органы;
5) страховые медицинские организации;
6) профессиональные медицинские ассоциации;
7) фонды обязательного медицинского страхования;
8) государственные медицинские образовательные учреждения; медицинские научно-исследовательские учреждения, осуществляющие послевузовское или дополнительное профессиональное образование специалистов;
9)страхователи;
10) Госстандарт России и его территориальные органы;
11) Государственный комитет по антимонопольной политике и его территориальные органы;
12) органы государственной санитарно-эпидемиологической службы;
13) органы государственного пожарного надзора;
14) государственная инспекция по охране труда;
15) комитеты по управлению государственным имуществом;
16) исполнительные органы фонда социального страхования. Нормативная база делит всех перечисленных участников контроля на 2 звена. Принято выделять ведомственное и вневедомственное звенья качества медицинской помощи. При этом к ведомственному звену относятся медицинские учреждения и органы управления здравоохранением, к вневедомственному — все остальные.
В ведомственном звене (на уровне ЛПУ) контроль качества медицинской помощи является функцией:
— заведующих подразделениями (первая ступень экспертизы);
— заместителей руководителей учреждений по клинико-экспертной работе, лечебной помощи и др. (вторая ступень экспертизы);
— клинико-экспертных комиссий учреждения в целом (третья ступень экспертизы).
На уровне органа управления здравоохранением контроль качества осуществляется:
— клинико-экспертными комиссиями органов управления всех уровней;
— главными штатными и внештатными специалистами органов управления всех уровней.
В необходимых случаях для проведения экспертизы могут привлекаться сотрудники вузов, НИИ и других учреждений на договорной основе.
Участниками ведомственного звена осуществляется контроль всех компонентов качества медицинской помощи, что следует из содержания задач этого звена.
|
|
|
|
|
Дата добавления: 2015-05-06; Просмотров: 493; Нарушение авторских прав?; Мы поможем в написании вашей работы!