
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Пневмония
|
|
|
|
Глава 40
Глава 39
ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ
1. Тромбоэмболия легочной артерии (ТЭЛА) является наиболее частой причиной критического состояния у госпитализируемых больных. В то же время ее диагностика остается сложной и полной противоречий. В значительном числе пропущенных случаев ТЭЛА этот диагноз, вероятно, просто не рассматривался. Строго логичный и последовательный подход к диагностике позволяет, с одной стороны, не пропустить эмболию, а с другой — избежать неправильного диагноза.
2. К методикам, помогающим в диагностике ТЭЛА, относятся рентгенография грудной клетки, перфузионное радиоизотопное сканирование, вентиляционное радиоизотопное сканирование и легочная ангиография. Для визуализации используют также компьютерную томографию, цифровую ангиографию и метод ядерного магнитного резонанса, но ни один из последних методов не стал широко распространенным в клинической практике.
3. Окончательный диагноз ТЭЛА требует проведения легочной артериографии, однако так как это исследование в небольшом, но достоверно установленном проценте случаев приводит к осложнениям и летальному исходу, в первую очередь следует использовать другие доступные диагностические методы. Опытный врач должен заподозрить ТЭЛА у больного с атипичной клинической картиной, а затем выбрать больных, у которых диагноз может быть поставлен или отвергнут без проведения легочной ангиографии (т.е. в тех случаях, когда степень вероятности диагноза ТЭЛА меньше той, что может дать ангиографическое исследование). Мы считаем, что каждому больному с подозрением на ТЭЛА следует выполнить рентгенографию грудной клетки, а также перфузионное и вентиляционное радиоизотопное сканирование. С помощью этих 3 методов исследования диагноз может быть отвергнут примерно у 70% больных и установлен примерно у 10% больных. У оставшихся 20—25% больных результаты перфузионного и вентиляционного сканирования неубедительны и вероятность наличия эмболии легочной артерии колеблется от 15 до 85%. Отсутствие дополнительной информации может привести, с одной стороны, к осложнениям далеко не безопасных лечебных процедур, а с другой — к повторной эмболии, если лечение не будет проведено нуждающемуся в этом больному. Этой группе больных показано выполнение легочной ангиографии. Время от времени исследователи предлагали варианты диагностики ТЭЛА, не включающие высокоинформативную ангиографию на том основании, что лечебная тактика при легочной эмболии схожа с таковой при тромбозе глубоких вен (ТГВ). Например, если у больного диагностирован бессимптомный ТГВ, это означает, что диагноз тромбоэмболии легочной артерии можно принимать и в значительно менее убедительной клинической ситуации. Наш опыт говорит против подобного подхода. ТГВ удается достоверно выявить лишь у примерно 50% больных с ТЭЛА, а значит, правомерность этого критерия неудовлетворительна. Кроме того, ведение больных с рецидивирующей симптоматикой ТЭЛА в отсутствие четко установленного диагноза представляет собой чрезвычайно сложную задачу.
4. Стандартная схема лечения неосложненной ТЭЛА включает в себя антикоагулянтную терапию гепарином с последующим приемом препаратов кумаринового ряда (кумарин) от 6 нед до б мес. Более длительный прием антикоагулянтов рекомендован больным с предрасполагающими к повторной эмболии факторами либо при рецидивирующей ТЭЛА. Эффективность тромболитической терапии остается противоречивой и чаще всего она используется у больных с тяжелыми гемодинамическими нарушениями. «Зонтики» и другие препятствующие эмболии устройства, устанавливаемые в нижней полой вене, обычно применяют у больных, которым противопоказаны антикоагулянты, либо у больных с повторными эпизодами эмболии на фоне адекватной противосвертывающей терапии.

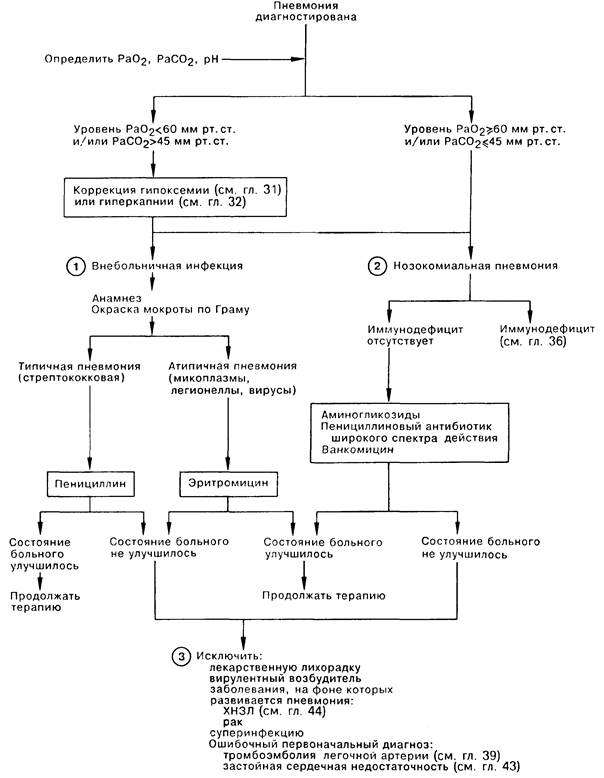
1. Этиология пневмонии прямо связана с анамнезом больногO2 следует учитывать место, где началось заболевание — в больнице или дома, факторы окружающей среды, наличие сопутствующего заболевания. Основными возбудителями внеоспитальной пневмонии являются пневмококки, микоплазмы, легионеллы и вирусы. Характерными признаками типичной долевой пневмококковой пневмонии являются острое начало, лихорадка с ознобом, продуктивный кашель с гнойной мокротой, в которой при окрашивании по Граму обнаруживаются возбудители и полиморфноядерные лейкоциты; характерные для данного диагноза результаты физикального обследования; а также соответствующее границам доли легкого затемнение с обширным плевральным выпотом на рентгенограмме грудной клетки. При атипичной пневмонии (мигрирующей пневмонии), напротив, наблюдаются медленное начало, отсутствие гнойной мокроты, а также рентгенографические признаки неоднородного и/или диффузного инфильтрата в отсутствие или с небольшим плевральным выпотом. Типичную пневмонию лечат пенициллином. В острой стадии атипичной пневмонии до получения результатов посева мокроты обычно эмпирически назначают эритромицин.
2. Госпитализированные больные могут вдохнуть или аспирировать микроорганизмы, заселяющие их верхние дыхательныел пути. Возникающая впоследствии нозокомиальная пневмония может быть вызвана как аэробными грамотрицательными микроорганизмами и/или стафилококками, так и анаэробными возбудителями. Поэтому этим больным следует назначать антибиотики, спектр действия которых распространяется и на анаэробные, и на аэробные микроорганизмы: например, аминогликозиды и пенициллин широкого спектра действия (ticarcillin), а в случае пневмококковой пневмонии nafcillin и vancomycin. Инструментальные манипуляции также могут быть причиной нозокомиальной инфекции (например, пневмония, вызванная кишечной палочкой, после катетеризации мочевого пузыря у больного с инфекцией Е. coli мочевых путей). Учитывая меняющийся спектр возбудителей и тяжесть протекающей пневмонии, врач должен быть в курсе анамнестических особенностей заболевания данного пациента, а также результатов диагностических исследований. Несмотря на доступность новой диагностической техники (например, защищенный катетер для бронхоскопии), важное значение придается тщательному сбору анамнеза и получению пробы мокроты (при необходимости следует вызвать кашель) без эпителиальных клеток, но содержащей лейкоциты.
3. Пневмония, рефракторная к терапии, считается осложненной. В числе причин неэффективности проводимой терапии можно назвать: нарушение больным назначений приема лекарств, лихорадочное состояние в ответ на прием лекарственного препарата; наличие особо вирулентного возбудителя (некротизирующая пневмония, вызванная пневмококком 3-го типа); сопутствующие заболевания (хроническое обструктивное заболевание легких, эндобронхиальный рак, приводящий к механической обструкции дыхательных путей, микоплазменная пневмония у больного с серповидноклеточной анемией; больной с иммунодефицитом); суперинфекция (поствирусная пневмококковая пневмония). Другой причиной неудовлетворительного эффекта от терапии может быть ошибочный первоначальный диагноз: во-первых, заболевание может быть неинфекционным (застойная сердечная недостаточность, системный васкулит, ТЭЛА), во-вторых, возбудитель может быть неправильно идентифицирован. Следует повторно расспросить больного о его дальних поездках, возможных контактах с животными, знакомыми и родственниками с симптомами вирусного заболевания или туберкулеза. У этих больных в прошлом могла иметь место незамеченная аспирация (эпилептический припадок, кома, алкоголизм). Возбудителями подобной небольничной аспирационной пневмонии обычно являются анаэробные бактерии. Лечение послеаспирационного абсцесса легких может потребовать высоких (до 10 млн ЕД/сут) доз пенициллина в течение более 3 мес. В тяжелых случаях следует назначать также clindamycin, так как в 10—15% случаев аспирационная пневмония вызывается пенициллинустойчивым Bacteroides fragilis.
|
|
|
|
Дата добавления: 2013-12-14; Просмотров: 486; Нарушение авторских прав?; Мы поможем в написании вашей работы!