
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
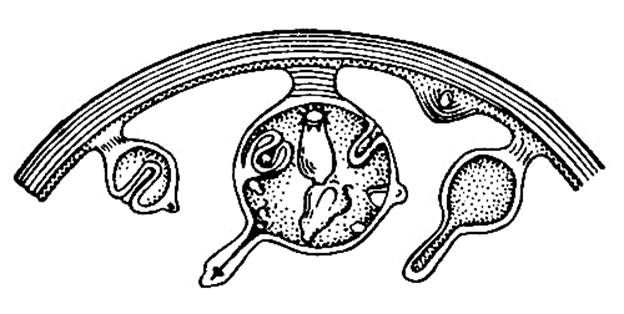
Развитие дочерних пузырей со сколексами на зародышевом слое
|
|
|
|
Цикл развития и строение тела эхинококка.
Клиника:
В течение эхинококка любой локализации выделяют 4 стадии:
$ Латентная стадия – с момента инвазии яйца до появления субъективных расстройств. Продолжительность ее зависит от локализации эхинококка. При эхинококкозе печени первая стадия может быть весьма длительной. Заболевание диагностируется случайно при рентгенологическом исследовании. При эхинококкозе спинного мозга латентная стадия непродолжительна, т.к. даже небольшой пузырь уже оказывает заметное влияние на пораженный орган.
$ Стадия клинических проявлений – обусловлена большим размером кисты. В зависимости от локализации кисты появляются боли в правом подреберье, груди или конечностях, кашель. Характерны симптомы общей интоксикации и аллергизации организма: слабость, недомогание, тошнота, зуд кожи, повторная крапивница. Эхинококкоз органов, доступных пальпации, проявляется увеличением этих органов, пальпация их малоболезненная. При большой кисте с наличием очень многочисленных дочерних пузырей обнаруживается симптом «дрожания гидатид», сходный с дрожанием студня. Для его определения необходимо положить на кисту ладонь с широко разведенными пальцами и редкими ударами перкутировать по среднему пальцу.
$ Стадия осложненного эхинококкоза – выделяют:
☻ Осложнения со стороны органов, где располагается эхинококковая киста – развиваются параличи и тазовые расстройства при эхинококке спинного мозга, асцит и желтуха при поражении печени. Смещение органов средостения при эхинококкозе легкого, патологический перелом при эхинококкозе кости.
☻ Осложнения, связанные с изменениями стенок кисты и самого гельминта – к ним относятся разрыв кисты, сопровождающийся анафилактическим шоком или внутренним кровотечением. Возможно также нагноение кисты после гибели паразита. Сформировавшийся после этого абсцесс может в дальнейшем прорваться в брюшную или плевральную полость, в бронхи при эхинококкозе легкого.
Дополнительные методы исследования:
J Паразитологический анамнез – распознавание эхинококкоза облегчается в эндемических для него местах.
J В ОАК возникает эозинофелия.
J Реакция Касони – аллергическая диагностическая проба, которая дает положительную реакцию при живом паразите в 60-90% случаев. Повторную реакцию Касони, а также аллергологические пробы при эхинококкозе легкого проводить не рекомендуется из-за развития анафилактической реакции.
J Рентгенологическое исследование – играет большое значение при эхинококкозе легкого и костей, в этом случае определяется овальной формы образование с четкими границами.
J Диагностическую пункцию проводить категорически запрещается из-за опасности обсеменения брюшной полости.
Лечение:
Лечение эхинококкоза только оперативное. Отказ от операции почти неизбежно приводит к смерти больного, наступающей от нарушения функции пораженного и соседних с ним органов или от присоединившихся инфекционных осложнений. Случаи самоизлечения за счет гибели паразита, нагноения кисты и благополучного опорожнения ее при прорыве наружу или асептического рассасывания и обызвествления погибших пузырей настолько редки, что рассчитывать на такую возможность не приходится. Значительное промедление с операцией увеличивает сложность вмешательства и ухудшает ее результаты.
В зависимости от локализации, размеров и состояния эхинококковой кисты могут быть применены следующие оперативные методы:
† Эхинококкоэктомия – вскрытие фиброзной капсулы и удаление хитинового пузыря со всем его содержимым. Имеется два варианта этой операции: открытый и закрытый. При открытой эхинококкоэктомии после удаления пузырей производят подшивание фиброзной капсулы к брюшине, плевре или к мышцам и апоневрозу в стенках раны. Тампонируют полость фиброзной капсулы марлей и затем лечат как глубокую гнойную рану, добиваясь заполнения полости грануляциями. При закрытой эхинококкоэктомии удаляется пузырь, фиброзную сумку зашивают наглухо в расчете на спадание полости и сращение ее стенок. Этот прием чаще применяют при эхинококкозе легкого. Перед зашиванием полости стенки ее протирают 5% водным раствором формалина и глицерина и затем припудривают порошком пенициллина и стрептомицина. Закрытая эхинококкоэктомия выгоднее открытой, т. к. резко сокращает послеоперационный период, и предотвращает длительное и обильное нагноение. Последнее неизбежно при открытом методе; в случаях эхинококкоза печени к гноетечению может присоединиться значительная потеря желчи из стенок полости, возможно и грозное профузное кровотечение из них. Основным недостатком того и другого метода эхинококкоэктомии является возможность рецидива.
† Экстирпация всей кисты – удаляется фиброзная капсула со всем ее содержимым, чаще всего носит характер экономной резекции пораженного органа. В случае локализации процесса в печени способ осуществим при поверхностном расположении кисты в органе.
† Удаление всего пораженного органа вместе с кистой – может быть осуществлено при эхинококкозе почки, селезенки, яичника, щитовидной железы. Такая операция возможна при ранней диагностике заболевания, когда киста еще не велика и общее состояние больного не нарушено.
Эхинококк альвеолярный (Echinococcus alveolaris) или альвеококк – имеет определенное географическое распространение в противоположность гидатидному эхинококку и вызывает самостоятельное заболевание – альвеококкоз.
Эндемическими очагами для альвеококкоза являются ФРГ, Швейцария, Австрия, Сибирь, Якутия, Аляска, Северная Канада. Имеются страны, где гидатидный эхинококк встречается часто, а альвеококкоза в них нет. (Монголия).
Этиология и патогенез:
В ленточной стадии альвеококк паразитирует у лисиц и песцов. Заражается человек непосредственно от лисиц, песцов при обработке их шкур или при употреблении загрязненных их экскрементами ягод, грибов, овощей и воды. Распространение личинки альвеококка происходит так же, как и при гидатидном эхинококке. Личинка, развивающаяся в печени, достигает 1-1,5 мм лишь через 14 суток. К этому времени под небольшим увеличением видно, что очажок состоит из очень мелких пузырьков, а вокруг них имеются участки некроза. В пузырьках видны выросты, из которых позднее также образуются почкующиеся пузырьки. В течение ближайших 5-6 месяцев узел альвеококка продолжает расти и может достигнуть 2/3 веса тела животного. Основной особенностью роста альвеококка является почкование паразита, экзогенный рост пузырьков. Такой инфильтрирующий рост напоминает рост злокачественного новообразования. Узлы альвеококка не отодвигают в процессе роста ткань, как это бывает при гидатидном эхинококке, а полностью прорастают ее. В узлах альвеококка у человека сколексы обнаруживаются крайне редко. Узлы альвеококка очень тверды и при рассечении хрустят, т. к. состоят из фиброзной ткани, содержащей то большее, то меньшее количество пузырьков. Поэтому на разрезе узел альвеококка напоминает и по виду и по цвету мелкопористый сыр. Содержимое напоминает жидкий гной. Однако при посеве оно чаще всего оказывается стерильным. Узлы альвеококка не окружены фиброзной капсулой, как это бывает при гидатидозном эхинококке. Периферические участки альвеококка имеют неровную линию и особенно богаты потенциально жизненными паразитарными пузырьками, почкующимися и обусловливающими инфильтративный характер роста паразита. Между альвеококкозом и соседними органами иногда образуются сращения, которые служат мостом для прогрессирующего прорастания паразита в брюшную стенку, органы брюшной полости, диафрагму. При прорастании альвеококка в крупные венозные стволы и наступившем прорыве в их просвет паразитарных пузырьков может произойти перенос герминативных элементов альвеококкового узла в легкие и мозг.
Клиника:
Клиническое течение альвеококкоза в первые месяцы и годы почти бессимптомное. Первым признаком заболевания является увеличение печени, обнаруживаемое самим больным или врачом иногда совершенно случайно. Затем появляются ощущения давления в правом подреберье или эпигастрии, а еще позже больной ощущает тяжесть и тупую, ноющую боль. При пальпации определяется необыкновенно плотная (железная) печень с неровной поверхностью. Истощения, желтухи, увеличения селезенки и асцита в этом периоде не бывает. Через несколько лет печень еще больше увеличивается, становится бугристой и болезненной, у больных появляется слабость, снижается аппетит и возникает похудание, а в дальнейшем развивается желтуха. Из осложнений чаще всего наблюдаются перигепатит, прорастание альвеококка в соседние органы и ткани, распад в узлах паразита, метастазирование (преимущественно в легкие и мозг).
Дополнительные методы исследования:
Для своевременного хирургического лечения альвеококкоза необходимы не только правильный диагноз, но и уточнение локализации паразитарных узлов, и их величины. Для этого применяют:
Y Лапароскопию.
Y Рентгеновское исследование (гепатографию на фоне пневмоперитонеума, спленопортографию).
Y Компьютерную томографию.
Лечение:
Произвести радикальную операцию при альвеококкозе печени удается лишь у 15-20% больных. Более 80% больных поступают в хирургические отделения тогда, когда радикальное иссечение паразитарных узлов невозможно из-за распространенности процесса. Узел может быть иссечен в пределах здоровых тканей (сегментэктомия, лобэктомия), вылущен или же может быть частью резецирован, а частично вылущен. Если радикальная операция невозможна, то показана паллиативная резекция. Оставшиеся неудаленными участки альвеококкового узла подвергаются местному воздействию антипаразитарных средств (инъекции формалина, трипафлавина). При наличии в центре неудалимых паразитарных узлов полостей распада производят дренирование полости с последующим систематическим промыванием ее антипаразитарными препаратами.
Описторхоз (opisthorchosis) – гельминтоз из группы трематодозов, преимущественно поражающий гепатобилиарную систему и поджелудочную железу, возбудителями которого является Opisthorchis felineus.
Описторхоз – природно-очаговая инвазия. Описторхоз, вызываемый Opisthorchis felineus (кошачьей двуусткой), широко распространен, встречается в странах Восточной и Центральной Европы. Наиболее крупная эндемичная территория находится в Западной Сибири и Восточном Казахстане.
Этиология и патогенез:
Кошачья двуустка (Opisthorchis felineus) имеет листовидную форму с заостренным передним концом. Тело паразита длиной 4-13 мм, шириной 1-3,5 мм снабжено ротовой и брюшной присосками. Описторхисы – гермафродиты обитают во внутрипеченочных желчных ходах и протоках поджелудочной железы окончательного хозяина, выделяя яйца в протоки. С желчью и панкреатическим соком они попадают в кишечник, откуда с фекалиями в водоемы. Развитие яйца происходят в теле первого промежуточного хозяина – пресноводного моллюска (Bithynia inflata), в котором примерно через 2 месяца образуются десятки тысяч личинок. Созревание их до инвазивной стадии происходит в теле второго промежуточного хозяина – рыб семейства карповых (плотва, елец, язь, линь, красноперка, сазан, лещ, густер, жерех). В мышцах рыбы личинки инцистируются. Рост и окончательное половое созревание паразита происходят в желчных протоках печени и протоках поджелудочной железы окончательного хозяина (человека и рыбоядных животных – кошек, собак, лисиц) в течение 3-4 недель. На поверхности почвы летом и при низких температурах зимой яйца описторхисов могут сохраняться от 10 ч до 10 дней, в воде они жизнеспособны до 3-5 месяцев. При варке рыбы личинки погибают в течение 20-25 мин. Заражение происходит при употреблении в пищу сырой, мороженой, слабо посоленной, недостаточно проваренной или прожаренной рыбы, в которой имеются личинки гельминтов. В патогенезе ведущую роль играют аллергические реакции в ответ на поступление метаболитов личинок паразита. Это сопровождается пролиферативно-экссудативными реакциями в коже, слизистых оболочках дыхательных путей, органов пищеварения, билиарной системы, поражениями микрососудов органов, клеточной инфильтрацией их стромы, гранулематозом. При массивной инвазии развивается эрозивно-язвенный гастродуоденит, аллергический гепатит, пневмония. Эти процессы в хронической стадии болезни сменяются фиброзом органов, преимущественно гепатобилиарной системы, поджелудочной железы.
Клиника:
Течение описторхоза у жителей эндемичных очагов и приезжих существенно различается. У коренных жителей очага течение его первичнохроническое. У приезжих заболевание начинается с острой стадии болезни. Инкубационный период составляет 1-6 недель. Описторхоз характеризуется лихорадкой, которая достигает 38-38,5° С и сохраняется в течение 1-2 недель, катаральными явлениями, экссудативными высыпаниями на коже. Выражены симптомы общей интоксикации с бессонницей и бредом, тахикардия, артериальная гипотензия. Затем возникают желтуха, боли в правом подреберье, увеличение размеров печени, селезенки. После завершения острой стадии болезни наступает латентный период, который длится от нескольких недель до 7 лет. Затем развивается хроническая стадия болезни. Она проявляется явлениями хронического холецистита. При длительной массивной инвазии образуются холангиоэктазы, а при их разрыве развивается желчный перитонит.
Дополнительные методы диагностики:
Y Эпидемиологический анамнез – употребление рыбы карповых пород в эндемичных районах за 2-6 недель до начала болезни.
Y При ультразвуковом исследовании обнаруживают явления холецистита с нарушением оттока желчи, умеренные диффузные изменения паренхимы печени. Конкременты в желчном пузыре образуются относительно редко.
Y При гастродуоденофиброскопии обнаруживают хронический гастрит с преимущественным поражением антрального отдела, эрозивно-язвенный дуоденит, деформацию луковицы двенадцатиперстной кишки.
Y В ОАК выявляется эозинофелия до 15-25%, умеренный лейкоцитоз и увеличение СОЭ.
Хронический описторхоз способствует развитию первичного рака печени, карциноме желудка и поджелудочной железы.
Лечение:
Больным назначают празиквантель или хлоксил. Первый препарат предпочтителен ввиду его активности по отношению к незрелым стадиям гельминта, на которые хлоксил не действует. Празиквантель назначают в дозе 60-70 мг на 1 кг массы тела в 3 приема в течение дня после еды с промежутком 4-6 ч. Курс лечения 1 день. Препарат противопоказан при беременности. Контроль эффективности лечения проводят через 3 и 6 месяцев. Хлоксил назначают по 100 мг на 1 кг в день в 3 приема в течение 5 дней. Реабилитационная терапия направлена на устранение холестаза, нормализацию секреторной функции желудка, поджелудочной железы.
Амёбиаз (amoebiasis) – протозойная болезнь, характеризующаяся хроническим рецидивирующим течением с язвенным поражением толстой кишки и нередко осложняющаяся абсцессами печени.
Этиология и патогенез:
Возбудитель заболевания – Entamoeba histolytica. В жизненном цикле паразит проходит 2 стадии – подвижную вегетативную (просветная и тканевая формы) и неподвижную (циста). У большинства заразившихся амебы обитают в просвете толстой кишки в виде вегетативной просветной формы размером от 15 до 20 мкм, которая в нижних отделах толстой кишки превращается в цисту размером 10-14 мкм и выводится с фекалиями в окружающую среду. У незначительного числа заразившихся амеба проникает в слизистую оболочку толстой кишки, трансформируется в большую тканевую форму размером от 30 до 40 мкм, способную фагоцитировать эритроциты. Вегетативные стадии возбудителя (просветная и тканевая формы) очень нестойки в окружающей среде, в фекалиях гибнут через 20-30 мин. Цисты устойчивы в окружающей среде, во влажных фекалиях и в воде сохраняют жизнеспособность в течение месяца, погибают при кипячении.
Источник возбудителя инвазии – человек, выделяющий с фекалиями цисты.
Механизм передачи возбудителя – фекально-оральный. Человек заражается при употреблении воды, продуктов питания. Наиболее высокая заболеваемость в странах жаркого климата (Африка, Юго-Восточная Азия, Латинская Америка).
Патологический процесс возникает в результате проникновения амеб в стенку толстой кишки. Ферменты амеб способствуют образованию язв на слизистой слепой кишки или других отделов толстой кишки. Гематогенным путем амебы попадают в печень и другие органы, вызывая образование абсцессов.
Клиника:
Инкубационный период от 1 недели до нескольких месяцев. Заболевание развивается постепенно. Общее состояние больных удовлетворительное. Основным симптомом является понос. Частота дефекаций достигает до 8-15 раз в сутки. В фекалиях появляется прозрачная стекловидная слизь с примесью крови. Наблюдаются схваткообразные боли внизу живота, особенно перед дефекацией. В области сигмовидной кишки определяется болезненный воспалительный тяж, в илеоцекальном отделе болезненность. Выделяют кишечные и внекишечные осложнения амебиаза. К первым относятся перфорация кишечной стенки с развитием гнойного перитонита, кишечные кровотечения, образование опухолевидного воспалительного инфильтрата в стенке толстой кишки (амебома), амебный аппендицит, сужение и непроходимость кишечника. К внекишечным осложнениям относятся абсцесс печени, амебные язвы на коже промежности и ягодиц.
Дополнительные методы исследования:
$ Ректороманоскопия или колоноскопия – обнаруживаются глубокие язвы на мало измененном фоне слизистой оболочки толстой кишки.
$ Лабораторные исследования – обнаружение возбудителя в фекалиях при микроскопии нативных и окрашенных мазков.
Лечение:
Больные подлежат госпитализации. Назначают стол № 4 до нормализации стула. Специфическая терапия амебиаза проводится метронидазолом или тенидизолом. По показаниям проводят дезинтоксикационную, регидратационную терапию, переливание компонентов крови, витамины. При абсцессах, перитоните показано хирургическое лечение. Выписку больных из стационара производят после исчезновения всех клинических проявлений и при отсутствии амеб в фекалиях (3 отрицательных анализа с интервалом 2-3 дня).
|
|
|
|
Дата добавления: 2014-01-04; Просмотров: 412; Нарушение авторских прав?; Мы поможем в написании вашей работы!