
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Акт дыхания
|
|
|
|
 | ||||||||||
 | ||||||||||
 | ||||||||||
| ||||||||||
|
| |||||||||
- обмен газов между - обмен газов между кровью
атмосферным и альвеолярным и тканями
воздухом - клеточное дыхание
- газообмен между кровью (потребление кислорода
легочных капилляров и и выделение углекислого
альвеолярным воздухом газа

Рис. Дыхательный аппарат:
1 — полость носа; 2 — глотка;
3 — полость рта; 4 — надгортанный хрящ;
5 — складка преддверия; 6 — желудочек гортани;
7 — голосовая складка; 8 — щитовидный хрящ;
9 — гортань; 10 — трахея;
11 — раздвоения трахеи; 12 — главный правый бронх;
13 — главный левый бронх; 14 — верхняя доля правого легкого;
15 — верхняя доля левого легкого; 16 — средняя доля правого легкого;
17 — нижняя доля левого легкого; 18 — нижняя доля правого легкого
Полость носа (cavitas nasi) вместе с наружным носом являются составными частями анатомического образования, называемого носом (областью носа). Наружный нос представляет собой возвышение, расположенное посередине лица. В его образовании участвуют носовые кости, лобные отростки верхних челюстей, носовые хрящи (гиалиновые) и мягкие ткани (кожа, мышцы). Величина и форма наружного носа подвержена у разных людей большим колебаниям.
Полость носа является началом дыхательной системы. Спереди она сообщается с наружной средой через два входных отверстия - ноздри, сзади - с носоглоткой через хоаны. Носоглотка через слуховые (евстахиевы) трубы сообщается с полостью среднего уха. Полость носа делится на две почти симметричные половины перегородкой, образованной вертикальной пластинкой решетчатой кости и сошником. В полости носа различают верхнюю, нижнюю, латеральную и медиальную (перегородка) стенки. С латеральной стенки свисают три носовые раковины: верхняя, средняя и нижняя, под которыми образуются 3 носовых хода: верхний, средний и нижний. Выделяют еще общий носовой ход: узкое щелевидное пространство между медиальными поверхностями носовых раковин и перегородкой носа. Область верхнего носового хода называется обонятельной, так как в ее слизистой оболочке находятся обонятельные рецепторы, а среднего и нижнего - дыхательной. Слизистая оболочка полости носа и носовых раковин покрыта однослойным многорядным мерцательным эпителием, содержащим большое количество ресничек, слизистых желез. Она обильно снабжена кровеносными сосудами и нервами. Реснички мерцательного эпителия задерживают пылевые частицы, секрет слизистых желез обволакивает их, смачивает слизистую оболочку и увлажняет сухой воздух. Кровеносные сосуды, образуя густые венозные сплетения в области нижней и частично средней носовых раковин, способствуют согреванию вдыхаемого воздуха (пещеристые венозные сплетения). Однако, при повреждении этих сплетений возможны обильные кровотечения из полости носа.
В полость носа посредством отверстий открываются околоносовые, или придаточные, пазухи (синусы): верхнечелюстная, или гайморова (парная), лобная, клиновидная и решетчатые. Стенки пазух выстланы слизистой оболочкой, которая является продолжением слизистой оболочки полости носа. Эти пазухи участвуют в согревании вдыхаемого воздуха и являются звуковыми резонаторами. В нижний носовой ход открывается также нижнее отверстие носослезного протока.
Воспаление слизистой оболочки полости носа называется ринитом (греч. rhinos - нос), придаточных пазух носа - синуситом, слизистой оболочки слуховой трубы - евстахиитом. Изолированное воспаление верхнечелюстной (гайморовой) пазухи называется гайморитом, лобной пазухи - фронтитом, а одновременное воспаление слизистой оболочки носа и придаточных пазух - риносинуситом.
Гортань (1агупх) - это начальный хрящевой отдел дыхательного горла, предназначенный для проведения воздуха, образования звуков (голосообразования) и защиты нижних дыхательных путей от попадания в них инородных частиц. У взрослых людей гортань располагается в переднем отделе шеи на уровне 1У-У1 шейных позвонков. Вверху она подвешена к подъязычной кости, внизу переходит в дыхательное горло - трахею. Спереди от нее лежат мышцы шеи, сбоку - доли щитовидной железы и сосудисто-нервные пучки. Вместе с подъязычной костью гортань смещается вверх и вниз при глотании.
 Рис. Полость гортани:
Рис. Полость гортани:
1 — язычок; 2 — корень языка;
3 — подбородочно-язычная мышца; 4 — надгортанный хрящ;
5 — подбородочно-подъязычная мышца; 6 — подъязычно-надгортанная связка;
7 — черпалонадгортанная связка; 8 — преддверная складка;
9 — желудочек гортани; 10 — голосовая складка;
11 — щитовидный хрящ; 12 — перстнещитовидная связка;
13 — перстневидный хрящ; 14 — трахея;
15 — дугообразные трахейные хрящи; 16 — пищевод
Скелет гортани образован хрящами. Различают 3 непарных хряща и 3 парных. Непарными хрящами являются перстневидный, щитовидный, надгортанный (надгортанник), парными - черпаловидный, рожковидный и клиновидный. Все хрящи гиалиновые, за исключением надгортанника, рожковидного, клиновидного и голосового отростка черпаловидного хрящей. Самым крупным из хрящей гортани является щитовидный хрящ. Он состоит из двух четырехугольных пластинок, соединенных друг с другом спереди под углом 90° у мужчин и 120° у женщин. Угол легко прощупывается через кожу шеи и называется выступом гортани (кадык), или адамовым яблоком. Перстневидный хрящ по форме напоминает перстень, состоит из дуги - передней суженной части и четырехугольной пластинки, обращенной кзади. Надгортанник расположен позади корня языка и ограничивает вход в гортань спереди. Черпаловидные хрящи (правый и левый) лежат над пластинкой перстневидного хряща. Небольшие хрящи: рожковидные и клиновидные (парные) лежат над верхушками черпаловидных хрящей.
Хрящи гортани соединены между собой суставами, связками и приводятся в движение поперечнополосатыми мышцами.
 Связки и хрящи гортани (вид спереди):
Связки и хрящи гортани (вид спереди):
1 — щитоподъязычная связка; 2 — зерновидный хрящ;
3 — срединная щитоподъязычная связка; 4 — щитоподъязычная перепонка;
5 — щитовидный хрящ; 6 — перстнещитовидная связка;
7 — перстневидный хрящ; 8 — перстнетрахеальная связка;
9 — кольцевые связки трахеи; 10 — дугообразные трахейные хрящи
 Рис. Мышцы гортани (вид сзади):
Рис. Мышцы гортани (вид сзади):
1 — язычок; 2 — небная миндалина;
3 — корень языка; 4 — надгортанный хрящ;
5 — боковая складка слизистой оболочки; 6 — черпалонадгортанная мышца;
7 — поперечная черпаловидная мышца; 8 — щитовидный хрящ;
9 — перстневидный хрящ; 10 — задняя перстнечерпаловидная мышца;
11 — перепончатая стенка трахеи
Мышцы гортани начинаются от одних и прикрепляются к другим ее хрящам. По функции они делятся на 3 группы: расширители голосовой щели, суживатели и мышцы, натягивающие (напрягающие) голосовые связки.
Полость гортани имеет форму песочных часов. В ней различают 3 отдела:
1) верхний расширенный отдел - преддверие гортани;
2) средний суженный отдел - собственно голосовой аппарат;
3) нижний расширенный отдел - подголосовую полость.
Средний отдел на своих боковых стенках имеет две пары складок слизистой оболочки с углублениями между ними - желудочки гортани (морганьевы желудочки). Верхние складки называются преддверными (ложными голосовыми) складками, а нижние - истинными голосовыми складками. В толще последних лежат голосовые связки, образованные эластическими волокнами, и голосовые мышцы, напрягающие в целом или частично голосовые связки. Промежуток между правой и левой голосовыми складками называется голосовой щелью. В голосовой щели выделяют межперепончатую часть, располагающуюся между голосовыми связками (3/4 передней части голосовой щели), и межхрящевую часть, ограниченную голосовыми отростками черпаловидных хрящей (1/4 задней части голосовой щели). Длина голосовой щели (переднезадний размер) у мужчин составляет 20-24 мм, у женщин 16 - 19 мм. Ширина голосовой щели при спокойном дыхании равна 5 мм., при голосообразовании достигает 15 мм. При максимальном расширении голосовой щели (пение, крик) видны кольца трахеи вплоть до разделения ее на главные бронхи. Голосовые связки натянуты между щитовидным и черпаловидными хрящами и служат для воспроизведения звуков. Выдыхаемый воздух колеблет голосовые связки, в результате чего возникают звуки. При образовании звуков межперепончатая часть голосовой щели суживается и представляет собой щель, а межхрящевая часть формирует треугольник. С помощью других органов (глотка, мягкое небо, язык, губы и др.) эти звуки становятся членораздельными.
Гортань имеет 3 оболочки: слизистую, фиброзно-хрящевую и соединительнотканную (адвентициальную). Слизистая оболочка, за исключением голосовых складок, выстлана многорядным мерцательным эпителием. Слизистая оболочка голосовых складок покрыта многослойным плоским эпителием (неороговевающим) и не содержит желез. В подслизистой основе гортани располагается большое количество фиброзных и эластических волокон, которые образуют фиброзно-эластическую мембрану гортани. Названные выше складки преддверия и голосовые складки содержат связки, являющиеся частями этой мембраны. Фиброзно-хрящевая оболочка состоит из гиалиновых и эластических хрящей, окруженных плотной волокнистой соединительной тканью, и выполняет роль опорного каркаса гортани. Адвентициальная оболочка соединяет гортань с окружающими образованиями шеи.
Воспаление слизистой оболочки гортани называется ларингитом
Трахея (trachea), или дыхательное горло - непарный орган, обеспечивающий проведение воздуха из гортани в бронхи и легкие и обратно. Имеет форму трубки длиной 9-15 см, диаметром 15-18 м. Трахея располагается в области шеи - шейная часть и в грудной полости - грудная часть. Начинается от гортани на уровне У1- VII шейных позвонков, а на уровне IV-V грудных позвонков делится на два главных бронха - правый и левый. Это место называется бифуркацией трахеи (раздвоение, вилка). Трахея состоит из 16- 20 хрящевых гиалиновых полуколец, соединенных между собой фиброзными кольцевыми связками. Задняя, прилежащая к пищеводу стенка трахеи мягкая и называется перепончатой. Она состоит из соединительной и гладкой мышечной ткани. Слизистая оболочка трахеи выстлана однослойным многорядным мерцательным эпителием и содержит большое количество лимфоидной ткани и слизистых желез.
Снаружи трахея покрыта адвентицией.
Воспаление слизистой оболочки трахеи называется трахеитом.
 Рис. Трахея и бронхи:
Рис. Трахея и бронхи:
1 — гортанный выступ (кадык); 2 — щитовидный хрящ;
3 — перстнещитовидная связка; 4 — перстнетрахеальная связка;
5 — дугообразные трахейные хрящи; 6 — кольцевые связки трахеи;
7 — пищевод; 8 — раздвоение трахеи;
9 — главный правый бронх; 10 — главный левый бронх;
11 — аорта
Бронхи (bronchi) - органы, выполняющие функцию проведения воздуха от трахеи до легочной ткани и обратно. Различают главные бронхи: правый и левый и бронхиальное дерево, входящее в состав легких. Длина правого главного бронха 1-3 см, левого - 4-6 см. Над правым главным бронхом проходит непарная вена, а над левым - дуга аорты. Правый главный бронх не только короче, но и шире, чем левый, имеет более вертикальное направление, являясь как бы продолжением трахеи. Поэтому в правый главный бронх чаще, чем в левый, попадают инородные тела. Стенка главных бронхов по своему строению напоминает стенку трахеи. Их скелетом являются хрящевые полукольца: в правом бронхе 6-8, в левом - 9-12. Сзади главные бронхи имеют перепончатую стенку. Изнутри главные бронхи выстланы слизистой оболочкой, покрытой однослойным мерцательным эпителием. Снаружи они покрыты соединительнотканной оболочкой (адвентицией).
Главные бронхи в области ворот легких делятся на долевые бронхи: правый на 3, а левый на 2 бронха. Долевые бронхи внутри легкого делятся на сегментарные бронхи, сегментарные - на субсегментарные, или средние, бронхи (5-2 мм диаметром), средние - на мелкие (диаметром 2-1 мм). Самые малые по калибру бронхи (диаметром около 1 мм) входят по одному в каждую дольку легкого под названием долькового бронха. Внутри легочной дольки этот бронх делится на 18-20 концевых бронхиол (диаметром около 0.5 мм). Каждая концевая бронхиола делится дихотомически на дыхательные бронхиолы 1-го, 2-го и 3-го порядка, переходящие в расширения - альвеолярные ходы и альвеолярные мешочки. Подсчитано, что от трахеи до альвеол дыхательные пути ветвятся дихотомически (раздваиваются) 23 раза. Причем первые 16 поколений дыхательных путей - бронхи и бронхиолы выполняют проводящую функцию (кондуктивная зона). Поколения 17-22 - респираторные (дыхательные) бронхиолы и альвеолярные ходы составляют переходную (транзиторную) зону. 23-е поколение целиком состоит из альвеолярных мешочков с альвеолами - дыхательная, или респираторная, зона.
Стенки крупных бронхов по строению сходны со стенками трахеи и главных бронхов, но скелет их образован не хрящевыми полукольцами, а хрящевыми пластинками, которые по мере уменьшения калибра бронхов также уменьшаются. Многорядный реснитчатый эпителий слизистой оболочки крупных бронхов в мелких бронхах переходит в однослойный кубический реснитчатый эпителий. И только толщина мышечной пластинки слизистой оболочки в мелких бронхах не изменяется. Длительное сокращение мышечной пластинки в мелких бронхах, например, при бронхиальной астме, вызывает их спазм и затруднение дыхания. Следовательно, мелкие бронхи выполняют функцию не только проведения, но и регуляции поступления воздуха в легкие.
Стенки концевых бронхиол тоньше стенок мелких бронхов, в них отсутствуют хрящевые пластинки. Слизистая оболочка их выстлана кубическим реснитчатым эпителием. Они содержат пучки гладких мышечных клеток и много эластических волокон, вследствие чего бронхиолы легко растяжимы (при вдохе).
Дыхательные бронхиолы, отходящие от концевой бронхиолы, также альвеолярные ходы, альвеолярные мешочки и альвеолы легкого образуют альвеолярное дерево (легочный ацинус), относящийся к дыхательной паренхиме легкого.
Воспаление слизистой оболочки бронхов называется бронхитом.
Легкие (pulmones; гре. pneumones) - это парные дыхательные органы, представляющие собой полые мешки, подразделенные на тысячи обособленных мешочков (альвеол) с влажными стенками, снабженными густой сетью кровеносных капилляров. Легкие расположены в герметически замкнутой грудной полости и отделены друг от друга средостением, в состав которого входят сердце, крупные сосуды (аорта, верхняя полая вена), пищевод и другие органы. По форме легкое напоминает неправильный конус с основанием обращенным к диафрагме, и верхушкой, выступающей на 2-3 см над ключицей в области шеи. На каждом легком различают 3 поверхности: диафрагмальную, реберную и медиальную и два края: передний и нижний. Реберная и диафрагмальная поверхности отделены друг от друга острым нижним краем и прилежат соответственно к ребрам, межреберным мышцам и куполу диафрагмы. Медиальная поверхность, обращенная к средостению, отделяется от реберной передним краем легкого. На медиальной (средостенной) поверхности обоих легких располагаются ворота легкого, через которые проходят главные бронхи, сосуды и нервы, составляющие корень легкого.
Каждое легкое посредством борозд делится на доли. В правом легком имеется 3 доли: верхняя, средняя и нижняя, в левом - 2 доли: верхняя и нижняя. Доли разделяются на сегменты, которых в каждом легком примерно по 10. Сегменты состоят из долек, а дольки - из ацинусов.
 Рис. Легкие:
Рис. Легкие:
1 — гортань; 2 — трахея;
3 — верхушка легкого; 4 — реберная поверхность;
5 — раздвоение трахеи; 6 — верхняя доля легкого;
7 — горизонтальная щель правого легкого; 8 — косая щель;
9 — сердечная вырезка левого легкого; 10 — средняя доля легкого;
11 — нижняя доля легкого; 12 — диафрагмальная поверхность;
13 — основание легкого
Ацинусы (грозди) являются структурно-функциональными единицами легкого, которые осуществляют основную функцию легких - газообмен. В каждую легочную дольку входят 16-18 ацинусов. Ацинус начинается от концевой бронхиолы, которая дихотомически делится на дыхательные бронхиолы 1-2-3 порядка и переходит в альвеолярные ходы и альвеолярные мешочки с расположенными на их стенках альвеолами легких. Число легочных ацинусов в одном легком достигает 150000. В каждый ацинус входит большое количество альвеол.
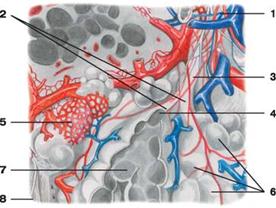
1 — бронхиола;
2 — альвеолярные ходы;
3 — дыхательная (респираторная) бронхиола
4 — предсердие;
5 — капиллярная сеть альвеол;
6 — альвеолы легких;
7 — альвеолы в разрезе; 8 — плевра
Рис. Долька легкого:
Альвеолы - это выпячивания в виде пузырьков диаметром до 0.25 мм, внутренняя поверхность которых выстлана однослойным плоским эпителием, расположенным на сети эластических волокон и оплетенным снаружи кровеносными капиллярами. Альвеолы покрыты изнутри тонкой пленкой фосфолипида - сурфактантом, который понижает поверхностное натяжение и препятствует слипанию альвеол при выдохе. Толщина стенки альвеолы в местах соприкосновения (прилежания) безъядерных участков эпителиоцитов легких и эндотелия капилляров составляет около 0.5 мкм. На свободной поверхности эпителиоцитов имеются очень короткие цитоплазматические выросты, обращенные в полость альвеол, что увеличивает общую площадь соприкосновения воздуха с поверхностью эпителия. Общее количество альвеол в обоих легких у взрослого достигает от 600 до 700 млн, а общая дыхательная поверхность всех альвеол составляет около 100кв.м.
Кроме дыхательной функции легкие осуществляют регуляцию водного обмена, участвуют в процессах терморегуляции, являются депо крови (от 0.5 до 1.2 л крови).
В клинической практике необходимо определять границы легких: переднюю, нижнюю и заднюю. Верхушки легких выступают выше ключицы на 2-3 см. Передняя граница (проекция переднего края) спускается от верхушек обоих легких по грудине, проходит почти параллельно на расстоянии 1-1.5 см до уровня хряща IV ребра. Здесь граница левого легкого отклоняется влево на 4-5 см, образуя сердечную вырезку. На уровне хряща VI ребра передние границы легких переходят в нижние. Нижняя граница легких соответствует по среднеключичной линии VI ребру, по средней подмышечной линии -VIII ребру, по лопаточной - X ребру, по околопозвоночной - XI ребру. Нижняя граница левого легкого расположена на 1-2 см ниже приведенной границы правого легкого. При максимальном вдохе нижний край легкого спускается на 5-6 см. Задняя граница легких проходит по околопозвоночной линии (по головкам ребер).
 Рис. Границы легких
Рис. Границы легких
А — вид спереди:
1 — верхняя доля легкого;
2 — передняя граница плевры
3 — передний край легкого: а) правого; б) левого;
4 — горизонтальная щель;
5 — средняя доля;
6 — нижний край легкого: а) правого; б) левого;
7 — косая щель;
8 — нижняя доля;
9 — нижняя граница плевры;
 Рис. Границы легких
Рис. Границы легких
Б — вид сзади:
1 — верхняя доля;
2 — косая щель;
3 — задняя граница плевры;
4 — задний край правого легкого;
5 — нижняя доля;
6 — нижний край легкого: а) левого; б) правого;
7 — нижняя граница плевры

Рис. Границы правого легкого (вид сбоку):
1 — верхняя доля;
2 — горизонтальная щель;
3 — средняя доля;
4 — косая щель;
5 — нижняя доля;
6 — нижний край легкого;
7 — нижняя граница плевры

Рис. Границы левого легкого (вид сбоку):
1 — верхняя доля;
2 — косая щель;
3 — нижняя доля;
4 — нижний край легкого;
5 — нижняя граница диафрагмы
Снаружи каждое легкое покрыто серозной оболочкой – плеврой, состоящей из двух листков: пристеночного (париетального) и легочного (висцерального). Между листками плевры имеется капиллярная щель, заполненная серозной жидкостью - плевральная полость. Эта жидкость уменьшает трение между листками плевры при дыхательных движениях. В местах перехода одной части париетальной плевры в другую образуются запасные пространства - плевральные синусы, которые заполняются легкими в момент максимального вдоха. При патологии в них может скапливаться воспалительный экссудат. Особенно велик реберно-диафрагмальный синус, расположенный в нижнем отделе плевральной полости. Правая и левая плевральные полости между собой не сообщаются. В норме в полости воздух отсутствует и давление в ней всегда отрицательное, т. е. ниже атмосферного. Во время спокойного вдоха оно на 9 мм рт.ст. ниже атмосферного, во время спокойного выдоха - на 6 мм рт.ст.
Значение отрицательного внутригрудного давления:
1) способствует растяжению легочных альвеол и увеличению дыхательной поверхности легких, особенно во время вдоха;
2) обеспечивает венозный возврат крови к сердцу и улучшает кровообращение в легочном круге, особенно в фазу вдоха;
3) способствует лимфообращению;
4) помогает продвижению пищевого комка по пищеводу.
Воспаление легких называется пневмонией, воспаление плевры - плевритом. Скопление жидкости в плевральной полости называется гидротораксом, крови - гемотораксом, гнойного экссудата - пиотораксом.
Пневмоторакс - это скопление воздуха в плевральной полости. Различают следующие виды пневмоторакса:
1) травматический;
2) спонтанный (самопроизвольный);
3) искусственный.
Травматический пневмоторакс возникает при проникающем ранении грудной клетки. В зависимости от связи (сообщения) плевральной полости с атмосферным воздухом он может быть закрытым, открытым и клапанным. При закрытом пневмотораксе воздух поступает в плевральную полость однократно в момент ранения. Сообщения плевральной полости с атмосферой нет. Не опасен, так как воздух быстро рассасывается или удаляется при пункции. При открытом пневмотораксе воздух беспрепятственно поступает в плевральную полость и выходит из нее. Легкое спадается, выключается из дыхания. Холодный воздух, вызывая раздражение рецепторов плевры значительно ухудшает состояние пострадавших. Очень опасен из-за развития тяжелого шока. При клапанном (напряженном) пневмотораксе воздух поступает в плевральную полость при вдохе и не выходит при выдохе. Возникает острая угроза жизни вследствие нарушения дыхания и кровообращения. Необходима срочная пункция плевральной полости толстой иглой во втором-третьем межреберье по среднеключичной линии. Кроме того, следует наложить раненным в грудную клетку окклюзионную (лат. occlusus - запертый) повязку.
Спонтанный (самопроизвольный) пневмоторакс образуется при самопроизвольном разрыве больного легкого (кавернозный туберкулез, абсцесс, гангрена, рак и др.), когда воздух проникает в плевральную полость через поврежденную стенку бронха.
Искусственный пневмоторакс создается преднамеренно с лечебной целью (при туберкулезе легких), для диагностики (при опухолях и инородных телах грудной полости) и для подготовки больного к операции на легком и средостении.
|
|
|
|
|
Дата добавления: 2014-01-04; Просмотров: 1970; Нарушение авторских прав?; Мы поможем в написании вашей работы!