
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Гистогенез опухолей
|
|
|
|
Гистогенез о п у х о л и — определение ее тканевого происхождения.
Выяснение гистогенеза опухоли имеет большое практическое значение не
только для правильной морфологической диагностики опухоли, но и для вы-
бора и назначения обоснованного лечения. Известно, что опухоли разного
тканевого происхождения проявляют неодинаковую чувствительность к луче-
вой терапии и химическим препаратам.
Гистогенез опухоли и гистологическая структура опухоли — понятия неод-
нозначные. По гистологической структуре опухоль может приближаться к той
или иной ткани, хотя гистогенетически с этой тканью не связана. Это объяс-
няется возможностью крайней изменчивости структуры клетки в онкогенезе,
отражающей морфологическую катаплазию.
Гистогенез опухоли устанавливается с помощью морфологического изуче-
ния строения и сравнения клеток опухоли с различными этапами онтогенети-
ческого развития клеток органа или ткани, в которых развилась данная опу-
холь.
В опухолях, построенных из дифференцированных клеток, гистогенез
устанавливается сравнительно легко, так как сохраняется большое сходство
опухолевых клеток с клетками ткани или органа, из которого опухоль возни-
кает. В опухолях из недифференцированных клеток, потерявших сходство
с клетками исходной ткани и органа, установить гистогенез очень трудно,
а иногда невозможно. Поэтому существуют еще опухоли неустановленного
гистогенеза, хотя число таких опухолей уменьшается благодаря использова-
нию новых методов исследования: электронно-микроскопического, иммуноги-
стохимического, гисто- и цитоферментохимического и, особенно, экспланта-
ции тканей и тканевых структур. На основании электронно-микроскопических
данных (Н. А. Краевский, Н. Т. Райхлин) и исследований культуры тканей
(Н. Г. Хлопин, А. Д. Тимофеевский) было показано, что клетки организма
при опухолевом превращении не утрачивают сложившихся в фило- и онтоге-
незе специфических свойств.
Обычно опухоль возникает в тех участках тканей и органов, где в ходе ре-
генерации наиболее интенсивно идет размножение клеток — в так называемых
пролиферативных центрах роста. Здесь встречаются менее диффе-
ренцированные клетки (клетки-предшественники) и чаще появляются условия
для развития клеточной дисплазии с последующей трансформацией в опу-
холь. Такие центры наблюдаются в периваскулярной ткани, в базальной зоне
многослойного плоского эпителия, в криптах слизистых оболочек. Источни-
ком возникновения опухоли могут быть участки метаплазии эпителия; по-
являющиеся при этом недифференцированные клетки подвергаются катапла-
зии. Иногда опухоль возникает из отщепившихся в эмбриогенезе тканевых
зачатков, тканевых дистопий.
В зависимости от происхождения из дериватов различных зародышевых
листков опухоли разделяются на эндо-, экто- и мезодермальные.
Опухоли, состоящие из дериватов двух или трех зародышевых листков, назы-
ваются смешанными и относятся к группе тератом и тератобла-
с т о м (от греч. teratos — чудо). При возникновении опухолей сохраняется з а -
кон специфической производительности тканей, т. е. эпите-
лиальная опухоль развивается только из эпителия, мышечная — из гладких
или поперечнополосатых мышц, нервная — из различных клеток нервной си-
стемы, костная — из костной ткани и т. д.
ПРОГРЕССИЯ ОПУХОЛЕЙ
В 1969 г. Фулдс на основании данных экспериментальной онкологии со-
здал теорию прогрессии опухолей. По этой теории опухоль рассма-
тривается как образование, непрерывно прогрессирующее через качественно
отличные стадии, под которыми подразумеваются наследуемые изменения не-
обратимого характера одного или нескольких отчетливо проявляющихся при-
знаков. Приобретение опухолевых свойств происходит стадийно, в результате
смены одной популяции клеток другой популяцией, путем отбора клеточных
клонов или мутации опухолевых клеток. Так создается основа для все боль-
шей автономности клеток и их максимальной приспособленности к среде.
По теории прогрессии опухолей сроки прохождения стадий, отдельные
свойства, характеризующие злокачественную опухоль, могут значительно
варьировать, появляться независимо друг от друга и создавать различные
комбинации признаков (независимая прогрессия различных
признаков опухоли). Опухоли одного и того же типа не достигают
конечного результата одним и тем же путем: одни опухоли приобретают свои
окончательные свойства сразу (прямой путь), другие — пройдя ряд промежу-
точных стадий (непрямой путь)— в ходе прогрессии происходит
отбор альтеративного пути развития. При этом развитие
опухоли по пути прогрессии никогда нельзя считать завер-
шенным.
По теории прогрессии опухолей доброкачественные опухоли представляют
собой одну из фаз прогрессии, не всегда реализующихся в виде злокачествен-
ной опухоли. Поэтому доброкачественные опухоли разделяют на Опухоли
с высоким и минимальным риском малигнизации. Независи-
мость прогрессии различных признаков опухоли позволяет объяснить не-
предсказуемость поведения опухоли, например, наличие метаста-
зов при гистологически доброкачественной опухоли и их отсутствие при
гистологически явно злокачественной опухоли с инвазивным ростом. Из этого
следует, что в ряде случаев при определенных опухолях может появиться от-
носительная самостоятельность таких признаков опухоли, как клеточный ати-
пизм, инвазивный рост и способность к метастазированию. Но это не являет-
ся правилом для большинства злокачественных опухолей.
ИММУННАЯ РЕАКЦИЯ ОРГАНИЗМА НА АНТИГЕНЫ ОПУХОЛИ
На антигены опухолевых клеток (опухолевые антигены) возникают обе
формы иммунногоответа: гуморального с появлением антител и кле-
точного с накоплением Т-лимфоцитов-киллеров, сенсибилизированных против
опухолевых клеток. Противоопухолевые антитела не только защищают
организм от опухоли, но и могут содействовать ее прогрессиро-
в а н и ю, обладая эффектом усиления (enhancement — феномен). С помощью
макрофагов Т-киллеры разрушают опухолевые клетки. Таким образом, про-
тивоопухолевая иммунная защита подобна трансплантационному
иммунитету (см. с. 143).
Морфологически проявления иммунной реакции на антигены опухоли вы-
ражаются в накоплении в строме опухоли и особенно по периферии ее имму-
нокомпетентных клеток: Т- и В-лимфоцитов, плазматических клеток, макро-
фагов.
Клинико-морфологические наблюдения показывают, что в тех случаях,
когда строма опухоли богата иммунокомпетентными клетками, наблюдается
сравнительно медленное развитие опухоли. Опухоли же с полным отсут-
ствием в строме иммунокомпетентных клеток растут быстро и рано дают
метастазы.
На ранних стадиях развития опухоли, еще до возникновения метастазов
в регионарных к опухоли лимфатических узлах, отмечаются признаки анти-
генной стимуляции. Они проявляются в гиперплазии лимфатических
фолликулов с увеличением размеров их центров размножения, гиперплазии
ретикулярных и гистиоцитарных элементов по ходу синусов (так называемый
синусный гистиоцитоз), которые рассматриваются как выражение
противоопухолевой защиты и как благоприятный прогностический признак
при отсутствии метастазов опухоли.
Имеются данные об участии тимуса в противоопухолевой защите: он осуществляет иммуно-
логический надзор, обеспечивающий элиминацию опухолевых клеток. Американский ученый Гуд
показал, что удаление вилочковой железы приводит к учащению возникновения индуцированных
онкогенными вирусами опухолей, сокращению латентного периода их развития, т. е. к сниже-
нию резистентности организма к опухолевому росту. Имеются наблюдения более частого разви-
тия опухолей у больных, у которых по каким-либо причинам была удалена вилочковая железа.
Статистически доказана зависимость частоты развития опухолей у человека от состояния этой
железы — учащение опухолей по мере усиления возрастной инволюции тимуса. Наконец, устано-
влена определенная связь между интенсивностью лечения иммунодепрессантами и учащением
развития опухолей в группе лечившихся больных.
Иммунный ответ при опухолях несостоятельный. Среди причин
этой несостоятельности выделяют следующие (Р. В. Петров): 1) усиливаю-
щее рост опухоли действие циркулирующих противоопухолевых антител (по
типу эффекта усиления); 2) блокада специфических «противоопухолевых» ре-
цепторов на поверхности лимфоцитов циркулирующими в крови опухолевы-
ми антигенами. Не исключено влияние иммунологической толерантности, им-
мунодепрессивного действия самой опухоли, дисбаланса между скоростью
иммунного ответа и ростом опухоли, генетически детерминированной «не-
отвечаемости» на определенные опухолевые антигены, недостаточности им-
мунного надзора со стороны тимуса.
ЭТИОЛОГИЯ ОПУХОЛЕЙ (КАУЗАЛЬНЫЙ ГЕНЕЗ)
Все многообразие взглядов на этиологию может быть сведено к четырем
основным теориям: 1) вирусно-генетической, 2) физико-химической, 3) дисон-
тогенетической, 4) полиэтиологической.
1.Вирусно-генетическая теория отводит решающую роль в раз-
витии неоплазм онкогенным вирусам. Сущность вирусно-генетической теории
(Л. А. Зильбер) заключается в представлении об интеграции геномов вируса
и нормальной клетки, т. е. в объединении нуклеиновой кислоты вируса с гене-
тическим аппаратом клетки, которая превратится в опухолевую. Онкогенные
вирусы могут быть ДНК- и РНК- содержащими (онкорнавирусы). Среди эк-
зогенных вирусов (ДНК- и РНК-содержащих) в этиологии опухолей человека
имеют значение герпесоподобный вирус Эпштайна-Барр (развитие лимфомы
Беркитта), вирус герпеса (рак шейки матки), вирус гепатита В (рак печени)
и некоторые другие. Наряду с экзогенными в настоящее время обнаружены
и эндогенные онкогенные вирусы, относящиеся к онкорнавирусам. Эти вирусы
в обычных условиях составляют интегральную часть клеточного генома, однако
при определенных воздействиях они способны вызывать опухоли у человека.
Согласно вирусно-генетической теории, процесс канцерогенеза распадается на
две фазы, в которых роль вируса различна. Первая фаза — поражение вируса-
ми клеточного генома и трансформация клеток в опухолевые, вторая — раз-
множение образовавшихся опухолевых клеток, при котором вирус не играет
роли.
2. Физико-химическая теория сводит возникновение опухоли
к воздействию различных физических и химических веществ. Уже много лет
назад замечено, что под влиянием разных раздражителей возникает рак. Та-
кие наблюдения дали повод Р. Вирхову еще в 1885 г. создать «теорию раздра-
жения» для объяснения причин возникновения рака. По существу физико-хи-
мическая теория — это дальнейшее развитие теории Вирхова с рядом
дополнений и изменений. В настоящее время известна большая группа опухо-
лей, относящихся к так называемому профессиональному раку. Это
рак легких в результате запыления пылью, содержащей канцерогенные веще-
ства (на кобальтовых рудниках), рак кожи рук у рентгенологов, рак кожи
у лиц, работающих на парафиновых производствах, рак мочевого пузыря
у работающих с анилиновыми красителями. Установлено несомненное влия-
ние курения на частоту рака легкого. Имеются бесспорные доказательства зна-
чения радиоактивных изотопов для возникновения опухолей.
Следовательно, развитие опухоли может быть связано во многих случаях
с воздействием канцерогенных веществ (канцерогенов).
Особое внимание в последнее время привлекают химические канце-
рогены, среди которых наиболее активными считаются полициклические
ароматические углеводороды, ароматические амины и амиды, нитросоедине-
ния, офлатоксины и другие продукты жизнедеятельности растений и грибов.
Химические канцерогены могут иметь эндогенное происхождение (Л. М. Ша-
бад). Среди эндогенных химических канцерогенов велика роль
метаболитов триптофана и тирозина.
Доказано, что химические канцерогены действуют на генетический аппарат
клетки. По аналогии с вирусно-генетической теорией можно говорить
о «включении» канцерогенов в вирусный геном.
К химическому канцерогенезу примыкает дисгормональный кан-
церогенез. Показано, что в возникновении и стимуляции роста опухолей
играют роль нарушения гормонального равновесия. Дисбаланс тропных гор-
монов рассматривается как пусковой механизм канцерогенеза. Особенно вели-
ко участие в этом процессе эстрогенов, которые обладают прямым действием
на орган-мишень и осуществляют гормональную регуляцию пролифера-
тивных процессов в организме.
3. Дисонтогенетическаятеория (disontogenesis — порочное разви-
тие) создана Конгеймом (1839—1884). Согласно этой теории, опухоли возни-
кают из эмбриональных клеточно-тканевых смещений и порочно развитых
тканей при действии ряда провоцирующих факторов. Этой теорией можно
объяснить возникновение небольшого числа опухолей.
4. Полиэтиологическая теория подчеркивает значение разно-
образных факторов (химических, физических, вирусных, паразитарных, дис-
гормональных и др.) в возникновении опухолей, считая, что комплекс этих
факторов может вести к глубокому нарушению обмена веществ в клетках
и появлению клонов опухолевых клеток. Все перечисленные теории происхо-
ждения опухолей как бы объединяются полиэтиологической теорией.
Вопрос о механизме перехода нормальной клетки в опухолевую не может
считаться решенным, а, между тем, в познании именно этого вопроса и лежит
разгадка всей сложной проблемы развития опухоли. Вероятно, опухолевая
клетка возникает при воздействии разнообразных факторов в результате му-
тации, т. е. внезапной трансформации генома, приводящей к изменению
наследственных признаков клетки и появлению клона опухолевых
клеток.
КЛАССИФИКАЦИЯ И МОРФОЛОГИЯ ОПУХОЛЕЙ
Современная классификация опухолей построена по гистогенетиче-
скому принципу с учетом их морфологического строения, локализации,
особенностей структуры в отдельных органах (органоспецифичность), добро-
качественности или злокачественности. Такая классификация предложена для
унификации обозначения опухолей во всех странах Комитетом по номенкла-
туре опухолей Интернационального противоракового объединения. По этой
классификации выделяется семь групп опухолей, а их общее число превышает
200 наименований.
I. Эпителиальные опухоли без специфической локализации (органонеспецифические)
II. Опухоли экзо- и эндокринных желез, а также эпителиальных покровов (органоспецифи-
ческие)
III. Мезенхимальные опухоли
IV. Опухоли меланинобразующей ткани
V. Опухоли нервной системы и оболочек мозга
VI. Опухоли системы крови
VII. Тератомы
Ниже приводится описание наиболее ярких представителей опухолей ка-
ждой группы.
Эпителиальные опухоли без специфической локализации
(органонеспецифические)
Опухоли этого типа развиваются из плоского или железистого эпителия,
не выполняющего какой-либо специфической функции. Это эпидермис, эпите-
лий полости рта, пищевода, эндометрия, мочевыводящих путей и т. д.
Органонеспецифические эпителиальные опухоли разделяются на доброка-
чественные и злокачественные (рак). Разновидности опухолей этой группы по-
казаны в табл. 6.
Эпителиальные органонеспецифические опухоли Таблица 6

Доброкачественные опухоли
К доброкачественным эпителиальным органонеспецифическим опухолям
относятся папиллома и аденома.
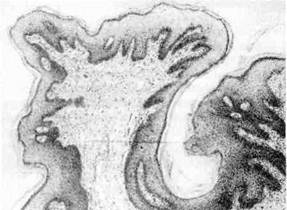
Папиллома (от лат. papilla — сосочек) — опухоль из плоского или пере-
ходного эпителия (рис. 135). Папиллома встречается на коже, а также на сли-
зистых оболочках, выстланных переходным или неороговевающим плоским
эпителием (слизистая оболочка полости рта, истинные голосовые связки, ло-
ханки почек, мочеточники, мочевой пузырь).
|
Рис. 135. Папиллома.
Папиллома имеет шаровид-
ную форму, плотная или мягкая
на ощупь, с поверхности сосоч-
кового вида (как цветная ка-
пуста или ягоды малины), раз-
мером от просяного зерна до
крупной горошины; располага-
ется над поверхностью кожи
или слизистой оболочки на
широком коротком или более
длинном основании.
Опухоль построена из кле-
ток разрастающегося покров-
ного эпителия, число слоев
которого увеличивается. В папилломе кожи может наблюдаться оро-
говение разной интенсивности. Строма выражена хорошо и растет вместе
с эпителием. В папилломе сохраняются полярность расположения клеток,
комплексность, собственная мембрана. Имеется тканевой атипизм, который
выражается неравномерным развитием эпителия и стромы и избыточным
образованием мелких кровеносных сосудов.
При травме папиллома легко разрушается и воспаляется. В мочевом пузы-
ре папилломы могут давать кровотечение. После удаления папилломы
в редких случаях рецидивируют, иногда (при постоянном раздражении)
малигнизируются.
Аденома (от греч. aden — железа, опта — опухоль) — опухоль железистых
органов и слизистых оболочек, выстланных призматическим эпителием.
Опухоль имеет вид хорошо отграниченного узла мягкой консистенции, на
разрезе бело-розовой окраски, иногда в опухоли обнаруживаются кисты. Раз-
меры опухоли различны — от нескольких миллиметров до десятков санти-
метров.
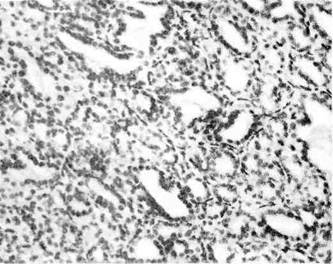
Рис. 136. Тубулярная аде-
нома.
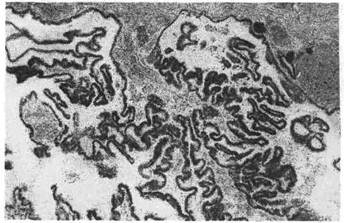
|
Рис, 137. Сосочковая аде-
нома.
Аденомы слизистых оболочек выступают над их поверхностью, сидя на
широком основании или на ножке. Их называют железистыми
(аденоматозными) полипами.
Аденома имеет органоидное строение и состоит из клеток призматическо-
го или кубического эпителия, формирующего железистые образования, иногда
с сосочковыми выростами. Соотношение между железистыми структурами и
стромой опухоли может быть различным: если последняя преобладает над
железистой паренхимой, говорят о фиброаденоме. Эпителий сохраняет
комплексность и полярность, расположен на собственной мембране. Клетки
аденомы подобны клеткам исходной ткани в морфологическом и функцио-
нальном отношениях. В зависимости от особенностей строения различают,
помимо фиброаденомы и аденоматозного полипа, следующие виды аде-
ном: 1) ацинарную, развивающуюся из альвеолярной паренхимы желез
(альвеолярная аденома); 2) тубулярную аденому (рис. 136),
растущую из протоков железистых структур; 3)трабекулярную адено-
му, имеющую балочное строение; 4) сосочковую аденому (рис. 137),
представленную сосочковыми разрастаниями в кистозных образованиях
(циста денома).
Аденома "Может переродиться в рак.
Злокачественные опухоли
Злокачественные опухоли, развивающиеся из малодифференцированных
или недифференцированных клеток эпителия (стволовых клеток или клеток-
предшественников), обозначают как рак.
Рак обычно имеет вид узла мягкой или плотной консистенции, границы
его нечеткие, иногда сливаются с окружающей тканью. С белесоватой поверх-
ности разреза опухоли соскабливается мутноватая жидкость - раковый
сок. Рак слизистых оболочек и кожи рано изъязвляется. Различают следую-
щие микроскопические формы рака: 1) «рак на месте» (carcinoma in situ);
2) плоскоклеточный (эпидермальный) с ороговением и без ороговения; 3) аде-
нокарцинома (железистый); 4) слизистый (коллоидный); 5) солидный (трабе-
кулярный); 6) мелкоклеточный; 7) фиброзный (скирр); 8) медуллярный (адено-
генный).
1. «Рак на месте», или carcinoma in situ (интраэпителиальная,
неинвазивная карцинома), — форма рака без инвазивного (инфильтрирующего)
роста, но с выраженным атипизмом и пролиферацией эпителиальных клеток
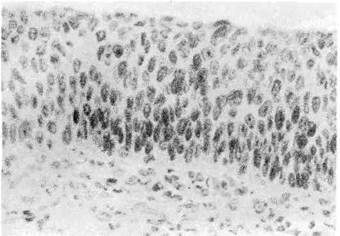
|
Рис. 138. Рак на месте
(carcinoma in situ).
с атипичными митозами (рис. 138). Рост опухоли происходит в пределах эпи-
телиального пласта, без перехода в подлежащую ткань. Эта форма рака опи-
сана и подробно изучена в шейке матки, описана в слизистой оболочке горта-
ни, желудка. Неинвазивный рак — этап роста опухоли. Со временем он
становится инфильтрирующим (инвазивным).
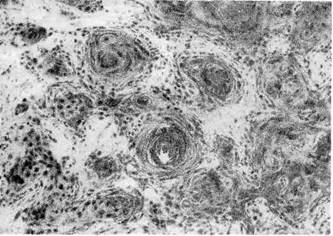
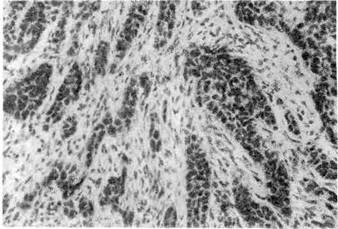
2. Плоскоклеточный (эпидермальный)рак развивается в коже
и в слизистых оболочках, покрытых плоским или переходным эпителием (по-
лость рта, пищевод, шейка матки, влагалище и др.). В слизистых оболочках,
покрытых призматическим эпителием, плоскоклеточный рак развивается
только после предшествующей метаплазии эпителия. Опухоль состоит из тя-
жей атипичных клеток эпителия, врастающих в подлежащую ткань, разрушаю-
щих ее и образующих в ней гнездные скопления. Клетки опухоли могут со-
хранять способность к ороговению, тогда возникают образования, напомина-
ющие жемчужины (раковые жемчужины). При меньшей дифференци-
ровке клеток ороговение рака не происходит. По этому признаку плоскокле-
точный рак разделяют на ороговев а ющий и неороговевающий
|
Рис. 139. Плоскоклеточ-
ный рак с ороговением.
|
Рис. 140. Плоскоклеточ-
ный рак без ороговения.
(рис. 139, 140). Плоскоклеточный рак — одна из форм дифференцированного
рака.
3. Аденокарцинома (железистый рак) развивается из призмати-
ческого эпителия слизистых оболочек и эпителия желез. Поэтому она встре-
чается как в слизистых оболочках, так и в железистых органах. Эта аденоген-
ная опухоль имеет структуру, сходную с аденомой, но в отличие от аденомы
в аденокарциноме отмечается атипизм клеток эпителия: они разной формы,
ядра гиперхромны. Клетки опухоли формируют железистые образования раз-
личной формы и величины, которые врастают в окружающую ткань, разру-
шают ее, при этом базальная мембрана их утрачивается.
Различают следующие варианты аденокарциномы: ацинар-
н у ю — с преобладанием в опухоли ацинарных структур; тубулярную — с
преобладанием в ней трубчатых образований; сосочковую, представлен-
ную атипичными сосочковыми разрастаниями.
Аденокарцинома — одна из форм дифференцированного рака.
4. Слизистый (коллоидный) рак — аденогенная карцинома, клетки
которой имеют признаки как морфологического, так и функционального ати-
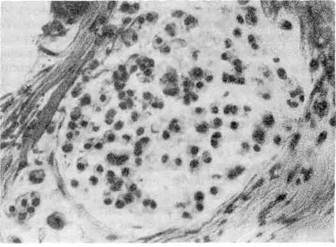
|
Рис. 141. Слизистый (кол-
лоидный) рак.
|
Рис. 142. Мелкоклеточный рак.
пизма (извращенное
слизеобразование).
Раковые клетки продуци-
руют огромное количество
слизи и в ней погибают.
Опухоль имеет вид сли-
зистой или коллоид-
ной массы, в которой
микроскопически обнару-
живаются атипичные клет-
ки (рис. 141). Слизистый
(коллоидный) рак — одна
из форм недифференциро-
ванного рака.
5. Солидный рак (от лат. solidus — плотный) — форма недифференци-
рованного рака с выраженным атипизмом. Клетки рака располагаются в виде
трабекул (т р а б е к у л я р н ы й рак), разделенных прослойками соединитель-
ной ткани. В клетках опухоли довольно часты митозы. Солидный рак растет
быстро и рано дает метастазы.
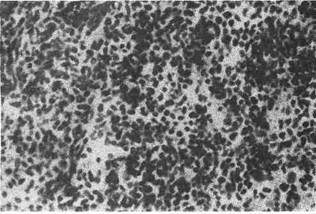
6. Мелко клеточный рак — форма недифференцированного рака, ко-
торый состоит из мономорфных лимфоцитоподобных клеток, не образующих
каких-либо структур; строма крайне скудная (рис. 142). В опухоли много ми-
тозов.Часты некротические изменения. Рост быстрый, метастазы возникают
рано. В некоторых случаях установить гистогенез- не представляется воз-
можным, тогда говорят о неклассифицируемой опухоли.
7. Фиброзный рак, или скирр (от греч. scirros — плотный) — форма
недифференцированного рака, представленного крайне атипичйыми гиперхром-
ными клетками, расположенными среди пластов и тяжей грубоволокнистой
соединительной ткани. Основная черта этой формы рака — явное преобла-
дание стромы над паренхимой. Опухоль отличается большой злокачест-
венностью, часты ранние метастазы.
8. Медуллярный (аденогенный) рак —форма недифференциро-
ванного рака; основная черта его — преобладание паренхимы над стромой,
которой очень мало. Опухоль мягкая, бело-розового цвета, напоминает моз-
говую ткань (м о з г о в и д н ы й рак). Она представлена пластами атипичных
эпителиальных клеток, содержит много митозов; быстро растет и подвергает-
ся некрозу; дает ранние и множественные метастазы.
Помимо описанных, встречаются смешанные формы рака, состоящие из
зачатков двух видов эпителия — плоского и цилиндрического. Их называют
диморфными.
Опухоли экзо- и эндокринных желез, а также
эпителиальных покровов (органоспецифические)
Органоспецифические опухоли характеризуются тем, что они развиваются
из клеток определенного органа и сохраняют морфологические, но иногда
и функциональные черты, присущие данному органу. Эти опухоли встречают-
ся как в экзокринных железах и.эпителиальных покровах (табл. 7), так и в эн-
докринных железах (табл. 8).

|
| Таблица 7 |
| Органоспецифические опухоли органов с экзокринной секрецией |
Опухоли экзокринных желез и эпителиальных покровов
Печень
Источником развития органоспецифических опухолей печени являются
гепатоциты.
Аденома из печеночных клеток (гепатоаденома, гематома) — до-
брокачественная опухоль, построена из гепатоцитов, формирующих мелкие
трабекулы. Обычно встречается у детей.
Печеночно-клеточный (гепатоцеллюлярный) рак представлен од-
ним большим узлом, охватывающим почти целую долю печени (массив-
ная форма), несколькими изолированными узлами (узловатая форма)
или едва заметными узелками, рассеянными в ткани печени (диффузная
форма). Опухоль построена из атипичных гепатоцитов, образующих хаотич-
но расположенные неправильные трабекулы. Строма скудная с тонкостенны-
ми кровеносными сосудами.
Почки
К доброкачественным органоспецифическим опухолям почек относят раз-
личные аденомы, к злокачественным — варианты почечно-клеточного рака.
Среди аденом почек различают темноклеточную (базофильную), светло-
клеточную (гипернефроидную) и ацидофильную.
Темноклеточная (базофильная) аденома может иметь строе-
ние тубулярной солидной аденомы или цистопапилломы. Иногда достигает
размера самой почки; по периферии опухоли может остаться узкая полоска
почечной ткани.

|
| Таблица 8 |
| Органоспецифические опухоли эндокринных желез |
Светлоклеточная (гипернефроидная) аденома обычно не-
больших размеров (2 — 5 см в диаметре), окружена капсулой, на разрезе жел-
того цвета, иногда с кровоизлияниями; построена из крупных полиморфных
светлых клеток, богатых липидами и гликогеном.
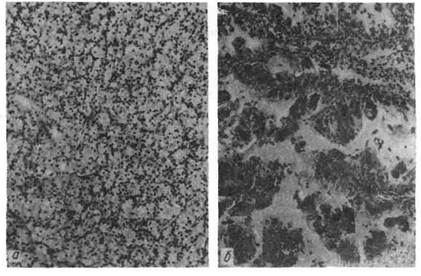
Рис. 143. Рак почки.
а — светлоклеточный; б — сосочковый.
Ацидофильная аденома — редкая опухоль, достигает больших раз-
меров, имеет тубулярное, солидное или папиллярное строение. Клетки опухо-
ли полигональные, светлые, с ацидофильной зернистостью.
Почечно-клеточный рак (гипернефроидный рак, аденокарцинома)
объединяет несколько вариантов: 1) светлоклеточный (гипернефроидный);
2) зернистоклеточный (темноклеточный); 3) веретено- и полиморфноклеточ-
ный (саркомоподобный); 4) железистый (аденокарцинома почки); 5) смешан-
ный рак. Наиболее характерны светлоклеточный и железистый вариацты.
Светлоклеточный (гипернефроидный) рак — наиболее часто
встречающаяся злокачественная опухоль почек. Чаще бывает у мужчин. Опу-
холь представляет собой узел мягкой и пестрой ткани. Характерно прораста-
ние опухолью лоханки и рост ее по венам («опухолевые тромбы») вплоть до
правого предсердия. Рано эозникают гематогенные метастазы в легкие, кости,
печень, противоположную почку. Микроскопически опухоль состоит из содер-
жащих липиды светлых полигональных и полиморфных клеток с многочис-
ленными митозами. Раковые клетки образуют альвеолы и дольки, железистые
и сосочковые структуры, разделенные скудной стромой с синусоидными сосу-
дами (рис. 143). Типичны некрозы и кровоизлияния.
Железистый рак (аденокарцинома почки) имеет вид мягко-
го пестрого узла. Опухоль состоит из тубулярных и сосочковых структур;
клетки ее большие с гиперхромными ядрами (см. рис. 143). Опухоль прора-
стает почечную ткань и дает гематогенные метастазы.
Нефробластома (эмбриональная нефрома, эмбрио-
нальный рак почки, опухоль Вильмса) — злокачественная опухоль;
наиболее часто встречается у детей (см. «Болезни детского возраста»).
Кожа
Органоспецифические опухоли кожи очень многочисленны и возникают
как из эпидермиса, так и из придатков кожи: потовых желез, желез волосяных
фолликулов и сальных желез. Эти опухоли разделяются на доброкаче-
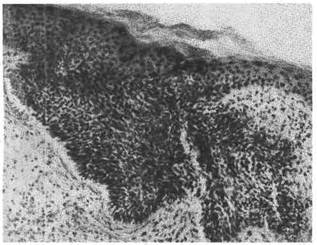
|
Рис. 144. Базально-клеточный
рак.
ственные, опухоли с мест-
нодеструирующим ростом
и злокачественные. Важ-
нейшими из них являются:
сирингоаденома, гидраде-
нома, трихоэпителиома и
базально-клеточный рак
(базалиома).
Сирингоаденома—
доброкачественная опу-
холь, развивающаяся из
эпителия протоков пото-
вых желез. Различают с о-
сочковую и тубу-
лярную формы си-
рингоаденомы. Для первой характерно образование сосочков, покрытых
двухслойным эпителием, для второй — беспорядочно расположенных трубо-
чек, выстланных также двухслойным эпителием.
Гидраденома- доброкачественная опухоль, развивающаяся из эпите-
лия секреторных отделов потовых желез с образованием сосочковых выро-
стов эпителия.
Трихоэпителиома — доброкачественная опухоль из волосяных фол-
ликулов или их эмбриональных элементов. Для опухоли характерны порочно
развитые волосяные фолликулы и плоскоэпителиальные кисты, наличие в ки-
стах роговых масс.
Базально-клеточный рак (базалиома) — наиболее часто встре-
чающаяся опухоль кожи. Она обладает местным деструирующим ростом, ре-
цидивирует, но не дает метастазов; локализуется чаще на шее или лице;
имеет вид бляшки или глубокой язвы (ulcus rodens). Опухоль нередко бывает
множественной. Микроскопически она построена из мелких округлых,
овальных или веретенообразных клеток с узким ободком базофильной цито-
плазмы (темные клетки), напоминающих базальные клетки эпидермиса, но
лишенных межклеточных мостиков (рис. 144). Клетки располагаются тяжами
и нередко мультицентричными гнездами. В скоплениях опухолевых клеток
могут появляться образования, подобные придаткам кожи.
Среди злокачественных опухолей, развивающихся из придатков кожи, раз-
личают рак потовых желез, рак сальных желез и рак воло-
сяных фолликулов. Эти опухоли встречаются редко.
Молочная железа
Органоспецифические опухоли молочной железы отличаются большим
разнообразием и развиваются нередко на фоне дисгормональных доброкаче-
ственных дисплазий. К доброкачественным органоспецифическим опухолям
относят фиброаденому, которая имеет вид инкапсулированного узла
плотной консистенции, волокнистого строения. Микроскопически выявляется
пролиферация альвеол и внутридольковых протоков с разрастанием внутри-
дольковой соединительной ткани. Если она окружает внутридольковые прото-
ки, говорят о периканаликулярной фиброаденоме (рис. 145); при
врастании соединительной ткани в стенку протоков возникают их причуд-
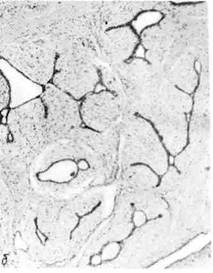
|
|
Рис. 145. Фиброаденома молочной железы.
а — периканаликулярная;б — интраканаликулярная.
ливые очертания. Такую опухоль называют интраканаликулярной
фиброаденомой (см. рис. 145).
К органоспедифическому раку молочной железы относят: 1) неинфильтри-
рующий внутридольковый и внутрипротоковый рак; 2) болезнь Педжета.
|
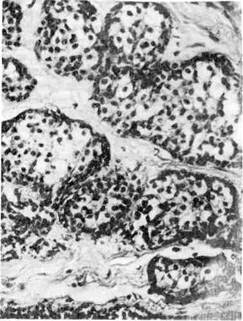
Неинфильтрирую щий д о л ь к о в ы й рак (дольковый «рак
на месте») нередко распознается лишь при исследовании тканей молочной
железы, удаленных по поводу добро-
качественных заболеваний (рис. 146).
Опухоль возникает мультицентрич-
но, имеет солидный и желе-
зистый варианты. Развивается в
неизмененной дольке или на фоне
дисгормональной доброкачествен-
ной дисплазии. Основная особен-
ность долькового «рака на месте» —
отсутствие инвазивнога роста. Позд-
нее он переходит в инвазивную
форму рака.
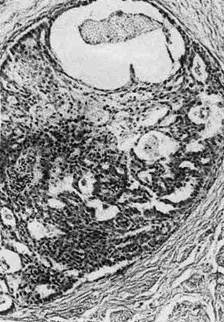
Н е и н ф и л ь т р и р у ю щ и й
про токовый рак (п р о т о к о-
вый «рак на мест е») существу-
ет в двух разновидностях — сосочко-
вый и угревидный рак. С о с о ч к о-
в ы й рак, растет, заполняя собой
просвет расширенных протоков, и не
выходит за их,пределы. Угревид-
ный рак возникает мультицент-
Рис. 146. Дольковый рак молочной железы.
|
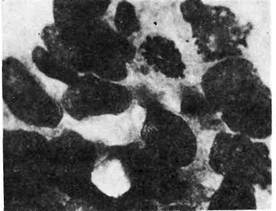
Рис. 147. Прогоковый рак молотой железы.
Рис. 148. Пунктат из раковой опухоли
молочной железы.
рично, но обычно ограничивается одним сегментом железы. Внутрипрото-
ковые разрастания анаплазированного эпителия могут быть солидными,
железистыми, псевдососочковыми (рис. 147, 148). Выполняя просвет протока,
они подвергаются некрозу, что составляет главную особенность этой формы
рака: на разрезе опухоли некротические, иногда обызвествленные массы
выдавливаются из расширенных протоков в виде' белесоватых крошащихся
пробок. С течением времени внутрипротоковый рак, как и дольковый,
переходит в инвазивную форму.
Болезнь Педжета молочной железы характеризуется следующей
триадой: экзематозное поражение соска и ареолы; наличие крупных, светлых
клеток в эпидермисе соска и ареолы; рак протока молочной железы.
В утолщенном и несколько разрыхленном эпидермисе микроскопически
находят своеобразные светлые клетки опухоли, названные клетками Пед-
жета. Они лишены межклеточных мостиков, расположены в средних отделах
росткового слоя эпидермиса и могут достигать рогового слоя. Клетки Педже-
та никогда не внедряются в дерму.
Рак развивается из эпителия как крупных, так и мелких протоков и имеет
строение скирра, угревидного или криброзного рака.
Высказывается мнение (Д. И. Головин), что болезнь Педжета развивается не из одного мел-
кого фокуса клеток, а мультицентрично, в крупном опухолевом поле, состоящем из трех отде-
лов: эпидермиса соска и ареолы, устьев крупных протоков и глубжележащих мелких протоков
молочной железы. Прогрессия опухоли проявляется аппозиционным ростом и последова-
тельным вовлечением в процесс новых эпителиальных структур. Согласно этому взгляду, клетки
Педжета представляют собой измененные и малигнизированные эпителиальные элементы рост-
кового слоя.
Матка
Органоспецифическими эпителиальными опухолями матки являются де-
струирующий (злокачественный) пузырный занос и хорионэпителиома (хори-
онкарцинома).
Рис. 149. Хорионэпителиома.
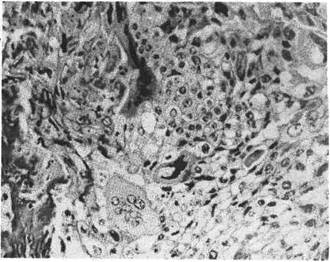
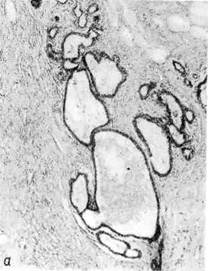
Деструирующий (злокачественный) пузырный занос — ха-
рактеризуется врастанием ворсин хориона в вены матки и малого таза. В мат-
ке и в других органах (влагалище, легкие) появляются вторичные очаги роста
опухоли. Ворсины хориона имеют небольшие размеры, в пролиферирующем
трофобласте преобладают синцитиальные клетки. Деструирующий пузырный
занос в половине случаев трансформируется в хорионэпителиому.
Хорионэпителиома (хорионкарцинома) — злокачественная
опухоль трофобласта, развивающаяся из остатков последа после аборта,
трубной беременности, родов и особенно часто при деструирующем пузыр-
ном заносе. Опухоль имеет вид пестрого губчатого узла в миометрии. Ранее
эту опухоль называли децидуомой, так как предполагали, что она развивается
из децидуальной ткани беременной матки. В 1886 г. московский патологоана-
том М. Н. Никифоров и почти одновременно швейцарский патологоанатом
Маршан установили, что опухоль развивается из эпителия ворсин хориона,
т. е. плода, а не матери. Опухоль была названа хорионэпителиомой.
Она состоит из элементов цито- и синцитиотрофобласта (рис. 149): светлых
эпителиальных клеток Лангханса, среди которых много гигантских делящихся
и полиморфных темных клеток синцития, расположенных по периферии.
Строма в опухоли отсутствует, сосуды имеют вид полостей, выстланных
клетками опухоли. В опухоли часты кровоизлияния. Клетки опухоли легко
проникают в кровь и дают гематогенные метастазы, прежде всего в легкие.
Хорионэпителиома гормонально-активна — ее развитие сопровождается
выделением гормона гонадотропина, который обнаруживается в моче.
В очень редких случаях хорионэпителиома может образоваться из тера-
томы, чем объясняют развитие хорионэпителиомы у женщин в яичнике и
у мужчин в яичке, средостении, стенке мочевого пузыря. Их называют
эктопическими хорионэпителиомами.
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 6988; Нарушение авторских прав?; Мы поможем в написании вашей работы!