
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Средостение 2 страница
|
|
|
|
Пневмоторакс может быть спонтанным или вторичным в результате бронхолегочных заболеваний, травмы грудной клетки, перфорации пищевода либо явиться осложнением искусственной вентиляции легких.
Спонтанный пневмоторакс. Чаще всего спонтанный пневмоторакс наблюдают у лиц 20—40-летнего возраста, ранее не страдавших заболеваниями органов дыхания. Нередко при этом пневмоторакс приобретает рецидивирующее течение. Поступление воздуха в плевральную полость обусловлено раз рывом небольших эмфизематозных булл, прилежащих к висцеральной плевре (происхождение булл у этой категории пациентов остается неясным). Чаще буллы локализуются в эпикальных отделах легких, возможно, вследствие того, что в области верхушек величина отрицательного внутриплеврального давления наибольшая. Иногда наряду с этим обнаруживают узловатые образования в плевре, представленные скоплениями гистиоцитов, гигантских клеток и др. (так называемый реактивный эозинофильный плеврит), которые следует дифференцировать от легочной эозинофильной гранулёмы.
Клинически пневмоторакс проявляется болями в грудной клетке и одышкой. При физикальном обследовании отмечают тахикардию, асимметричное выбухание грудной клетки на стороне поражения (что обусловлено упругоэластическими свойствами грудной клетки и коллабированием легкого), смещение средостения с отклонением трахеи и верхушечного толчка в сторону здорового легкого, тимпанит и ослабление интенсивности дыхательных шумов на сторону поражения. При рентгенографии органов грудной клетки виден контур висцеральной плевры с отсутствием элементов легочного рисунка в зоне, ограниченной грудной клеткой и висцеральной плеврой. Важно подчеркнуть, что исключить присутствие свободного воздуха в плевральной полости можно лишь при рентгенографии органов грудной клетки, выполненной в положении стоя. В положении больного лежа воздух смещается вверх и сепарация листков париетальной и висцеральной плевры становится менее определенной.
Небольших размеров пневмоторакс обнаруживается более отчетливо, если рентгенографию осуществляют в конце максимального выдоха. В случае, если пневмоторакс сопровождается разрывом имеющихся плевральных спаек, образуется гемопневмоторакс с характерным горизонтальным уровнем разделения воздуха и жидкости.
Характер проводимого лечения зависит от размеров пневмоторакса. При относительно небольших его размерах обычно ограничиваются динамическим наблюдением. Воздух, поступивший в плевральную полость, спонтанно реабсорбируется; это объясняется тем, что суммарное давление газов в плевральной полости с учетом того, что атмосферное давление на высоте уровня моря составляет 760 мм рт. ст., превышает суммарное давление газов в капиллярной крови (здесь следует учитывать низкое Ро2). При пневмотораксе средних размеров достаточно провести плевральную пункцию с использованием игл со специальным клапанным механизмом, что исключает попадание воздуха в плевральную полость в момент процедуры. При пневмотораксе больших размеров, как правило, осуществляют торакотомию и установку плеврального дренажа.
Если несмотря на функционирующий дренаж, спавшееся легкое расправляется не полностью, то это может быть обусловлено либо обструкцией крупного бронха, либо тем, что воздух в больших количествах продолжает поступать через имеющееся соустье между плевральной полостью и легкими (бронхоплевральная фистула). Исключение составляют случаи спонтанного образования бронхоплевральных фистул; чаще же речь идет о «вскрытии» легочного абсцесса в плевральную полость, о деструктивной пневмонии, осложнениях оперативного вмешательства, проникающем ранении грудной клетки или осложнении искусственной вентиляции легких (баротравма). Спонтанный пневмоторакс наблюдается крайне редко; однако в случаях его возникновения необходимо провести аспирацию с использованием широкопросветной иглы, вводимой на уровне второго межреберья по срединно-ключичной линии. Если же у больного имеет место циркуляторный коллапс и/или выраженная одышка и предполагают наличие напряженного пневмоторакса, то соответствующее лечение необходимо начать тотчас, не дожидаясь рентгенологического подтверждения диагноза.
У каждого второго больного спонтанный пневмоторакс приобретает рецидивирующее течение. При этом показано проведение плевродеза (внутри-плевральное введение ирритантов с последующей адгезией листков плевры) либо парциальная плеврэктомия.
Больным с пневмотораксом противопоказаны полеты на самолетах, поскольку снижение атмосферного давления способствует прогрессивному накоплению воздуха в плевральной полости. Поэтому лица, перенесшие в прошлом эпизоды спонтанного пневмоторакса, не могут быть пилотами самолетов, подводниками: при приступе под водой всплытие может закончиться трагически.
Спонтанный пневмоторакс нередко диагностируют у больных с бронхиальной астмой, эмфиземой, абсцессом легкого, опухолью, эозинофильной гранулёмой и при развитии респираторного дистресс-синдрома взрослых. В случаях, когда пневмоторакс осложняет течение предсуществующих бронхолегочных заболеваний, как правило, необходим плевральный дренаж.
Катамениальный пневмоторакс — редко встречающееся патологическое состояние, характеризующееся повторными эпизодами пневмоторакса (чаще правостороннего), по времени совпадающими с менструальным циклом. Патогенез данного патологического состояния неясен, однако есть основания рассматривать его как вариант клинического течения торакального (плеврального) эндометриоза. Лечение больных осуществляют с применением гормональных средств, тормозящих овуляцию.
Опухоли плевры. Различают два типа мезотелиомы плевры — редко встречающейся первичной опухоли висцеральной и париетальной плевры. Локализованная мезотелиома лишь иногда сопровождается плевральным выпотом, и в данной клинической ситуации показана хирургическая резекция. Обычно больные не предъявляют каких-либо жалоб, или, что реже, их беспокоят плеврогенные боли в грудной клетке и/или кашель. Диффузная мезотелиома — злокачественная опухоль, сопровождающаяся массивным, чаще геморрагическим плевральным выпотом. В данном случае эффективных методов лечения нет. Нередко у больных с мезотелиомой плевры отмечается утолщение ногтевых фаланг пальцев кистей в виде «барабанных палочек» и легочная гипертрофическая остеоартропатия. Диагностика мезотелиомы основана на цитологическом исследовании плевральной жидкости или гистологическом анализе полученных в ходе закрытой биопсии фрагментов плевры. Однако при этом весьма сложно отличить мезотелиому от метастатической аденокарциномы. Известно, что у лиц, имевших контакт с асбестом, чаще, чем в общей популяции, регистрируются плевральная и перитонеальная мезотелиомы. При этом у лиц, производящих или использующих материалы, содержащие асбест, заболевание диагностируется чаще, нежели у работников горнорудной промышленности. Временной интервал между контактом с асбестовой пылью и последующим появлением мезотелиомы нередко превышает 20 лет; существенно, что длительная экспозиция асбестовой пыли не является обязательной для развития болезни. Помимо первичного опухолевого поражения, листки плевры нередко вовлекаются в метастатический процесс при злокачественных новообразованиях легких, молочной железы, яичников, желудочно-кишечного тракта.
Средостение занимает срединное положение в грудной полости. Сверху его отграничивает входное отверстие в грудную клетку, снизу — диафрагма, латерально — медиастинальная плевра, сзади — паравертебральная выемка и ребра и спереди—грудина. Различают четыре отдела средостения (рис. 214-2). Верхнее средостение ограничено сверху I ребром, а снизу — условной линией, проведенной в переднезаднем направлении от угла грудины до нижнего края тела IV грудного позвонка. Здесь располагаются трахея, верхняя часть пищевода, вилочковая железа, грудной лимфатический проток, крупные вены, дуга аорты и ее ветви, диафрагмальный, блуждающий и левый возвратный гортанный нервы. Три другие отдела средостения располагаются ниже. В переднем средостении располагаются лимфатические узлы, в среднем — сердце, восходящий отдел аорты, крупные вены, легочная артерия и диафрагмальные нервы, а в заднем — пищевод, грудной лимфатический проток, нисходящий отдел аорты, симпатическая нервная цепочка, межреберные и блуждающие нервы.
Опухоли и кисты средостения. Чаще всего объемные образования средостения у взрослых имеют опухолевое происхождение — прежде всего это метастазы бронхогенной карциномы и лимфопролиферативные заболевания. Помимо этого, объемные образования могут представлять собой увеличенные лимфатические узлы при саркоидозе, инфекционном мононуклеозе, диффузной лимфаденопатии у больных с синдромом приобретенного иммунодефицита. Из объемных образований средостения другой этиологии 2/3 составляют нейрогенные и тератодермоидные опухоли, тимомы, бронхогенные кисты.
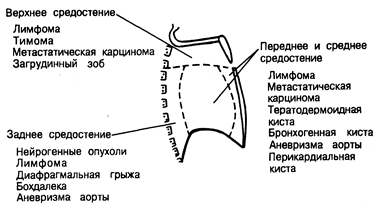
Рис. 214-2. Типичная локализация объемных образований средостения.
У 30% больных медиастинальные объемные образования не сопровождаются клиническими симптомами, и их выявляют при рентгенологическом исследовании, проводимом по поводу другого заболевания. В остальных случаях пациенты предъявляют жалобы на кашель, боли в грудной клетке, одышку; встречаются и симптомы, обусловленные сдавлением или прорастанием тех или иных структур средостения, — дисфагия, осиплость голоса при поражении возвратного гортанного нерва, синдром верхней полой вены (последние более характерны для злокачественных новообразований).
Обследование больного с объемным образованием средостения следует начинать с рентгенографии органов грудной клетки в прямой, боковой и косой проекциях, исследования с контрастированием пищевода, а также томографии (последняя позволяет более отчетливо детализировать анатомическую локализацию и границы объемного образования). Если же на этом этапе обследования не удается определить локализацию патологического образования, то прибегают к помощи более информативных диагностических методов. Так, для дифференциации сосудистых и внесосудистых образований, определения тактики взятия биопсии, если это необходимо, показаны компьютерная томография органов грудной клетки с введением рентгеноконтрастного вещества в периферическую вену и/или ангиопульмонография, и/или аортография. Компьютерная томография подтверждает кистозный характер объемного образования, что весьма важно, поскольку свидетельствует о его доброкачественном происхождении. Медиастиноскопия и биопсия наиболее оправданы в диагностике метастатического рака, лимфомы и саркоидоза. Лимфатические узлы, располагающиеся позади трахеи и ниже дуги аорты слева, зачастую оказываются недоступными для биопсии. Если при подозрении на метастатическую карциному или лимфопролиферативное заболевание не удается выявить пальпируемые периферические лимфатические узлы, целесообразно провести прескаленную биопсию. В подавляющем большинстве случаев бронхоскопия характеризуется минимальной диагностической ценностью. Исключение составляют те клинические ситуации, когда наличествуют симптомы эндобронхиального поражения (например, кровохарканье) либо при рентгенографии органов грудной клетки выявляются ателектаз, уплотнение или очаговое образование в легочной ткани. Иногда, в частности, при диагностике загрудинного зоба полезным может оказаться радиоизотопное сканирование с 131I.
Нейрогенные опухоли относятся к числу наиболее распространенных первичных медиастинальных новообразований и практически всегда локализуются в области заднего средостения вблизи паравертебральной выемки. Большинство из них доброкачественные — фибромы, шванномы, ганглионевромы.
Клинически они могут проявляться неопределенного характера болевыми ощущениями в грудной клетке и кашлем; мучительные торакалгии бывают редко.
Паравертебральный абсцесс также локализуется в области заднего средостения; ключом к правильному диагнозу служит клиническая картина инфекционного заболевания. Нейрофибромы могут возникать сами по себе либо являться проявлением болезни Реклингхаузена (гл. 351); иногда при этом наблюдается легочная гипертрофическая остеоартропатия.
Ганглионевромы происходят из элементов симпатических нервных ганглиев и так же, как и нейробластомы, могут секретировать гормонально-активные вещества. Заболевание сопровождается артериальной гипертензией, поносом, приливами; при этом в моче обнаруживают ванилилминдальную кислоту. Медиастинальная нейробластома обычно диагностируется в детском возрасте, характеризуется высокой чувствительностью к лучевой терапии и в целом имеет более благоприятный прогноз, нежели нейробластома брюшной полости или ретроперитонеального пространства. Феохромоцитома — редко встречающаяся форма из группы первичных медиастинальных опухолей — характеризуется секрецией катехоламинов, что обусловливает ее сходство с абдоминальной феохромоцитомой (гл. 326).
При всех формах нейрогенных опухолей средостения показано хирургическое лечение. Больным с медиастинальной нейробластомой, помимо этого, в послеоперационном периоде необходима лучевая терапия.
К числу довольно распространенных объемных образований переднего средостения относятся тератодермоидные кисты. Образуются они чаще у лиц юношеского и молодого возраста; 10—20% больных в последующем подвергаются малигнизации. При рентгенографии органов грудной клетки обычно видны линейные кальцификаты по внутреннему контуру кист. Лечение хирургическое.
Тимомы составляют около 10% от числа всех первичных медиастинальных опухолей и локализуются в верхнем и переднем средостении. В 25% случаев тимомы имеют злокачественный характер, однако метастазирование им несвойственно. Миастения (гл. 358) наблюдается у каждого второго больного; существенно, однако, что у большинства больных с миастенией отсутствуют признаки опухолевого поражения вилочковой железы. Иногда тимома ассоциируется с агаммаглобулинемией, истинной апластической анемией или синдромом Кушинга. Поскольку опухоли вилочковой железы могут вызывать сдавление трахеи, то отдельные больные испытывают одышку, усиливающуюся в положении лежа. Помимо этого, могут наблюдаться и другие симптомы, обусловленные сдавлением или прорастанием анатомических образований, прилежащих к вилочковой железе. Лечение во всех случаях хирургическое; злокачественные тимомы обычно высокочувствительны к лучевой терапии.
Липомы чаще локализуются в верхнем или переднем средостении. Самым информативным методом их диагностики является компьютерная томография органов грудной клетки.
Доброкачественные кисты чаще локализуются в переднем или среднем средостении. Большинство из них протекают клинически бессимптомно и обнаруживаются при рентгенографии органов грудной клетки, проводимой по поводу других заболеваний. Бронхогенные кисты чаще локализуются в паратрахеальной области или вблизи от киля трахеи. Внутренняя поверхность кист выстлана реснитчатым эпителием, а их стенки содержат гладкомышечные волокна и хрящевую ткань. На рентгенограммах кисты визуализируются в виде округлых образований однородной плотности. Сообщения между кистами и трахеобронхиальным деревом чаще всего нет; в ряде случаев наблюдается вторичное инфицирование кистозных образований.
Энтеральные кисты, располагающиеся вблизи пищевода, исходят из эпителия слизистой оболочки желудка или тонкой кишки. Подобно бронхогенным кистам, они также могут подвергаться инфицированию с развитием абсцессов. Если же кисты содержат клетки, секретирующие соляную кислоту, то могут наблюдаться язвообразование, перфорация или кровотечение.
Перикардиальные кисты, относящиеся к аномалиям развития, прилежат к перикарду, но, как правило, не имеют сообщения с перикардиальной полостью.
Диафрагмальные грыжи, содержащие или не содержащие кишечный газ, могут имитировать медиастинальные объемные образования. Как правило, грыжевые выпячивания проникают в грудную клетку через пищеводное отверстие диафрагмы. Значительно реже входными отверстиями грыжевого выпячивания тонкой кишки, локализующегося в левой половине грудной клетки, служат дефекты в заднебоковой части диафрагмы (так называемые отверстия Бохдалека). Чаще всего за объемное образование средостения принимаются ретростернально расположенные грыжи, проникающие в грудную клетку через отверстие Морганьи.
Синдром верхней полой вены (СВПВ). Обструкция верхней полой вены, обусловленная сдавлением или прорастанием сосудистой стенки опухолевыми образованиями, исходящими из верхнего средостения, характеризуется достаточно определенной клинической картиной. Это дилатация коллатеральных вен верхней части грудной клетки и шеи, плетора, отек мягких тканей лица и шеи, отечность конъюнктивы, упорные головные боли. Нередки также зрительные расстройства и нарушения сознания. В тех случаях, когда одновременно имеет место сдавление пищевода и трахеи, развиваются дисфагия, одышка, стридорозное дыхание.
Обструкция верхней полой вены чаще всего выступает как осложнение злокачественного новообразования, при этом у 75% больных диагностируют бронхогенную карциному, а во всех остальных случаях — лимфопролиферативные заболевания. Опухоль правосторонней локализации ввиду известных анатомических особенностей чаще сопровождается синдромом верхней полой вены. Крайне редко данный синдром наблюдают при фиброзирующем медиастините—идиопатическом, или вторичном (в частности, при гистоплазмозе) и после проглатывания метилсергида (Methylsergide). Иногда причиной СВПВ служат загрудинный зоб и аневризма аорты. Использовать с целью гистологической верификации диагноза такие инвазивные методы обследования, как бронхоскопия, эзофагоскопия и медиастиноскопия, в данной клинической ситуации не показано ввиду высокого риска развития геморрагических осложнений. Если при обследовании с использованием неинвазивных диагностических методик не удается подтвердить доброкачественную природу синдрома верхней полой вены или же гистологическое изучение биоптатов периферических лимфатических узлов и кожных образований оказывается неинформативным, то перед проведением инвазивного обследования больному показаны химио- или лучевая терапия. Иногда с целью уменьшить локальный отек в месте обструкции на начальном этапе обследования назначают кортикостероиды.
Пневмомедиастинум (медиастинальная эмфизема). Воздух может проникнуть в средостение спонтанно либо вследствие травмы грудной клетки, перфорации трахеи, бронхов или пищевода. При этом воздух может распространяться далее на область лица, шеи, глотки, в ретроперитонеальное пространство. В тех случаях, когда не удается установить конкретную причину пневмомедиастинума, его называют спонтанным. В отличие от спонтанного пневмоторакса, о чем речь шла выше, спонтанный пневмомедиастинум, как правило, не рецидивирует. Через поврежденные альвеолы воздух попадает в интерстициальное пространство и далее, проникая через сосудистую стенку, достигает корней легких, средостения, шеи, ретроперитонеального пространства. Иногда воздух из средостения попадает в плевральную полость, что приводит к ограниченному пневмотораксу, чаще левостороннему. К развитию пневмомедиастинума предрасполагают факторы, влекущие за собой повышение внутригрудного давления, — кашель, рвота, натуживание, быстрая декомпрессия у подводников при экстренном всплытии. Иногда спонтанный пневмомедиастинум возможен при астматическом приступе. У некоторых больных может вообще не быть каких-либо жалоб, однако обычно пациентов беспокоят боли загрудинной локализации и одышка; реже наблюдается болезненность в горле (последнее связывается с распространением воздуха в ретрофарингеальное пространство). При физикальном обследовании можно обнаружить подкожную крепитацию в верхней части туловище, выслушать своеобразные, хрустящие шумы в прекардиальной области, синхронизированные с сердечными сокращениями (симптом Хаммена). При неосложненном пневмомедиастинуме наблюдаются лихорадка и умеренный лейкоцитоз. Изредка удается выявить клинические признаки тампонады сердца (гл. 194). При подозрении на пневмомедиастинум обязательно следует выполнить рентгенографию органов грудной клетки в прямой и боковой проекциях. При этом воздух визуализируется в виде дополнительной линии, повторяющей контуры ствола легочной артерии, корня аорты и распространяющейся на область шеи.
Пневмомедиастинум вследствие разрыва пищевода может наблюдаться при рвоте (синдром Бурхаве), как осложнение эндоскопии. Перфорация пищевода относится к числу экстренных хирургических ситуаций и может быть заподозрена при проявлении интенсивных болей в грудной клетке, резко усиливающихся при глотании, повышении температуры тела, что сочетается с расширением тени средостения и наличием левостороннего плеврального выпота (по данным рентгенографии органов грудной клетки). Часто как осложнение перфорации пищевода развивается острый, или молниеносный, медиастинит, что требует неотложного проведения дренажа, закрытия перфорационного дефекта и назначения антибиотиков широкого спектра действия.
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 510; Нарушение авторских прав?; Мы поможем в написании вашей работы!