
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Нарушение транспорта анионок хлоридорея 2 страница
|
|
|
|
Гиперпродукция мочевой кислоты. Гиперпродукция мочевой кислоты, по определению, означает экскрецию ее в количестве более 600 мг/сут после соблюдения в течение 5 дней диеты с ограничением пуринов. На долю таких случаев приходится, по-видимому, менее 10 % всех случаев болезни. У больного ускорен синтез пуринов de novo или повышен кругооборот этих соединений. Для того чтобы представить себе основные механизмы соответствующих нарушений, следует проанализировать схему пуринового обмена (рис. 309-4).
Пуриновые нуклеотиды — адениловая, инозиновая и гуаниновая кислоты (соответственно АМФ, ИМФ и ГМФ) — представляют собой конечные продукты биосинтеза пуринов. Они могут синтезироваться одним из двух путей: либо непосредственно из пуриновых оснований, т. е. ГМФ из гуанина, ИМФ из гипоксантина и АМФ из аденина, либо de novo, начиная с непуриновых предшественников и проходя ряд стадий до образования ИМФ, который служит общим промежуточным пуриновым нуклеотидом. Инозиновая кислота может превращаться либо в АМФ, либо в ГМФ. После образования пуриновых нуклеотидов они используются для синтеза нуклеиновых кислот, аденозинтрифосфата (АТФ), циклического АМФ, циклического ГМФ и некоторых кофакторов.
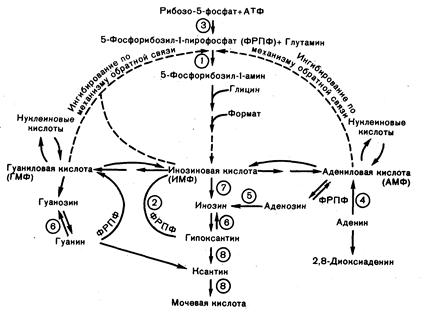
Рис. 309-4. Схема метаболизма пуринов.
1 — амидофосфорибозилтрансфераза, 2 — гипоксантингуанинфосфорибозилтрансфераза, 3 — ФРПФ-синтетаза, 4 — аденинфосфорибозилтрансфераза, 5 — деаминаза аденозина, 6 — пуриннуклеозидфосфорилаза, 7 — 5'-нуклеотидаза, 8 — ксантиноксидаза.
Различные пуриновые соединения распадаются до монофосфатов пуриновых нуклеотидов. Гуаниновая кислота превращается через гуанозин, гуанин иксантин в мочевую кислоту, ИМФ распадается через инозин, гипоксантин и ксантин до той же мочевой кислоты, а АМФ может дезаминироваться в ИМФ и далее катаболизироваться через инозин в мочевую кислоту или превращаться в инозин альтернативным путем с промежуточным образованием аденозина.
Несмотря на то что регуляция пуринового обмена достаточно сложна, основной детерминантой скорости синтеза мочевой кислоты у человека служит, по-видимому, внутриклеточная концентрация 5-фосфорибозил-1-пирофосфата (ФРПФ). Как правило, при повышении уровня ФРПФ в клетке синтез мочевой кислоты усиливается, при снижении его уровня — уменьшается. Несмотря на некоторые исключения, в большинстве случаев дело обстоит именно так.
Избыточная продукция мочевой кислоты у небольшого числа взрослых больных служит первичным или вторичным проявлением врожденного нарушения метаболизма. Гиперурикемия и подагра могут быть первичным проявлением частичной недостаточности гипоксантингуанинфосфорибозилтрансферазы (реакция 2 на рис. 309-4) или повышенной активности ФРПФ-синтетазы (реакция 3 на рис. 309-4). При синдроме Леша—Найхана практически полная недостаточность гипоксантингуанинфосфорибозилтрансферазы обусловливает вторичную гиперурикемию. Эти серьезные врожденные аномалии подробнее обсуждаются далее.
Для упомянутых врожденных нарушений метаболизма (недостаточность гипоксантингуанинфосфорибозилтрансферазы и избыточная активность ФРПФ-синтетазы) определяют менее 15 % всех случаев первичной гиперурикемии, обусловленной повышением продукции мочевой кислоты. Причина повышения ее продукции у большинства больных остается невыясненной.
Вторичная гиперурикемия, связанная с повышенной продукцией мочевой кислоты, может быть связана со многими причинами. У некоторых больных повышенная экскреция мочевой кислоты обусловлена, как и при первичной подагре, ускорением биосинтеза пуринов de novo. У больных с недостаточностью глюкозо-6-фосфатазы (болезнь накопления гликогена I типа) постоянно повышена продукция мочевой кислоты, равно как и ускорен биосинтез пуринов de novo (см. гл. 313). Гиперпродукция мочевой кислоты при этой ферментной аномалии обусловлена рядом механизмов. Ускорение синтеза пуринов de novo отчасти может быть результатом ускоренного синтеза ФРПФ. Кроме того,, повышению экскреции мочевой кислоты способствует ускоренный распад пуриновых нуклеотидов. Оба этих механизма срабатывают из-за дефицита глюкозы в качестве источника энергии, и продукцию мочевой кислоты можно уменьшить постоянной коррекцией гипогликемии, типичной для этого заболевания.
У большинства больных со вторичной гиперурикемией на почве избыточной продукции мочевой кислоты основное нарушение заключается, очевидно, в ускорении кругооборота нуклеиновых кислот. Повышенная активность костного мозга или укорочение жизненного цикла клеток других тканей, сопровождающиеся ускорением кругооборота нуклеиновых кислот, характерны для многих заболеваний, включая миелопролиферативные и лимфопролиферативные, множественную миелому, вторичную полицитемию, пернициозную анемию, некоторые гемоглобинопатии, талассемию, другие гемолитические анемии, инфекционный мононуклеоз и ряд карцином. Ускоренный кругооборот нуклеиновых кислот в свою очередь приводит к гиперурикемии, гиперурикацидурии и компенсаторному повышению скорости биосинтеза пуринов de novo.
Сниженная экскреция. У большого числа больных подагрой эта скорость экскреции мочевой кислоты достигается лишь при уровне урата в плазме на 10—20 мг/л выше нормы (рис. 309-5). Эта патология наиболее отчетлива у больных с нормальной продукцией мочевой кислоты и отсутствует в большинстве случаев ее гиперпродукции.
Экскреция урата зависит от клубочковой фильтрации, канальцевой реабсорбции и секреции. Мочевая кислота, очевидно, полностью фильтруется в клубочках и реабсорбируется в проксимальных канальцах (т. е. подвергается пресекреторной реабсорбции). В нижележащих сегментах проксимальных канальцев она секретируется, а во втором участке реабсорбции — в дистальном отделе проксимального канальца — она еще раз подвергается частичной реабсорбции (постсекреторная реабсорбция). Несмотря на то что какая-то ее доля может реабсорбироваться и в восходящем колене петли Генле, и в собирательном протоке, эти два участка с количественной точки зрения считаются менее важными. Попытки точнее выяснить локализацию и природу этих последних участков и количественно оценить их роль в транспорте мочевой кислоты у здорового или больного, как правило, оказывались безуспешными.
Теоретически нарушенная почечная экскреция мочевой кислоты у большинства больных подагрой могла бы обусловливаться: 1) уменьшением скорости фильтрации; 2) усилением реабсорбции или 3) снижением скорости секреции. Бесспорные данные о роли любого из этих механизмов в качестве основного дефекта отсутствуют; вполне вероятно, что у больных подагрой имеют место все три фактора.
Результатом снижения почечной экскреции мочевой кислоты можно считать и многие случаи вторичной гиперурикемии и подагры. Уменьшение скорости клубочковой фильтрации приводит к снижению фильтрационной нагрузки мочевой кислоты и, тем самым к гиперурикемии; у больных с патологией почек именно поэтому и развивается гиперурикемия. При некоторых болезнях почек (поликистоз и свинцовая нефропатия) постулируется роль и других факторов, таких как сниженная секреция мочевой кислоты. Подагра редко осложняет вторичную гиперурикемию вследствие заболевания почек.
Одной из наиболее важных причин вторичной гиперурикемии служит лечение диуретиками. Вызываемое ими уменьшение объема циркулирующей плазмы приводит к усилению канальцевой реабсорбции мочевой кислоты, равно как и к снижению ее фильтрации. При гиперурикемии, связанной с приемом диуретиков, может иметь значение и уменьшение секреции мочевой кислоты. Ряд других лекарственных средств также вызывает гиперурикемию посредством неустановленных почечных механизмов; к этим средствам относятся ацетилсалициловая кислота (аспирин) в низких дозах, пиразинамид, никотиновая кислота, этамбутол и этанол.

Рис. 309-5. Скорость экскреции мочевой кислоты при разных уровнях урата в плазме у лиц, не страдающих подагрой (черные символы), и у больных подагрой (светлые символы).
Крупными символами обозначены средние значения, малыми — индивидуальные данные для нескольких средних значений (степень разброса внутри групп). Исследования проводились в исходных условиях, после приема РНК и после введения урата лития (по: Wyngaarden. Воспроизведено с разрешения Academic Press).
Полагают, что нарушение почечной экскреции мочевой кислоты служит важным механизмом гиперурикемии, сопровождающей ряд патологических состояний. При гиперурикемии, связанной с надпочечниковой недостаточностью и нефрогенным несахарным диабетом, может играть роль уменьшение объема циркулирующей плазмы. При ряде ситуаций гиперурикемию считают результатом конкурентного ингибирования секреции мочевой кислоты избытком органических кислот, которые секретируются, по-видимому, с помощью тех же механизмов почечных канальцев, что и мочевая кислота. Примерами служат голодание (кетоз и свободные жирные кислоты), алкогольный кетоз, диабетический кетоацидоз, болезнь кленового сиропа и лактацидоз любого происхождения. При таких состояниях, как гиперпара- и гипопаратиреоз, псевдогипопаратиреоз и гипотиреоз, гиперурикемия также может иметь почечную основу, но механизм возникновения этого симптома неясен.
Патогенез острого подагрического артрита. Причины, вызывающие начальную кристаллизацию однозамещенного урата натрия в суставе после периода бессимптомной гиперурикемии примерно в течение 30 лет, изучены неполностью. Постоянная гиперурикемия в конце концов приводит к формированию микроотложений в плоских клетках синовиальной оболочки и, вероятно, к накоплению однозамещенного урата натрия в хряще на протеогликанах, обладающих высоким сродством к нему. По тем или иным причинам, включающим, по-видимому, травму с разрушением микроотложений и ускорением кругооборота протеогликанов хряща, в синовиальную жидкость эпизодически высвобождаются кристаллы урата. Ускорять его осаждение могут и другие факторы, такие как низкая температура в суставе или неадекватная реабсорбция воды и урата из синовиальной жидкости.
При образовании в полости сустава достаточного количества кристаллов острый приступ провоцируется рядом моментов, в том числе: 1) фагоцитозом кристаллов лейкоцитами с быстрым высвобождением белка хемотаксиса из этих клеток; 2) активацией калликреиновой системы; 3) активацией комплемента с последующим образованием хемотаксических его компонентов: 4) конечным этапом разрыва кристаллами урата лизосом лейкоцитов, что сопровождается нарушением целостности этих клеток и высвобождением лизосомных продуктов в синовиальную жидкость. Если в понимании патогенеза острого подагрического артрита достигнут определенный прогресс, то вопросы, касающиеся факторов, определяющих спонтанное прекращение острого приступа, и эффекта колхицина, еще ждут ответа.
Лечение. Лечение при подагре предусматривает: 1) по возможности быстрое и осторожное купирование острого приступа; 2) профилактику рецидива острого подагрического артрита; 3) профилактику или регресс осложнений болезни, вызванной отложением кристаллов однозамещенного урата натрия в суставах, почках и других тканях; 4) профилактику или регресс сопутствующих симптомов, таких как ожирение, гипертриглицеридемия или гипертензия; 5) профилактику образования мочекислых почечных камней.
Лечение при остром приступе подагры. При остром подагрическом артрите проводят противовоспалительное лечение. Чаще всего используют колхицин. Его назначают для приема внутрь обычно в дозе 0,5 мг каждый час или 1 мг каждые 2 ч, и лечение продолжают до тех пор, пока: 1) не наступит облегчение состояния больного; 2) не появятся побочные реакции со стороны желудочно-кишечного тракта или 3) общая доза препарата не достигнет б мг на фоне отсутствия эффекта. Колхицин наиболее эффективен, если лечение начинают вскоре после появления симптомов. В первые 12ч лечения состояние существенно улучшается более чем у 75 % больных. Однако у 80 % больных препарат вызывает побочные реакции со стороны желудочно-кишечного тракта, которые могут проявляться раньше клинического улучшения состояния или одновременно с ним. При приеме внутрь максимальный уровень колхицина в плазме достигается примерно через 2 ч. Следовательно, можно предположить, что его прием по 1,0 мг каждые 2 ч с меньшей вероятностью обусловит накопление токсичной дозы до проявления терапевтического эффекта. Поскольку, однако, терапевтическое действие связано с уровнем колхицина в лейкоцитах, а не в плазме, эффективность режима лечения требует дальнейшей оценки.
При внутривенном введении колхицина побочные эффекты со стороны желудочно-кишечного тракта не наступают, а состояние больного улучшается быстрее. После однократного введения уровень препарата в лейкоцитах повышается, оставаясь постоянным в течение 24 ч, и поддается определению даже спустя 10 сут. В качестве начальной дозы внутривенно следует вводить 2 мг, а затем, если необходимо, двукратно повторить введение по 1 мг с интервалом в 6 ч. При внутривенном введении колхицина следует соблюдать специальные предосторожности. Он оказывает раздражающее действие и при попадании в окружающие сосуд ткани может вызвать резкую боль и некроз. Важно помнить, что внутривенный путь введения требует аккуратности и что препарат следует разводить в 5—10 объемах обычного солевого раствора, а вливание продолжать не менее 5 мин. Как при пероральном, так и при парентеральном введении колхицин может угнетать функцию костного мозга и вызывать алопецию, недостаточность печеночных клеток, психическую депрессию, судороги, восходящий паралич, угнетение дыхания и смерть. Токсические эффекты более вероятны у больных с патологией печени, костного мозга или почек, а также у получающих поддерживающие дозы колхицина. Во всех случаях дозу препарата необходимо уменьшить. Его не следует назначать больным с нейтропенией.
При остром подагрическом артрите эффективны и другие противовоспалительные средства, в том числе индометацин, фенилбутазон, напроксен и фенопрофен.
Индометацин можно назначать для приема внутрь в дозе 75 мг, после которой через каждые 6 ч больной должен получать по 50 мг; лечение этими дозами продолжается и на следующие сутки после исчезновения симптомов, затем дозу уменьшают до 50 мг каждые 8 ч (трижды) и до 25 мг каждые 8 ч (тоже трижды). К побочным эффектам индометацина относятся желудочно-кишечные расстройства, задержка натрия в организме и симптомы со стороны центральной нервной системы. Несмотря на то что указанные дозы могут вызывать побочные эффекты почти у 60 % больных, индометацин переносится обычно легче, чем колхицин, и служит, вероятно, средством выбора при остром подагрическом артрите. Для повышения эффективности лечения и уменьшения проявлений патологии больного следует предупредить о том, что прием противовоспалительных средств следует начинать при первых же ощущениях боли. Препараты, стимулирующие экскрецию мочевой кислоты, и аллопуринол при остром приступе подагры неэффективны.
При острой подагре, особенно при противопоказаниях или неэффективности колхицина и нестероидных противовоспалительных средств, пользу приносит системное или местное (т. е. внутрисуставное) введение глюкокортикоидов. Для системного введения, будь то пероральное или внутривенное, следует назначать умеренные дозы в течение нескольких дней, так как концентрация глюкокортикоидов быстро уменьшается и их действие прекращается. Внутрисуставное введение длительно действующего стероидного препарата (например, гексацетонид триамсинолона в дозе 15—30 мг) может купировать приступ моноартрита или бурсита в течение 24—36 ч. Это лечение особенно целесообразно при невозможности использовать стандартную лекарственную схему.
Профилактика. После купирования острого приступа применяют ряд мер, уменьшающих вероятность рецидива. К ним относятся: 1) ежедневный профилактический прием колхицина или индометацина; 2) контролируемое уменьшение массы тела у больных с ожирением; 3) устранение известных провоцирующих факторов, например больших количеств алкоголя или продуктов, богатых пуринами; 4) применение антигиперурикемических препаратов.
Ежедневный прием малых доз колхицина эффективно предупреждает развитие последующих острых приступов. Колхицин в суточной дозе 1—2мг эффективен почти у 1/4 больных подагрой и неэффективен примерно у 5 % больных. Кроме того, эта программа лечения безопасна и практически не сопряжена с побочными эффектами. Однако если не поддерживать концентрацию урата в сыворотке в пределах нормы, то больной будет избавлен только от острого артрита, а не от других проявлений подагры. Поддерживающее лечение колхицином особенно показано в течение первых 2 лет после начала приема антигиперурикемических средств.
Профилактика или стимуляция обратного развития подагрических отложений однозамещенного урата натрия в тканях. Антигиперурикемические средства достаточно эффективно снижают концентрацию урата в сыворотке, поэтому их следует применять у больных с: 1) одним приступом острого подагрического артрита или более; 2) одним подагрическим отложением или более; 3) мочекислым нефролитиазом. Цель их применения заключается в поддержании уровня урата в сыворотке ниже 70 мг/л,; т. е. в той минимальной концентрации, при которой урат насыщает внеклеточную жидкость. Этот уровень может быть достигнут с помощью лекарственных средств, увеличивающих почечную экскрецию мочевой кислоты, или путем уменьшения продукции этой кислоты. Антигиперурикемические средства обычно не оказывают противовоспалительного действия. Урикозурические препараты снижают уровень урата в сыворотке за счет повышения его почечной экскреции. Несмотря на то что этим свойством обладает большое число веществ, наиболее эффективными, используемыми в США, оказываются пробенецид и сульфинпиразон. Пробенецид обычно назначают в начальной дозе 250 мг дважды в сутки. За несколько недель ее увеличивают до обеспечивающей существенное снижение концентрации урата в сыворотке. У половины больных этого удается достичь при общей дозе 1 г/сут; максимальная доза не должна превышать 3,0 г/сут. Поскольку период полужизни пробенецида.составляет 6—12 ч, его следует принимать равными дозами 2—4 раза в сутки. К основным побочным эффектам относятся гиперчувствительность, кожная сыпь и симптомы со стороны желудочно-кишечного тракта. Несмотря на редкие случаи токсического действия, эти побочные реакции вынуждают почти 1/3 больных прекратить лечение.
Сульфинпиразон представляет собой метаболит фенилбутазона, лишенный противовоспалительного действия. Лечение им начинают в дозе 50 мг дважды в сутки, постепенно увеличивая дозу до поддерживающего уровня 300—400 мг/сут за 3—4 раза. Максимально эффективная суточная доза составляет 800 мг. Побочные эффекты сходны с таковыми пробенецида, хотя частота токсического действия на костный мозг может быть выше. Примерно 25 % больных прекращают прием препарата по той или иной причине.
Пробенецид и сульфинпиразон эффективны в большинстве случаев при гиперурикемии и подагре. Помимо непереносимости препаратов, неэффективность лечения может быть связана с нарушением схемы их приема, одновременным приемом салицилатов или нарушенной функцией почек. Ацетилсалициловая кислота (аспирин) в любой дозе блокирует урикозурический эффект пробенецида и сульфинпиразона. Они становятся менее эффективными при клиренсе креатинина ниже 80 мл/мин и прекращают действие при клиренсе 30 мл/мин.
При отрицательном балансе урата, обусловленном лечением урикозурическими препаратами, концентрация урата в сыворотке уменьшается, а экскреция мочевой кислоты с мочой превышает исходный уровень. Продолжение лечения вызывает мобилизацию и выделение избытка урата, его количество в сыворотке уменьшается, а экскреция мочевой кислоты с мочой почти достигает исходных величин. Преходящее усиление ее экскреции, продолжающееся обычно в течение всего нескольких дней, может обусловить образование почечных камней у 1/10 части больных. Для того чтобы избежать этого осложнения, прием урикозурических средств следует начинать с малых доз, постепенно увеличивая их. Поддержание усиленного мочеотделения с адекватной гидратацией и подщелачиванием мочи путем перорального приема гидрокарбоната натрия порознь или вместе с ацетазоламидом уменьшает вероятность камнеобразования. Идеальный кандидат на лечение урикозурическими средствами — это больной в возрасте до 60 лет, соблюдающий обычную диету, с нормальной функцией почек и экскрецией мочевой кислоты менее 700 мг/сут, у которого в анамнезе отсутствуют указания на почечные камни.
Гиперурикемию можно корригировать также с помощью аллопуринола, уменьшающего синтез мочевой кислоты. Он ингибирует ксантиноксидазу (см. реакцию 8 на рис. 309-4), которая катализирует окисление гипоксантина в ксантин и ксантина в мочевую кислоту. Несмотря на то что период полужизни аллопуринола в организме составляет всего 2—3 ч, он превращается главным образом в оксипуринол, который представляет собой столь же эффективный ингибитор ксантиноксидазы, но с периодом полужизни 18—30ч. У большинства больных эффективной бывает доза 300 мг/сут. Из-за длительного периода полужизни главного метаболита аллопуринола его можно вводить один раз в день. Поскольку оксипуринол экскретируется в основном с мочой, его период полужизни при почечной недостаточности удлиняется. В связи с этим при выраженном нарушении функции почек доза аллопуринола должна быть уменьшена вдвое.
Серьезные побочные эффекты аллопуринола заключаются в нарушении функции желудочно-кишечного тракта, кожных высыпаниях, лихорадочном состоянии, токсическом эпидермальном некролизе, алопеции, угнетении функции костного мозга, гепатите, желтухе и васкулите. Общая частота побочных эффектов достигает 20 %; они чаще развиваются при почечной недостаточности. Лишь у 5 % больных их выраженность заставляет прекратить лечение аллопуринолом. При его назначении следует учитывать межлекарственные взаимодействия, так как он увеличивает периоды полужизни меркаптопурина и азатиоприна и усиливает токсичность циклофосфамида.
Аллопуринол предпочитают урикозурическим средствам при: 1) повышенной (более 700 мг/сут при соблюдении общей диеты) экскреции мочевой кислоты с мочой; 2) нарушенной функции почек с клиренсом креатинина менее 80 мл/мин; 3) подагрических отложениях в суставах независимо от функции почек; 4) мочекислом нефролитиазе; 6) подагре, не поддающейся воздействию урикозурических средств из-за их неэффективности или непереносимости. В редких случаях неэффективности каждого препарата, применяемого в отдельности, аллопуринол можно использовать одновременно с каким-либо урикозурическим средством. Это не требует изменения дозы препаратов и обычно сопровождается снижением уровня урата в сыворотке.
Сколь бы быстрым и выраженным ни было снижение уровня урата в сыворотке, на фоне лечения может развиться острый подагрический артрит. Другими словами, начало лечения любым антигиперурикемическим препаратом может спровоцировать острый приступ. Кроме того, при крупных подагрических отложениях даже на фоне уменьшения выраженности гиперурикемии в течение года и более могут возникать рецидивы приступов. В связи с этим перед началом приема антигиперурикемических средств целесообразно начать профилактический прием колхицина и продолжать его до тех пор, пока уровень урата в сыворотке будет находиться в пределах нормы не менее года или пока не растворятся все подагрические отложения. Больные должны знать о возможности обострений в ранний период лечения. Большинству больных при больших отложениях в суставах и/или почечной недостаточности следует резко ограничить потребление пуринов с пищей.
Профилактика острой мочекислой нефропатии и лечение больных. При острой мочекислой нефропатии необходимо немедленно начинать интенсивное лечение. Вначале следует увеличить мочеотделение с помощью больших водных нагрузок и диуретиков, например фуросемида. Мочу ощелачивают, чтобы мочевая кислота превращалась в более растворимый однозамещенный урат натрия. Ощелачивания достигают с помощью гидрокарбоната натрия — порознь или в комбинации с ацетазоламидом. Следует вводить и аллопуринол, чтобы уменьшить образование мочевой кислоты. Его начальная доза в этих случаях составляет 8 мг/кг в день однократно. Через 3—4 дня, если почечная недостаточность сохраняется, дозу уменьшают до 100—200 мг/сут. При мочекислых камнях почек лечение то же, что и при мочекислой нефропатии. В большинстве случаев достаточно сочетать аллопуринол только с потреблением больших количеств жидкости.
Ведение больных с гиперурикемией. Обследование больных с гиперурикемией направлено на: 1) выяснение ее причины, которая может указывать и на другое серьезное заболевание; 2) оценку повреждения тканей и органов и его степень; 3) выявление сопутствующих нарушений. На практике все эти задачи решаются одновременно, поскольку решение относительно значения гиперурикемии и лечения зависит от ответа на все эти вопросы.
Наиболее важны при гиперурикемии результаты анализа мочи на мочевую кислоту. При указаниях в анамнезе на мочекаменную болезнь показан обзорный снимок брюшной полости и внутривенная пиелография. При обнаружении камней в почках могут оказаться полезными анализ на мочевую кислоту и другие компоненты. При патологии суставов целесообразно исследовать синовиальную жидкость и произвести рентгенографию суставов. Если в анамнезе есть указания на контакт со свинцом, может потребоваться определение его экскреции с мочой после вливания кальций-ЭДТА, чтобы диагностировать подагру, связанную со свинцовым отравлением. Если предполагается повышенная продукция мочевой кислоты, может быть показано определение активности гипоксантингуанинфосфорибозилтрансферазы и ФРПФ-синтетазы в эритроцитах.
Ведение больных с бессимптомной гиперурикемией. Вопрос о необходимости лечения больных с бессимптомной гиперурикемией не имеет однозначного ответа. Как правило, лечения не требуется, если только: 1) больной не предъявляет жалоб; 2) отсутствует семейный анамнез подагры, нефролитиаза или почечной недостаточности или 3) экскреция мочевой кислоты не слишком велика (более 1100 мг/сут).
Другие нарушения пуринового обмена, сопровождающиеся гиперурикемией и подагрой. Недостаточность гипоксантингуанинфосфорибозилтрансферазы. Гипоксантингуанинфосфорибозилтрансфераза катализирует превращение гипоксантина в инозиновую кислоту и гуанина в гуанозин (см. реакцию 2 на рис. 309-4). Донором фосфорибозила служит ФРПФ. Недостаточность гипоксантингуанилфосфорибозилтрансферазы приводит к уменьшению расходования ФРПФ, который накапливается в больших, чем в норме, концентрациях. Избыток ФРПФ ускоряет биосинтез пуринов de novo и, следовательно, повышает продукцию мочевой кислоты.
Синдром Леша—Найхана — это заболевание, сцепленное с Х-хромосомой. Характерное биохимическое нарушение при нем заключается в резко выраженной недостаточности гипоксантингуанинфосфорибозилтрансферазы (см. реакцию 2 на рис. 309-4). У больных отмечаются гиперурикемия и чрезмерная гиперпродукция мочевой кислоты. Кроме того, у них развиваются своеобразные неврологические нарушения, характеризующиеся самоувечьями, хореоатетозом, спастическим состоянием мышц, а также задержкой роста и психического развития. Частоту этого заболевания оценивают как 1:100000 новорожденных.
Примерно у 0,5—1,0 % взрослых больных подагрой с избыточной продукцией мочевой кислоты выявляют частичную недостаточность гипоксантингуанинфосфорибозилтрансферазы. Обычно у них подагрический артрит проявляется в молодом возрасте (15—30 лет), высока частота мочекислого нефролитиаза (75%), иногда присоединяется некоторая неврологическая симптоматика, в том числе дизартрия, гиперрефлексия, нарушение координации и/или отставание психического развития. Заболевание наследуется как признак, сцепленный с Х-хромосомой, так что передается мужчинам от женщин-носительниц.
Фермент, недостаточность которого обусловливает это заболевание (гипоксантингуанинфосфорибозилтрансфераза), представляет существенный интерес для генетиков. За возможным исключением семейства генов глобина, локус гипоксантингуанинфосфорибозилтрансферазы — наиболее изученный одиночный ген человека.
Гипоксантингуанинфосфорибозилтрансфераза человека очищена до гомогенного состояния, и определена ее аминокислотная последовательность. В норме ее относительная молекулярная масса составляет 2470, а субъединица состоит из 217 аминокислотных остатков. Фермент представляет собой тетрамер, состоящий из четырех одинаковых субъединиц. Различают и четыре вариантные формы гипоксантингуанинфосфорибозилтрансферазы (табл. 309-2). В каждой из них замена одной аминокислоты приводит либо к утрате каталитических свойств белка, либо к уменьшению постоянной концентрации фермента из-за снижения синтеза или ускорения распада мутантного белка.
Последовательность ДНК, комплементарная информационной РНК (мРНК), которая кодирует гилоксантингуанинфосфорибозилтрансферазу, клонирована и расшифрована. В качестве молекулярного зонда эта последовательность использована для идентификации состояния носительства у женщин из группы риска, у которых обычными способами носительство выявить не удавалось. Ген человека был перенесен в организм мыши с помощью трансплантации костного мозга, зараженного векторным ретровирусом. С определенностью была установлена экспрессия гипоксантингуанинфосфорибозилтрансферазы человека у обработанной таким образом мыши.. Недавно была получена также трансгённая линия мышей, у которых человеческий фермент экспрессируется в тех же тканях, что и у человека.
Сопутствующие биохимические аномалии, обусловливающие выраженные неврологические проявления синдрома Леша—Найхана, расшифрованы недостаточно. При посмертном исследовании головного мозга больных получены признаки специфического дефекта центральных дофаминергических путей, особенно в базальных ганглиях и nucleus accumbens. Соответствующие данные in vivo получены с помощью позитронэмиссионной томографии (ПЭТ), проводившейся у больных с недостаточностью гипоксантингуанинфосфорибозилтрансферазы. У большинства больных, обследованных этим методом, было выявлено нарушение обмена 2'-фтор-дезоксиглюкозы в хвостатом ядре. Связь между патологией дофаминергической нервной системы и нарушением пуринового обмена остается неясной.
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 480; Нарушение авторских прав?; Мы поможем в написании вашей работы!