
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Рак молочной железы
|
|
|
|
Мастит
Под маститом понимают воспаление молочной железы. Наиболее часто мастит возникает у первородящих. Причиной является трещина соска, через которую проникает инфекция (стафилококк).
Клиническая картина зависит от стадии заболевания.
В серозной стадии — молочная железа увеличена в размерах, уплотнена, болезненна. Наблюдается подъем температуры до 39°С.
В инфильтративной стадии в молочной железе происходит образование одного или нескольких плотных инфильтратов без четких границ. Кожа над ними краснеет, боль более значительная, температура в пределах 40°С. Лейкоцитоз — 10 000—12 000.
Абсцедирующая стадия характеризуется развитием клинической картины, в области инфильтратов появляется флюктуация.
Во флегмонозной стадии в процесс вовлекается почти вся молочная железа, развивается септическое состояние (высокая температура, озноб, сухость языка, бессонница, головная боль, потеря аппетита, лейкоцитоз до 17000—20 000, СОЭ до 60— 70 мм/г).
Гангренозная стадия наступает вследствие нарушения кровообращения за счет тромбоза кровеносных сосудов. Молочная железа становится мягкой, дряблой. Состояние септическое.
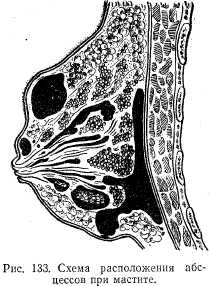
Хроническая инфильтративная стадия чаще всего наблюдается при неправильном лечении. Температура субфебрильная, общее состояние удовлетворительное, в молочной железе пальпируется плотный, хрящевой консистенции инфильтрат (рис. 133).
Профилактика. Необходимо предупреждать застой молока и трещины сосков. С этой целью, если ребенок не может полностью отсосать молоко, его необходимо сцеживать. Показаны массаж и ультрафиолетовое облучение молочной железы. Обязательно ношение бюстгалтера. Сосок после кормления следует протирать теплой водой или раствором борной кислоты, при сухости кожи смазывать индифферентной мазью.
Лечение. При образовании застойных явлений в молочной железе необходимо ликвидировать их. С этой целью молоко сцеживают, на молочную железу накладывают мягкую поддерживающую повязку. Назначают антибиотики и сульфаниламиды. Местно применяют новокаиновую блокаду Дретромаммарное пространство). При инфильтративной форме тактика лечения такая же. При абсцедирующей, флегмонозной и гангренозной формах делают радиальные разрезы, удаляют гнойное содержимое и некротические ткани. Дальнейшее лечение проводят по принципу лечения гнойных ран. Молоко сцеживают или его отсасывает ребенок. При плохих сосках пользуются молокоотсосом.
При хронической инфильтративной форме плотный инфильтрат иссекают в пределах здоровых тканей с последующим гистологическим исследованием для исключения злокачественной опухоли.
Наиболее часто рак молочной железы встречается у женщин в возрасте 40—50 лет. В молодом возрасте заболевание протекает более злокачественно. Рак молочной железы чаще развивается на фоне хронического мастита и доброкачественных опухолей (фиброаденома, цистаденома и др.). Обычно наблюдается поражение одной, реже — двух желез.
Клиническая картина. Заболевание начинается с образования в молочной железе небольшого безболезненного уплотнения. При дальнейшем развитии процесс захватывает кожу и последняя приобретает вид лимонной корочки. При вовлечении в процесс соска последний втягивается внутрь. Иногда из него выделяется кровянистая жидкость. При дальнейшем течении опухоль распадается и образуется язва с плотными краями. Наблюдается поражение регионарных лимфатических узлов в следующей последовательности: подмышечная впадина на стороне заболевания, над- и подключичные и иногда загрудинные узлы. Лимфатические узлы увеличиваются, становятся плотными, безболезненными, вначале они подвижны.
Для уточнения диагноза производят боковую рентгенографию молочной железы (округлая тень с неровными контурами) и рентгенографию с введением в сосок контрастного вещества или воздуха (контрастное вещество, обходя опухоль, делает ее контуры более четкими).
Лечение, как правило, комбинированное. Первоначально удаляют молочную железу (мастэктомия) единым блоком с подлежащей большой и малой грудными мышцами и жировой клетчаткой этой зоны и подмышечной впадины. В дальнейшем проводят рентгенотерапию и гормонотерапию мужскими половыми гормонами. При гормонально-активных опухолях рекомендуется убрать яичники. При больших опухолях перед операцией показана рентгено- или радиотерапия с целью уменьшения опухолевидного образования. Комбинированные методы лечения дают хорошие результаты. Без операции больные живут всего 2—3 года.
Особенности ухода за больными с повреждениями и заболеваниями грудной клетки и органов грудной полости
Операции на сердце и легких производят после комплексного клинического обследования с использованием ряда специальных инструментальных методов исследования. В экстренных случаях при ранении сердца и легких оперативное вмешательство осуществляют без специального обследования по жизненным показаниям.
В послеоперационном периоде больных необходимо помещать в специальные палаты, оснащенные для оказания экстренной помощи кислородной установкой, аппаратом для искусственного дыхания, дефибриллятором, набором инструментов для плевральной пункции, венесекции, системами для внутривенного и внутриартериального переливания крови, набором медикаментов (камфара, кордиамин, кофеин, строфантин, прозерин, гидрокортизон, преднизолон, мезатон и т.д.).
До выхода из наркоза и возвращения сознания больной должен находиться на кровати без подушки. Медицинская сестра регистрирует артериальное давление, пульс, дыхание и температуру каждые 30 мин — 1ч.
После пробуждения от наркоза больному придают возвышенное положение, наиболее удобное для дыхания и отхаркивания мокроты, дают дышать увлажненным кислородом, периодически отсасывают мокроты с помощью катетера и аспиратора.
После операций на грудной полости в плевральную полость часто вводят дренажную трубку для эвакуации жидкости и воздуха. При нарушении герметичности дренажа могут наступить пневмоторакс и колабирование легкого (тахикардия, учащенное дыхание, цианоз). В этих случаях производят замену дренажа, отсасывают содержимое из плевральной полости и расправляют легкое. При выделении из дренажа большого количества свежей крови (более 50 мл в час) медицинская сестра должна немедленно уведомить врача. В крови из плевральной полости периодически определяют содержание гемоглобина. Количество гемоглобина должно постепенно уменьшаться. В случае, если оно не снижается, следует думать о вторичном кровотечении в плевральную полость. Если консервативная терапия не помогает, производят повторное оперативное вмешательство для остановки кровотечения.
В настоящее время с целью профилактики послеоперационных (застойных) пневмоний, а также тромбоза и эмболии применяют активное ведение послеоперационных больных. Больных заставляют откашливать мокроту, при плохом откашливании помогая им осуществить этот процесс. Больного сажают в постели уже на следующий день после операции. Дренажную трубку удаляют на 2—3-й сутки после операции. После удаления дренажа больному разрешается ходить. На 2-й день после операции больной начинает заниматься дыхательной гимнастикой, а на 3-й выполнять общеукрепляющие физические упражнения. Показан общий массаж тела. С целью улучшения расправления легкого больного заставляют надувать резиновую камеру.
Пункция плевральной полости (производит врач). Прокол делают в шестом—восьмом межреберье по заднеподмышечной линии или девятом—десятом межреберье по лопаточной линии (при свободной плевральной полости). Пункцию можно произвести и в другом участке, где клинически и рентгенологически обнаружена жидкость. Кожу обрабатывают раствором йода. В зоне пункции тонкой иглой анестезируют кожу и подлежащие ткани. Пункцию производят толстой иглой, на которую надевают переходной краник или же дренажную трубку с зажимом. Содержимое плевральной полости откачивают шприцем. Перед отключением его закрывают краник или же накладывают зажим на дренажную трубку (профилактика попадания воздуха в плевральную полость).
Глава XVII
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 485; Нарушение авторских прав?; Мы поможем в написании вашей работы!