
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Узелковый периартериит. Узелковый периартериит (УП) — системный васкулит с преимущественным вовлечением в процесс артерий среднего и мелкого калибра
|
|
|
|
Узелковый периартериит (УП) — системный васкулит с преимущественным вовлечением в процесс артерий среднего и мелкого калибра. Сущность заболевания состоит в развитии деструктивно-пролифера-тивного панартериита на иммунной основе. Как исход и осложнения вас-кулита развиваются облитерации и тромбоз сосудов, аневризмы, разрывы сосудов. Это приводит к поражению внутренних органов, кровоснабжение которых осуществляется пораженными сосудами. В органах развиваются инфаркты, очаги некроза, атрофии и склероза с последующей функциональной недостаточностью.
Этиология. Точные причины развития УП неизвестны, однако имеющиеся наблюдения позволяют считать, что УП может развиться после приема некоторых лекарственных веществ (сульфаниламиды, антибиотики, препараты йода, в том числе рентгеноконтрастные фурагиновые производные, анальгетики, туберкулостатики). Исключительно большое значение придается перенесенной вирусной инфекции: в крови больных УП обнаруживаются в большом количестве поверхностный антиген гепатита В (HBsAg), а также циркулирующие иммунные комплексы, имеющие в своем составе этот антиген. Известна роль и других вирусов в этиологии УП: цитомегаловирус, herpes simplex. Генетическая предрасположенность также играет определенную роль в развитии УП.
Патогенез. Под воздействием различных внешних факторов на фоне генетически детерминированной измененной иммунной реактивности развивается нарушение иммунного ответа, что проявляется в образовании большого количества мелких растворимых иммунных комплексов, циркулирующих в сосудистом русле. В состав иммунного комплекса входят антиген (в частности, HBs-антиген), антитело к нему и комплемент. Иммунные комплексы активно откладываются под эндотелием сосудов. Это ведет к повышению сосудистой проницаемости, развивающейся под влиянием вазоактивных аминов, которые высвобождаются из базофилов и тучных клеток или тромбоцитов при их дегрануляции в результате активации комплемента. Отложение иммунных комплексов в стенке сосуда приводит к воспалительному процессу и развитию выраженных морфологических
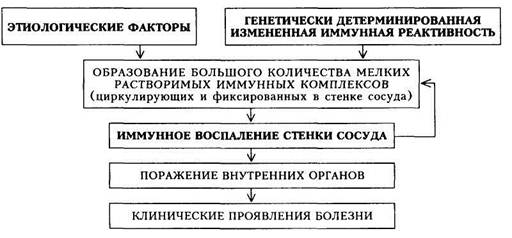
|
| Схема 27. Патогенез узелкового периартериита |
изменений стенки. Важная роль придается реологическим и микроцирку-ляторным нарушениям, а также нарушениям процесса гемостаза (с появлением тенденции к гиперкоагуляции). Воспалительный процесс стенки сосуда в сочетании с нарушением микроциркуляции и микротромбозами обусловливает широкий спектр патологических изменений сосудов. В дальнейшем в патологический процесс вовлекаются внутренние органы (особенно часто почки), что делает клиническую картину весьма разнообразной. Патогенез УП представлен на схеме 27.
Клиническая картина. УП заболевают преимущественно мужчины (в 2 —4 раза чаще, чем женщины) в возрасте 30 — 50 лет, болезнь может также наблюдаться у пожилых и детей. В связи со множественностью поражения различных сосудистых областей клиническая картина УП отличается выраженной полиморфностью (поражаются самые разные органы). Особенностью заболевания является несоответствие морфологических изменений органов их клиническим проявлениям: при значительных морфологических изменениях симптоматика со стороны пораженного органа или системы может полностью отсутствовать. Схематически клинические проявления УП можно представить в виде следующих синдромов:
• сердечно-сосудистый: стенокардия покоя и напряжения, инфаркт
миокарда, кардиосклероз; АГ, легочная АГ с развитием легочного
сердца; синдром Рейно, мигрирующие флебиты; сердечная недоста
точность;
• почечный: субклинические и латентные формы гломерулонефрита,
изолированный мочевой синдром, АГ в сочетании с мочевым син
дромом, нефротический синдром, редкие формы поражения почек,
например тромбоз почечных вен. Длительное существование почеч
ного поражения может привести к развитию хронической почечной
недостаточности;
• нейропатический: несимметричные множественные мононевриты, ре
же менингоэнцефалиты, мозговые инсульты (возможно появление
эпилептических припадков, психических нарушений), полиневриты;
• легочный: гиперэозинофильная бронхиальная астма, пневмонит;
• абдоминальный: абдомиалгия в сочетании с диспепсическими рас
стройствами, наличием крови в кале, симптомами перитонита, что
обусловлено появлением некрозов и язв тонкой, а иногда и толстой
кишки; возможно увеличение печени, иногда в сочетании с увеличе
нием селезенки; поражение поджелудочной железы, имитирующее
хронический панкреатит и реже — опухоль.
Сочетание тех или иных синдромов позволяет выделить клинические варианты УП:
1) почечно-висцеральный и почечно-невритический, протекающие по
типу классического УП с лихорадкой, истощением, АГ в сочетании с пора
жением внутренних органов (сердце, легкие, кишечник) или полиневритом;
2) астматический — заболевание начинается с бронхиальной астмы,
предшествующей появлению симптомов поражения других органов за 1 —
5 лет. В последующем развиваются симптоматика поражения почек с вы
сокой АГ, полиневриты;
3) тромбангиитический протекает с поражением периферических со
судов по типу эндартериита или тромбангиита и возможным развитием
гангрены. В дальнейшем присоединяется поражение внутренних органов.
Заболевание начинается с общих симптомов;
4) периферический не сопровождается поражением внутренних орга
нов; в клинической картине доминируют поражение кожи, миалгии, поли
неврит. Заболевание начинается с общих симптомов (высокая лихорадка,
интоксикация, похудание);
5) изолированный, или моноорганный, поражение одного органа
(почки, кишечник). Этот вариант встречается чрезвычайно редко.
На I этапе диагностического поиска можно получить сведения, указывающие на особенности начала болезни, остроту процесса, преимущественное поражение тех или иных органов.
В анамнезе больных УП можно отметить острый гепатит с желтухой, контакт с больным вирусным гепатитом, переливание крови, а также появление первых симптомов болезни после приема указанных выше лекарственных веществ. Болезни предшествуют также острые респираторные заболевания, охлаждение, инсоляция, вакцинация, психоэмоциональный стресс.
Болезнь обычно развивается постепенно, острое начало отмечается чаще у больных лекарственным УП. Первыми симптомами классического УП являются лихорадка, боли в мышцах, кожные высыпания, похудание. Выраженность всех этих признаков может быть весьма различной. Лихорадка среди этих симптомов стоит на первом месте; она отличается неправильным типом, не поддается действию антибиотиков, но быстро снижается при назначении глюкокортикоидов. В дальнейшем при развитии органной симптоматики температура тела нормализуется, так что значительным упорством лихорадка отличается лишь в самом начале болезни. Похудание при УП достигает достаточно выраженной степени, что создает предпосылки для диагностических ошибок (у таких больных прежде всего предполагают онкологическое заболевание).
Миалгии, а также артралгии доминируют в начале заболевания. Обычно отмечают боли в икроножных мышцах и коленных суставах.
У части больных болезнь может начаться с какого-либо органного поражения, чаще всего легочного. Это проявляется в упорной бронхиальной астме, протекающей с высокой эозинофилией. Появление бронхиальной астмы подобного течения всегда подозрительно на развитие У П. В самом начале болезни и позже могут наблюдаться также абдоминальные кризы — приступы сильных болей в животе без четкой их локализации, иногда сопровождающиеся расстройством стула. При дальнейшей эволюции болезни появляются симптомы поражения других органов.
Для поражения почек с гипертоническим синдромом характерны церебральные жалобы, связанные с повышением АД. При поражении сердца, хотя морфологической его основой и является коронарит, болевой синдром наблюдается нечасто. Более типично развитие сердечной недостаточности и нарушений ритма с соответствующими жалобами. Поражение периферических сосудов проявляется болями в конечностях. Выраженные боли в конечностях обусловлены также нейропатическим синдромом.
В целом на I этапе выявляются различные симптомы, напоминающие субъективную симптоматику самых разных заболеваний, что значительно затрудняет диагностику.
На II этапе диагностического поиска в начале развития болезни не удается выявить каких-либо существенных изменений со стороны внутренних органов. Однако если УП дебютирует бронхиальной астмой, то можно обнаружить все признаки бронхообструктивного синдрома и эмфизему легких. В развитой стадии болезни может определяться высокая устойчивая АГ. Для УП характерно поражение сердца по типу кардиосклероза с нарушением ритма сердца и сердечной недостаточностью. Абдоминальный синдром в ряде случаев проявляется тромбозами сосудов брыжейки с развитием инфарктов органов брюшной полости (поджелудочная железа, селезенка), что выражается появлением симптомов раздражения брюшины и резкой болезненностью при пальпации живота. Естественно, что эти симптомы преходящи. Другое проявление абдоминального синдрома — развитие перитонита в результате перфорации язв или гангрены кишечника; на абдоминальный синдром могут указывать желудочно-кишечные кровотечения.
Для нейропатического синдрома характерны моно- и полиневриты (обязательно асимметричные). Чаще поражаются нижние конечности с развитием пареза стопы.
У 15 — 30 % больных наблюдаются изменения кожи в виде появления узелков по ходу сосудистых стволов; иногда — гангрена кончиков пальцев.
На III этапе диагностического поиска можно получить информацию, свидетельствующую об активности процесса и поражения внутренних органов. На активность процесса указывают острофазовые показатели (нейтрофильный лейкоцитоз, увеличение СОЭ, диспротеинемия в сочетании с гипергаммаглобулинемией, появление СРВ). Нередко развивается ги-похромная анемия, а при доминирующем легочном синдроме может определяться гиперэозинофилия.
При поражении почек закономерно выявляются протеинурия, микрогематурия. В случае прогрессирования поражения почек отмечают увеличение содержания мочевины и креатинина; почечная фильтрация снижается.
При поражении сердца на ЭКГ могут выявляться инфарктоподобные изменения, при рентгенологическом исследовании — увеличение размеров сердца (преимущественно за счет левого желудочка).
Биопсию скелетной мышцы и кожи целесообразно проводить только в случаях выраженных миалгий (обычно в острой фазе болезни) или при изменениях кожи. В остальных случаях биопсийная диагностика не имеет существенного значения при окончательном формировании диагноза.
Течение. УП представляет собой прогрессирующее заболевание с различными вариантами течения — от медленно развивающегося до острых форм. В настоящее время выделяют следующие варианты течения УП:
1) доброкачественное течение отмечается у больных с кожными пора
жениями без поражения внутренних органов. У таких больных могут быть
рецидивы кожного васкулита с длительными ремиссиями до 3 — 5 лет;
2) медленно прогрессирующее течение без артериальной гипертензии
наблюдается у половины больных УП с доминирующим астматическим
синдромом, а также тромбангиитом. В клинической картине доминируют
бронхиальная астма, остаточные признаки периферических невритов и на
рушения кровообращения в конечностях. Правильная лекарственная тера
пия позволяет поддерживать удовлетворительное состояние больных до 10
лет и более, часть больных трудоспособны;
3) рецидивирующее течение возможно при различных вариантах бо
лезни, обострения возникают при отмене терапии (кортикостероиды, ци-
тостатические препараты) или снижении дозы, а также после интеркур-
рентной инфекции, лекарственной аллергии, охлаждения. Появление
новых органных поражений существенно ухудшает прогноз;
4) быстро прогрессирующее течение отмечается при тяжелом пораже
нии почек со злокачественной гипертензией. Прогноз определяется бы
стротой развития почечной недостаточности, сердечной недостаточностью.
Длительность болезни при злокачественной артериальной гипертензии
обычно не превышает 2 — 5 лет;
5) острое течение с продолжительностью жизни V2 — 1 год в настоя
щее время редко, что связано со своевременной диагностикой и ранним на
чалом лечения. При остром течении наблюдается множественное пораже
ние внутренних органов с тяжелой нефропатией, коронаритом, быстро
прогрессирующей сердечной и почечной недостаточностью, тяжелым абдо
минальным синдромом, кахексией.
Причиной смерти более чем у половины больных УП является поражение почек с развитием ХПН или артериальной гипертензии. В 10— 12 % случаев причиной смерти являются церебральные расстройства в связи с васкулитом головного мозга. Сердечная недостаточность вследствие коронарных расстройств или артериальной гипертензии является причиной смерти в 15 %. Поражение пищеварительного тракта (перфорация язв кишечника с перитонитом и кровотечением) является причиной смерти больных в 12 — 14 %. В ряде случаев смерть наступает от осложнений лекарственной терапии, инфекции (в том числе туберкулеза, сепсиса).
Диагностика. Так как при УП нет каких-либо патогномоничных симптомов, диагностика может представлять существенные трудности. Основным опорным пунктом для постановки диагноза является клиническая картина заболевания. Обязательно сочетание нескольких (не менее двух) из пяти основных синдромов:
• почечно-полиневритический: поражение почек с высокой гипертензией в сочетании с асимметричным двигательным полиневритом;
♦ почечно-абдоминально-сердечный: поражение почек с высокой ги-
пертензией, абдоминалгии с диспепсическими расстройствами, по
ражение сердца (коронарит с диффузными или очаговыми измене
ниями на ЭКГ) с нарастающей сердечной недостаточностью;
♦ легочно-сердечно-почечный: часто с началом болезни в виде брон
хиальной астмы, с пневмонитом, коронаритом, сердечной недоста
точностью, почечной гипертензией, полиневритом;
♦ легочно-полиневротический: с легочным началом и дальнейшим
присоединением полиневрита.
Общетоксические признаки (повышение температуры тела, похудение, миалгии и артралгии), наблюдающиеся в начале заболевания, не дают оснований для постановки диагноза, так как встречаются при различных заболеваниях.
Дифференциальная диагностика. Чаще всего в дебюте УП следует дифференцировать от следующих заболеваний: инфекционного эндокардита, острых инфекционных заболеваний, лимфогранулематоза, первичного туберкулеза, рака поджелудочной железы, острого гломерулонефрита.
Основой для такой дифференциации являются следующие положения:
♦ Острые инфекционные заболевания проделывают
в своем развитии определенный цикл, имеют специфические клини
ческие и лабораторные (в том числе серологические) особенности,
заканчиваются выздоровлением, тогда как УП — заболевание хро
ническое, и уже спустя 3 мес (максимальный срок) выявляются ор
ганные поражения. К этому же сроку (или много раньше) острые
инфекционные заболевания заканчиваются.
♦ Инфекционный эндокардит (первичный) характери
зуется ознобами с проливным потом, что менее характерно для УП,
однако самое существенное отличие — появление диастолического
шума в точке Боткина. Не менее существенным считается положи
тельный эффект антибиотиков при инфекционном эндокардите,
чего не наблюдается при УП.
♦ При лимфогранулематозе отмечается лихорадочная ре
акция с потом и кожным зудом; кроме того, почти во всех случаях
выявляется увеличение групп регионарных лимфатических узлов
(шейных, подмышечных, средостения). Диагноз ставят после мор
фологического исследования увеличенных лимфатических узлов
(цитологическое исследование пунктата, гистологическое исследо
вание биопсированного узла), в котором обнаруживаются клетки
Березовского — Штернберга.
♦ При первичном туберкулезе могут быть выраженными
параспецифические реакции в виде лихорадки и острофазовых по
казателей, что при отсутствии четких изменений в легких сущест
венно затрудняет диагностику. Проведение туберкулиновых проб,
динамическое исследование легких, а также проведение антибакте
риальной терапии ex juvantibus позволяет поставить правильный
диагноз. Кроме того, при туберкулезе не наблюдается резкого поху
дания больного, миалгий и артралгии, а в дальнейшем — измене
ния внутренних органов.
♦ Существенные трудности возникают, если УП дебютирует изо
лированным почечным синдромом в виде развития д и ф-
фузного гломерулонефрита (с измененным мочевым осадком, протеинурией и высокой АГ). «Общие» симптомы могут быть выражены не столь значительно и расцениваются как закономерный спутник острого гломерулонефрита. Точная дифференциальная диагностика возможна лишь по мере течения заболевания, когда выявляется упорство гипертонического синдрома, а главное — присоединение других органных поражений (в частности, полиней-ропатии). Развивающееся похудание больного, значительное увеличение СОЭ с появлением анемизации несвойственно течению острого гломерулонефрита (даже если намечается тенденция к его хрони-зации). Сложности могут возникнуть при развитии подострого (экстракапиллярного) злокачественного гломерулонефрита с быстрым развитием почечной недостаточности. Однако и в этой ситуации общетоксическая симптоматика, а также поражение ЦНС (и внутренних органов) будут свидетельствовать о наличии УП. Известную помощь в дифференциальной диагностике могла бы оказать пункционная биопсия почки, однако при УП эта процедура является опасной (возможно кровотечение из аневризматически расширенных сосудов почки). Окончательное суждение о диагнозе возможно при динамическом наблюдении за больным. ♦ Рак поджелудочной железы в ряде случаев протекает с выраженными паранеопластическими реакциями в виде высокой лихорадки, миалгий, похудания и тромбангиита. Подобная клиническая картина сходна с дебютом УП. Необходимо выявить симптомы, характерные для поражения поджелудочной железы. Это прежде всего болевой синдром в области проекции поджелудочной железы с иррадиацией болей в левое подреберье (часто опоясывающих). Гиперферментемия (повышение уровня амилазы крови, ингибитора трипсина, липазы), стеаторея в подобных случаях указывают на заболевание поджелудочной железы. Однако для доказательства опухолевого ее поражения нужны дополнительные данные, которые могут быть получены при ультразвуковом исследования поджелудочной железы, а также ангиографии.
Формулировка развернутого клинического диагноза УП учитывает:
1) форму течения болезни; 2) главные клинические синдромы; 3) наличие
и выраженность функциональной недостаточности органов и систем (при
поражении почек — почечной недостаточности, при поражении сердца —
сердечной и др.).
Лечение. Комплекс лечебных мероприятий предусматривает следующее: 1) подавление воспаления, развившегося в результате отложения иммунных комплексов, и регулирование (модулирование) иммунного ответа;
2) нормализацию процесса гемостаза в связи с развитием гиперкоагуля
ции; 3) попытку удаления из организма иммунных комплексов с целью
предупреждения отложения их в сосудистую стенку; 4) воздействие на от
дельные резко выраженные синдромы.
При лечении УП следует учитывать форму течения болезни и степень активности патологического процесса, а также преимущественное поражение тех или иных органов или систем.
Подавление иммунного воспаления и модулирование иммунного ответа при остром течении болезни осуществляются с помощью комбинирован-
ной терапии: кортикостероиды в сочетании с цитостатиками. Назначают умеренную дозу преднизолона (30 — 40 мг/сут) и циклофосфан (100 — 150 мг/сут), а больным с астматическим вариантом болезни доза преднизолона увеличивается до 40 — 60 мг/сут. Указанную терапию проводят до достижения клинического эффекта (обычно в течение 1—2 мес), после чего доза препаратов постепенно снижается до поддерживающей (обычно 5—10 мг/сут преднизолона и 50—100 мг/сут циклофосфана), которую принимают в течение 3 — 5 лет. Вместо циклофосфана можно применять азатиоприн (имуран) (100 — 200 мг/сут — лечебная доза, 50 —100 мг/сут — поддерживающая доза).
Следует строго следить за показателями крови: при тенденции к лейкопении дозу цитостатика уменьшают, а при снижении числа лейкоцитов до 3109/л, а тромбоцитов до 100109/л временно отменяют.
При отсутствии эффекта от иммуносупрессивной терапии используют гемосорбцию или плазмаферез, с помощью которых удаляют из организма циркулирующие иммунные комплексы и аутоантитела. Эти методы очищения крови показаны в первую очередь при тяжелом поражении почек и нарастающей почечной недостаточности. Они эффективны лишь при обратимых изменениях почек. Кроме того, эти методы используют на фоне проводящейся иммунносупрессивной терапии, если имеется высокая активность патологического процесса.
В случае постепенного развития и медленного прогрессирования болезни, когда имеется изолированное поражение кожи без висцеритов, следует назначать меньшие дозы преднизолона (20 — 30 мг/сут) в сочетании с бу-тадионом (0,45 — 0,60 г/сут) или индометацином (75—100 мг/сут), при достижении клинического эффекта поддерживающая терапия состоит в назначении бутадиона или индометацина в меньших дозах в сочетании с хин-гамином (делагилом, 0,26 г/сут) или гидроксихлорохином (плаквенилом).
Нормализация нарушений гемостаза осуществляется также с помощью гепарина, а в последующем — антиагрегантами (дипиридамол, или курантил).
Для улучшения трофики сосудистой стенки применяют ангиопротек-торы — пармидин (продектин, 750—1000 мг/сут). С целью улучшения процессов микроциркуляции периодически назначают сосудорасширяющие средства: внутрь препараты никотиновой кислоты и парентерально — ксантинола никотинат (компламин, теоникол) в обычных дозах.
При полиневритическом синдроме используют физиотерапевтические методы лечения (продольный электрофорез новокаина на нижние конечности), витамины группы В в обычных дозах. Следует применять массаж и гидротерапию.
Коррекция артериальной гипертензии — первоначальная задача врача, так как она чаще всего определяет прогноз болезни и затрудняет проведение иммуносупрессивной терапии. Показана комбинация гипотензивных препаратов в достаточно высоких дозах с включением салуретиков. Дозы салу-ретиков должны быть высокими — фуросемида 200 мг/сут. Спиронолактон (верошпирон) назначают при развитии вторичного гиперальдостеронизма, осложняющего иногда АГ у больных (доза верошпирона 300 — 400 мг/сут), в качестве гипотензивных препаратов используют р-адреноблокаторы или блокаторы «медленных» кальциевых каналов.
При синдроме злокачественной АГ более эффективны ингибиторы АПФ — каптоприл (капотен) по 25 — 50 мг 2 раза в день в сочетании с са-
луретиками, эналаприл, рамиприл. Следует помнить, что при развитии АГ дозы кортикостероидов следует снижать (или отменять полностью), так как эти препараты способствуют стабилизации АГ.
Прогноз. Для жизни прогноз при развитии органных изменений неблагоприятен. При хронических формах УП с невысокой активностью патологического процесса возможно длительное сохранение удовлетворительного самочувствия и ограниченной трудоспособности.
Профилактика. Основное значение имеет предупреждение лекарственной непереносимости у лиц с повышенной чувствительностью к лекарствам. Необходимо также учитывать противопоказания к введению чужеродных сывороток и вакцин.
НЕСПЕЦИФИЧЕСКИЙ АОРТОАРТЕРИИТ (БОЛЕЗНЬ ТАКАЯСУ)
Неспецифический аортоартериит (НАА) — хроническое воспалительное поражение крупных артерий, преимущественно аорты и ее ветвей (значительно реже — ветвей легочной артерии).
НАА — редкое заболевание (2,6 случая на 1 млн населения в год), как и узелковый периартериит. Болеют НАА преимущественно молодые женщины и девушки (соотношение заболевших женщин и мужчин составляет 8,5-3:1).
Этиология и патогенез. Причины развития НАА в настоящее время неясны. Поражение сосудов имеет иммунокомплексный характер, что подтверждается обнаружением в период обострения циркулирующих иммунных комплексов и антиаортальных антител в сыворотке крови и в стенке аорты. Отмечено, что у заболевших лиц чаще, нежели в популяции, встречаются антигены гистосовместимости HLA-B5, HLA-A10, что указывает на генетическую предрасположенность.
Морфологически существует два типа поражения — гранулематоз-ный (характерен для активной фазы болезни) и склеротический. Поражение сосудов носит сегментарный характер, при этом внутриорганные артерии обычно не поражаются.
Клиническая картина. В связи с множественностью поражения различных сосудистых областей клиническая картина НАА отличается выраженной полиморфностью. На основании преимущественного вовлечения сосудов в патологический процесс принято выделять четыре типа поражения:
I тип — поражение ограничивается дугой аорты и ее ветвями; II тип — поражается грудная и брюшная части аорты;
III тип — поражение дуги аорты и ее нисходящей части (так называе
мый смешанный тип, наиболее часто встречающийся — в 65 % случаев);
IV тип — указанные выше поражения сочетаются с поражением вет
вей легочной артерии.
Естественно, что в зависимости от типа поражения клиническая картина болезни будет существенно различаться. Схематически клинические проявления НАА можно представить в виде так называемых ишемических синдромов.
• Церебральные расстройства в сочетании с асимметрией пульса и АД на верхних конечностях (поражение брахиоцефальных сосудов).
• Артериальная гипертензия (вследствие поражения брюшной части
аорты и почечных сосудов).
• Коронариит (поражение аорты и ее ветвей, в частности коронарных).
• Недостаточность клапана аорты (в сочетании с поражением восхо
дящей части дуги аорты).
• Поражение сосудов брюшной полости (иногда в сочетании с ренова-
скулярной гипертензией).
• Артериит легочных сосудов (развитие легочной гипертензии).
Кроме основных синдромов, выявляются признаки иммунного, а также неспецифического воспаления, поражения почек, суставов, кожи и общие признаки в виде снижения массы тела и лихорадки. Все сказанное указывает на чрезвычайную полиморфность клинической картины НАА, различающуюся у больных весьма существенно.
На I этапе диагностического поиска можно получить сведения, указывающие на поражение того или иного сосудистого бассейна, а также на остроту течения болезни.
У лиц молодого возраста (до 20 лет) болезнь обычно начинается остро и характеризуется лихорадкой, астенией, артралгиями, миалгиями. В более старшем возрасте в жалобах доминируют симптомы, обусловленные ишемией различных органов и систем. Так, больные могут жаловаться на головные боли, головокружения, обмороки, что обусловлено поражением сосудов головного мозга. При поражении сосудов брюшной полости могут быть жалобы на боли в животе, нарушение стула, вздутие живота. При поражении церебральных сосудов появляются симптомы, связанные с нарушением зрения (преходящая слепота, снижение остроты зрения). Поражение легочной артерии может вызвать боли в грудной клетке, одышку, иногда кровохарканье. При поражении коронарных артерий больные могут предъявлять жалобы на приступы сжимающих (ангинозных) болей за грудиной. Наконец, у части больных отмечается прогрессирующая потеря массы тела, чаще всего в сочетании с повышением температуры тела, обычно снижающейся при приеме нестероидных противовоспалительных препаратов. Некоторые пациенты могут сообщить сведения об обнаружении у них изменений показателей крови (увеличение СОЭ)*. Однако эти признаки могут наблюдаться при весьма большом количестве заболеваний, поэтому после I этапа диагностического поиска нельзя сделать вывод о наличии НАА. Правильнее будет включить в круг диагностического поиска наряду с другими заболеваниями и НАА. Подобная неспецифичность жалоб, естественно, затрудняет диагностический поиск, в связи с чем сбор информации на последующих этапах имеет большое значение.
На II этапе диагностического поиска следует направить все внимание на поиск признаков, свидетельствующих о поражении артериальных сосудов различных сосудистых областей. Прежде всего следует внимательно исследовать лучевые артерии: характерный признак НАА — отсутствие (или ослабление) пульса с одной стороны или же асимметрия поражения. Важно оценить характер пульсации на сонных и плечевых артериях. Типична асимметрия АД на руках (более 30 мм), иногда нельзя опре-
 * В анамнезе также могут быть сведения о длительно существующей артериальной гипертензии, плохо поддающейся терапии.
* В анамнезе также могут быть сведения о длительно существующей артериальной гипертензии, плохо поддающейся терапии.
делить АД на одной (или обеих) руках. Другой характерный симптом — выслушивание систолического шума на крупных сосудах — сонных, подключичных. Чрезвычайно важно обнаружение систолического шума слева (или справа) от пупка у лиц с повышенным АД. Эти находки свидетельствуют о несомненном поражении почечных артерий. Кроме того, обнаружение усиления пульсации брюшной части аорты (в сочетании с систолическим шумом, выслушиваемым над ней) также указывает на поражение брюшной части аорты.
Существенным является обнаружение протодиастолического шума над областью аортального клапана (в точке Боткина или во втором межре-берье справа от грудины), что говорит о поражении восходящей части аорты. У части больных можно обнаружить высокую артериальную гипер-тензию. Размеры сердца у таких пациентов увеличены (за счет левого желудочка).
В ряде случаев можно одновременно с указанными выше симптомами обнаружить признаки артрита крупных суставов, поражения кожи (узловатая эритема, уртикарные или геморрагические высыпания). Таким образом, на II этапе диагностического поиска наиболее существенными являются признаки поражения артериальных сосудов. Однако эти симптомы могут быть не столь резко выраженными, более того, высокая артериальная гипертензия может увести мысль врача в совершенно другом направлении. Для окончательного подтверждения диагноза НАА необходимы сведения, получаемые на III этапе диагностического поиска.
Сведения, получаемые на данном этапе, следует подразделить на следующие, указывающие на: 1) поражение артериальных стволов; 2) поражение органов; 3) активность патологического процесса (иммунное воспаление и неспецифические признаки).
Поражение артериальных стволов обычно достаточно четко определяется при непосредственном исследовании, однако реовазография, особенно допплерография, позволяет достоверно судить о поражении сосудов. Иногда при поражении сосудов почек или сосудов головного мозга используют ангиографию, совершенно определенно свидетельствующую о поражении сосудов (и степени его выраженности).
Среди симптомов поражений внутренних органов наибольшее значение имеют признаки, указывающие на патологию почек и сердца. При поражении почек у больных НАА выявляется протеинурия (обычно не более 1 г/сут), микрогематурия; при прогрессировании почечного поражения возможно повышение содержания креатинина плазмы. С помощью радио-нуклидной ренографии подтверждается стеноз почечной артерии, однако этот метод м"енее надежен, нежели экскреторная урография, которая в случае реноваскулярной гипертензии выявляет уменьшение размера почки на пораженной стороне.
Ангиография почек — более точный метод выявления стеноза почечной артерии, позволяющий определить локализацию поражения, его характер и распространенность.
Поражение сердца, обусловленное изменением коронарных артерий, определяется на ЭКГ (выявляющей в ряде случаев крупноочаговые изменения, характерные для инфаркта миокарда), а также на эхокардиограм-ме, выявляющей снижение сократительной функции миокарда.
Специфических лабораторных признаков НАА не существует. В активную фазу болезни отмечается увеличение СОЭ, повышение уровня
(Хг-глобулинов, умеренная гипохромная анемия. Существенных иммунных сдвигов выявить не удается (несмотря на несомненный аутоиммунный характер болезни).
По. характеру течения НАА представляет собой прогрессирующее заболевание с разными вариантами течения — от медленно развивающихся до острых форм. В настоящее время выделяют несколько вариантов течения НАА.
Острое течение — болезнь начинается с лихорадки, суставного синдрома, увеличения СОЭ, анемии. Ишемические признаки возникают в течение первого года заболевания и быстро прогрессируют. Терапия обычно малоэффективна.
Подострое течение — все признаки болезни развиваются достаточно медленно. Температура обычно невысокая, остальные лабораторные показатели изменены умеренно. Признаки ишемии органов и систем выявляются постепенно. Лабораторные признаки (СОЭ, анемия, гипергаммаглобу-линемия выражены умеренно).
Хроническое течение обычно наблюдается у лиц старше 30 лет. В клинической картине доминируют симптомы поражения сосудов и ишемические синдромы. Повышение температуры, лабораторные показатели изменены нерезко.
Причинами смерти больных с НАА являются сердечная недостаточность, церебральные нарушения, острый инфаркт миокарда.
Диагностика. Диагноз НАА ставят на основании комплекса признаков: асимметрия и исчезновение пульса, сосудистые шумы над проекцией крупных сосудов, артериальная гипертензия у молодых лиц, предъявляющих характерные жалобы. Однако в процессе диагностики приходится проводить дифференциацию с целым рядом болезней, имеющих сходную симптоматику с НАА. Сходство с другими болезнями приводит к тому, что правильный диагноз НАА устанавливается в среднем спустя 18 мес после начала болезни, однако в ряде случаев этот период может быть равен нескольким годам.
Инфекционный эндокардит диагностируют обычно в начале болезни при остром ее течении в связи с высокой лихорадкой, суставным синдромом, наличием недостаточности клапана аорты. Однако дальнейшее наблюдение выявляет поражение магистральных сосудов и отсутствие эффекта от массивной антибиотикотерапии.
Артериальная гипертензия, ранее трактовавшаяся как гипертоническая болезнь (часто злокачественного течения), может быть отвергнута на основании признаков поражения почечных артерий и брюшной части аорты, наличия в анамнезе эпизодов лихорадки и эффективности нестероидных противовоспалительных препаратов (и кортикостероидов), наличия показателей воспалительного процесса (прежде всего увеличения СОЭ).
Артриты, в том числе ревматоидный артрит, приходится дифференцировать от НАА. Однако при ревматоидном артрите не отмечаются отчетливые поражения артериальных сосудов. Наибольшие сложности отмечаются при дифференциации артериальной гипертензии, обусловленной фибромускулярной дисплазией почечных сосудов, от артериальной гипертензии при НАА. В отличие от НАА при фибромускулярной дисплазии почечных сосудов не отмечается общевоспалительных признаков (лихорадка, изменения острофазовых показателей), поражения дуги аорты и ее ветвей.
Наиболее важные дифференциально-диагностические признаки НАА — распространенность поражения артерий, чаще нескольких сосудистых областей, клинико-лабораторные признаки неспецифического воспаления.
Лечение. Терапия НАА имеет следующие задачи: 1) воздействие на активность иммунного воспаления; 2) борьба с ишемическими осложнениями; 3) лекарственная коррекция артериальной гипертензии.
При высокой степени активности патологического процесса (острое течение НАА) следует назначать преднизолон в дозе 30 мг/сут в сочетании с азатиоприном в дозе 100 мг/сут. Однако если имеется высокая ги-пертензия, то доза преднизолона не должна превышать 15 мг/сут.
Лечение подавляющими дозами препаратов проводят в течение 1 — 11/5 мес. При улучшении состояния больного (нормализация температуры, ликвидация артралгий, снижение СОЭ и других неспецифических показателей активности воспалительного процесса) дозу преднизолона постепенно снижают до поддерживающей — 10 мг/сут; поддерживающую терапию проводят не менее 2 лет. Азатиоприн в дозе 50 — 75 мг/сут назначают в течение 1 года.
При подостром течении болезни дозы препаратов меньше (преднизолон 15 — 20 мг/сут, поддерживающая доза 5 — 7,5 мг/сут). При хроническом течении обычно назначают нестероидные противовоспалительные препараты (вольтарен, индометацин) в сочетании с антиагрегантами (куран-тил, дипиридамол, персантин, пентоксифиллин) и антикоагулянтами непрямого действия. При обострении болезни и появлении лабораторных показателей активности процесса следует сочетать преднизолон в невысоких дозах (10— 15 мг/сут) с вольтареном (индометацином).
При быстром развитии ишемических расстройств (инфаркт миокарда, тромбозы мозговых и периферических сосудов) проводят лечение гепарином, антиагрегантами, тромболитическими препаратами (фибринолизин, стрептокиназа, урокиназа). При стихании острых явлений и переходе болезни в хроническое состояние назначают ангиопротекторы (продектин в дозе 0,75— 1 г/сут) в сочетании с антиагрегантами (курантил) и сосудистыми препаратами (пентоксифиллин).
При высокой артериальной гипертензии проводят лечение преимущественно ингибиторами АПФ (при отсутствии двустороннего стеноза почечных артерий), менее эффективны антагонисты кальция, мочегонные препараты.
Хирургическое лечение показано при реноваскулярной гипертензии, выраженных ишемических явлениях головного мозга, конечностей.
Прогноз. Длительность жизни зависит от наличия осложнений, активности патологического процесса и успеха лечения (консервативного и хирургического). Причины смерти больных — сердечная недостаточность, инфаркт миокарда, нарушения мозгового кровообращения.
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 1011; Нарушение авторских прав?; Мы поможем в написании вашей работы!