
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Патогенез
|
|
|
|
 | |||
 | |||
 | |||||||||||
 | |||||||||||
 | |||||||||||
 | |||||||||||
 | |||||||||||
 | |||||||||||
Рис. 1.12. Схема патогенеза инфекционного токсикоза
Классификация. Выделяют три степени тяжести токсикоза (табл. 1.29).
Табл.1.29. Степени тяжести токсикоза
| Степень тяжести токсикоза | Нарушение периферического кровообращения | Степень тяжести поражения нервной системы |
| I степень тяжести II степень тяжести III степень тяжести | Компенсированное Субкомпенсированное Декомпенсированное | Прекома Среднемозговая кома Кома стволовая, терминальная |
Исследования. Общий анализ крови и мочи, электролиты крови, показатели КОС, коагулограмма, ЭКГ, ЭхоКГ, исследования, направленные на выявление патологии почек, печени, надпочечников, и др.
Анамнез, клиника. Развитию ИТ всегда предшествует какое либо инфекционное заболевание. Клиника ИТ складывается из нескольких синдромов (см. рис. 1.13).
|
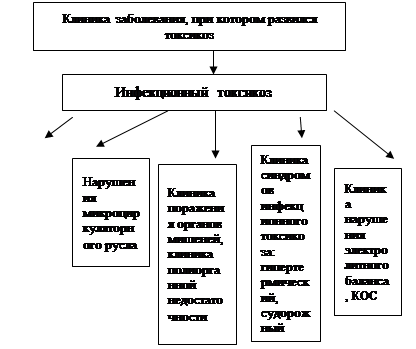
Рис 1.13. Клинические проявления при инфекционном токсикозе
В зависимости от ведущего синдрома выделяют различные варианты ИТ: инфекционно-токсический шок, синдром Рейе, гемолитико-уремический синдром, синдром Уотерхауза-Фридериксена, гипертермический синдром.
Табл.1.30. Классификация нарушений периферического кровообращения (Папаян А.В. с соавт., 1979)
| Показатели | Компенсированная (I степень) | Субкомпенсированная (II степень) | Декомпенсированная (III степень) |
| Пульс Дыхание Температура Соотношение ректальной и кожной температуры Кожа Симптом «белого пятна» Диурез Артериальное давление Метаболический ацидоз Гематокрит ЭКГ и ФКГ ДВС-синдром Эффект от оксигенотерапии | Умеренное учащение до 150-180 в 1 мин Ум. учащение до 60-70 в мин 38-39,5оС Не нарушено Нормальной окраски или гиперемирована Отрицательный или слабо положительный Олигурия со снижением почасового диуреза до 5-10 мл/ч Повышено за счет систолического ВЕ = 7 ммоль/л Повышен на 0,05-0,07 л/л Удлинение Q-T Гиперкоагуляция, I фаза тромбогеморрагического синдрома Благоприятный | Учащение до 180-220 в 1мин Гипервентиляция (80 и чаще в 1 мин) Гипертермия 40оС и выше Уменьшение разницы Бледная, мраморность кожи на конечностях Положительный Снижение до 2-3 мл/ч Гипертензия с повышением диастолического давления ВЕ = -10 ммоль/л и более. Снижение рН до 7,25-7,20 Повышен более чем на 0,07 л/л Удлинение Q-Т; укорочение Т-Р, зубец Т сливается с Р Гиперкоагуляция, II фаза тромбогеморрагического синдрома Отсутствует | Тахикардия (свыше 220 в 1 мин) сменяется брадикардией и брадиаритмией. Определяется на крупных артериях. Тахипноэ сменяется брадипноэ Гипертермия. В период терминальной комы гипотермия Уменьшение разницы до 0,5оС Мраморность кожи на конечностях и туловище, геморрагическая сыпь, гипостазы Резко положительный или двухфазный Анурия Гипертензия сменяется гипотензией рН = 7,20-7,00 Информативность снижается в связи с присоединяющейся анемией Брадиаритмия. Признаки прекращения сердечной деятельности. Смещение S-Т ниже изолинии, отрицательный Т в левых грудных отведениях Гипокоагуляция, III фаза тромбогеморрагического синдрома Отсутствует |
Табл. 1.31. Классификация неврологических расстройств при токсикозах (по Папаяну. АВ. и Цыбулькину Э.К., 1979)
| Неврологические расстройства | Сознание | Мышечный тонус, двигательная активность |
| Прекома: ирритативная фаза сопорозная фаза Среднемозговая (мезэнцефалодиэнцефальная) кома Стволовая, (бульбарная) кома Терминальная кома | Сохранено, возбуждение Сохранено, заторможено Отсутствует Отсутствует Отсутствует | Не изменен, беспокойство, гиперкинезы Закономерных изменений нет, двигательная заторможенность Повышен, двигательный автоматизм Снижен, двигательная активность отсутствует Снижен, двигательная активность отсутствует |
| Судороги | Сухожильные рефлексы | Вегетативная нервная система |
| Отсутствуют Отсутствуют Типичны Редки, чаще связаны с клиническими признаками гипоксии Отсутствуют | Повышены Повышены Гиперрефлексия Гипорефлексия Арефлексия | Признаки повышенной активности симпатической части вегетативной нервной системы с расстройствами периферического кровотока I-II степени Резкое повышение тонуса симпатической части вегетативной нервной системы с расстройствами периферического кровотока II-III степени Признаки угнетения обеих частей вегетативной нервной системы, сосудистый коллапс Признаки угнетения кровообращения и дыхания |
Табл. 1.32. Модифицированная шкала Глазго для детей младшего возраста
| Признак | Характер ответа | Оценка в баллах |
| Открывание глаз Вербальный ответ Двигательная реакция | Спонтанное На речь На боль Нет ответа Гуление Раздраженный крик Крик на боль Стоны на боль Нет ответа Нормальные спонтанные движения Отдергивание на прикосновение Отдергивание на боль Ненормальное сгибание Ненормальное разгибание Нет ответа |
Диагноз ИТ основывается выявлении основных проявлений этого синдрома: неврологических нарушений и расстройств микроциркуляции.
Лабораторные исследования при ИТ необходимы для выявления органных поражений и определения их функционального состояния.
Дифференциальный диагноз ИТ проводят с нейроинфециями, энцефалитическими реакциями, сепсисом, течением инфекционных заболеваний.
Таб. 1.33. Дифференциальный диагноз инфекционного токсикоза(Баранов А.А., соавт, 1997)
| Клинический признак | Инфекционный токсикоз | Энцефалитическая реакция | Энцефалит |
| Сознание | От сопора до комы (при разной степени токсикоза) | Вне судорог – ясное или сомнолентность | От ясного до комы |
| Температура | Фебрильная | От субфебрильной до фебрильной | От нормальной до фебрильной |
| Судороги | Характерны для Ι-ΙΙ степени токсикоза | Генерализованные, чаще клонико-тонические | Чаще очаговые |
| Делирий | Не характерен | Кратковременный | Отсутствует |
| Аритмия дыхания | При токсикозе ΙΙΙ степени | Отсутствуют | Выражены при поражении ствола |
| Нарушение гемодинамики | При токсикозе ΙΙΙ степени | Отсутствуют | Четкие |
| Внутричерепное давление | При токсикозе ΙΙ-ΙΙΙ степени | Нормальное или несколько повышено | Нормальное или несколько повышено |
| Патологические рефлексы | Двусторонние, несколько дней | Двусторонние, кратковременные | Чаще односторонние, стойкие |
| Очаговая симптоматики | Отсутствует | Отсутствует | Четко выражена |
| Содержание белка в СМЖ | Чаще повышено (при токсикозе ΙΙ-ΙΙΙ степени) | Чаще повышено | Нормальное или повышенное |
| Цитоз СМЖ | Отсутствует | Отсутствует | При менингоэнцефалите |
| Течение | Несколько дней | Несколько дней | Длительное |
| Остаточные явления | При перенесенной тяжелой гипоксии | Отсутствуют | Часто очаговый неврологический дефект |
| Сочетание неврологических нарушений с нарушениями сознания | Обязательный признак | Только неврологические нарушения | Преимущественно неврологическое нарушения |
Лечение, задачи лечения: лечение основного заболевания, нормализация нарушений периферического кровообращения, устранение гиперсимпатикотонии, устранение гипоксии, купирование неврологических нарушений, лечение синдромов ИТ, лечение полиорганной недостаточности.
Схема лечения: Обязательное лечение: ликвидация гиперсимпатикотонии, нормализация микроциркуляции и гемодинамики, купирование проявлений полиорганной недостаточности, коррекция КОС и электролитных нарушений, терапия заболевания, вызвавшего развитие ИТ.
Вспомогательное лечение: диета, элиминация токсинов, профилактика ДВС-синдрома, поддержание энергетического обеспечения метаболизма, лечение синдромов ИТ.
Диета приИТ проводится по принципам, изложенным в разделе «Пневмония».
Показания для госпитализации: все дети с ИТ должны быть госпитализированы.
ИТ Ι степени
Интенсивный этап лечения решает следующие задачи: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов.
1. Нейровегетативная блокада: пипольфен 2,5% раствор по 0,15 мл/кг массы тела внутримышечно или внутривенно каждые 6-8 часов.
2. Коррекция гемоциркуляторных нарушений.
а) воздействие на сосудистый тонус: папаверин 2% раствор по 1-2 мг/год жизни внутримышечно или внутривенно. В последующем вводят эуфиллин 2,4% раствор по 6 мг/кг массы тела внутривенно каждые 6 часов на растворе глюкозе.
б) воздействие на сосудистую проницаемость и стабилизация клеточных мембран: аскорбиновая кислота 5% раствор по 1 мл внутривенно однократно.
3. Улучшение реологических свойств крови: трентал по 10 мг/кг массы тела внутривенно.
4. Коррекция водно-электролитных нарушений. Суточное количество жидкости при ИТ Ι степени назначается в объеме СЖП (суточной жидкости потребления). Основной путь введения жидкости – оральный. В качестве растворов для орального введения используют: Оралит, регидрон, цитроглюкосалан.
5. Коррекция дыхательной недостаточности.
6. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки.
7. Элиминация эндо- и экзотоксинов: смекта, полифепан.
8. Лечение синдромов, характерных для ИТ Ι степени:
а) гипертермический синдром: парацетамол по 10-15 мг/кг на прием; физическое охлаждение. При отсутствии эффекта от антипиретиков применяют литические смеси, включающие димедрол, пипольфен, папаверин, анальгин.
б) судорожный синдром: 0,5% раствор седуксена в разовой дозе 0,3-0,5 мг/кг (но не более 10 мг на одно введение); 20% раствор оксибутирата натрия по 50-100 мг/кг; 25% раствор магния сульфата по 0,2 мл/кг внутримышечно. При отсутствии эффекта назначают гексенал 5% раствор по 3-5 мг/кг внутримышечно.
9. Лечение заболевания, при котором развился синдром ИТ.
Инфекционный токсикоз ΙΙ степени
Интенсивный этап лечения решает следующие задача: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов.
1. Нейровегетативная блокада – дроперидол 0,25% раствор по 0,05-0,1 мл/кг массы тела внутривенно, только после ликвидации гиповолемии. Препарат вводят каждые 8-10 часов.
2. Коррекция гемоциркуляторных нарушений: пентамин 5% раствор по 0,05-0,1 мг/год внутривенно, однократно (противопоказан при гиповолемии). Затем вводят 2,4% раствор эуфиллина по 4-6 мг/кг массы тела внутривенно на растворе глюкозы каждые 6 часов.
3. Воздействие на сосудистую проницаемость и стабилизация клеточных мембран: преднизолон по 1-10 мг/кг/сутки внутривенно каждые 4 часа.
4. Улучшение реологических и коагуляционных свойств крови: никотиновая кислота по 0,5-1,0 мл внутривенно, однократно; кавинтон по 1 мг/кг массы тела внутривенно капельно; гепарин (при выявлении признаков гиперкоагуляции) по 50-200 ЕД/кг массы тела в сутки внутривенно, равномерно; плазма свежезамороженная по 5-8 мл/кг массы тела внутривенно, капельно, однократно. Для профилактики ДВС-синдрома также применяют курантил 0,5% раствор по 2-3 мг/кг/сутки внутривенно.
5. Коррекция вводно-электролитных и метаболических расстройств. Суточный объем жидкости уменьшается на 25% от СЖП. Примерно половина рассчитанного объема водится внутрь, остальная часть жидкости вводится внутривенно. Выбор кровезамещающих растворов определяется клиническими проявлениями токсикоза (отек мозга, сердечная недостаточность, и т.д.). В состав инфузионных сред следует включить растворы калия хлорида (4-7,5-10%). Количество вводимого калия рассчитывается по номограмме Абердина. Рассчитанное количество калия вводится только капельно, равномерно в течение суток. Препараты кальция (хлорид кальция, глюконат кальция) назначают из расчета 0,25-0,15 мл/кг/сутки.
6. Коррекция дыхательной недостаточности: оксигенотерапия.
7. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки.
8. Элиминация экзо- и эндотоксинов: а) лазикс по 1-3 мг/кг в сутки внутривенно; б) альбумин 10% по 10 мл/кг массы тела внутривенно капельно.
9. Для уменьшения активности лизосомальных ферментов показаны протеолитические ферменты: трасилол и контрикал (внутривенно капельно в дозе 500 ЕД/кг на 50-100 мл 5% раствора глюкозы).
10. Лечение синдромов, развивающихся при токсикозе ΙΙ степени: гипертермический синдром, судорожный синдром, сердечная недостаточность. При сердечной недостаточности показаны сердечные гликозиды внутривенно (0,05% раствор строфантина или 0,06% раствор коргликона по 0,1-0,2 мл 1-2 раза в сутки).
10. Лечение заболевания, при котором развился синдром инфекционного токсикоза.
Инфекционный токсикоз ΙΙΙ степени
Реанимационный этап решает следующие задачи: стабилизация центральной гемодинамики, восполнение ОЦК, ранняя искусственная ИВЛ, коррекция жизнеугрожающего синдрома.
1. Коррекция гемоциркуляторных нарушений, нормализация системной гемодинамики: преднизолон по 5-10 мг/кг массы тела внутривенно одномоментно.
2. Далее необходимо внутривенно ввести свежезамороженную плазму или альбумин по 10-20 мл/кг массы тела капельно или кристаллоиды (физраствор) в дозе 30 мл/кг/час (до стабилизации показателей гемодинамики).
3. Допамин. В дозе 2-5 мкг/кг/мин препарат нормализует нарушения микроциркуляции и обладает диуретическим эффектом. В дозе 6-9 мкг/кг/мин допамин оказывает инотропное действие (кардиостимулирующий эффект). В дозе свыше 10 мкг/кг/мин допамин повышает уровень артериального давления. Допамин разводят 5% раствором глюкозы или физиологическим раствором до общего объема 100 мл. В этом случае параметр введения 1 мл/час соответствует скорости введения препарата 1 мкг/кг/мин.
Интенсивный этап лечения решает следующие задача: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов.
1. Нейровегетативная блокада (неглубокая): дроперидол 0,25% раствор по 0,05 мл/кг массы тела внутривенно, только после ликвидации гиповолемии. Препарат вводят каждые 8-10 часов.
2. Воздействие на сосудистый тонус: эуфиллин 2,4% раствор по 4-6 мг/кг массы тела внутривенно каждые 6 часов.
3. Улучшение реологических и коагуляционных свойств крови: кавинтон по 1 мг/кг массы тела внутривенно капельно.
4. Гепарин (при гиперкоагуляции) по 50-100 ЕД/кг тела в сутки внутривенно, равномерно.
5. Коррекция водно-электролитных нарушений. Суточный объем жидкости уменьшается на 50% от СЖП. Весь рассчитанный объем жидкости вводится внутривенно. В состав инфузионных сред следует включить растворы калия хлорида (4-7,5-10% растворы). Количество вводимого калия рассчитывается по номограмме Абердина. Рассчитанное количество калия вводится только капельно, равномерно в течение суток. Препараты кальция (хлорид кальция, глюконат кальция) назначают из расчета 0,25-0,15 мл/кг/сутки. Выбор кровезамещающих растворов определяется клиническими проявлениями токсикоза (отек мозга, сердечная недостаточность, и т.д.).
6. Лечение синдромов, развивающихся при токсикозе ΙΙΙ степени: инфекционно-токсический шок, острая сердечная недостаточность.
7. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки.
8. Элиминация экзо- и эндотоксинов: а) лазикс по 1-3 мг/кг в сутки внутривенно; б) альбумин 10% по 10 мл/кг массы тела внутривенно капельно, в) плазмаферез по схеме.
9. Лечение заболевания, при котором развился синдром инфекционного токсикоза.
 |
ХРОНИЧНКИЕ НЕСПЕЦИФИЧЕСКИЕ БРОНХОЛЕГОЧНЫЕ ЗАБОЛЕВАНИЯ (ХНБЛЗ) представляют собой хронический воспалительный процесс, имеющий в своей основе необратимые морфологические изменения в виде деформации бронхов и пневмосклероза в одном или нескольких сегментах, бронхоэктазов и сопровождающийся рецидивами воспаления в бронхах или легочной ткани.
Этиология. К формированиюХНБЛЗ проводят: ателектазы различного генеза, включая врожденные; аспирация инородных тел, хроническая аспирация пищи. Неблагоприятному исходу процесса способствуют ранний возраст, сопутствующие заболевания, поздно начатое и неправильное лечение. Из эндогенных факторов следует назвать врожденные микродефекты бронхиальных структур, иммунодефицит, цилиарную дисфункцию.
Патогенез ХНБЛЗ разработан недостаточно. Центральное место в патогенезе ХНБЛЗ занимает инфекция. В результате развития и персистирования воспалительного процесса развивается повреждение цилиарного эпителия бронхов, гиперплазия бокаловидных клеток, разрушение реснитчатого эпителия.
Следствием длительных воспалительных изменений является формирование необратимых расширений бронхов с выраженными структурными изменениями их стенок и функциональной неполноценностью.
Страдает функция бронхов – нарушение мукоцилиарного клиренса, часто присоединяется бронхиальная обструкция.
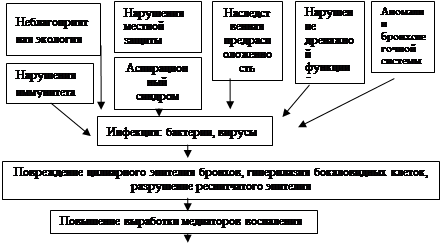

Рис. 1.14. Схема патогенеза ХНБЛЗ
Между этиологическими факторами ХНБЛЗ, воспалением и бронхиальной обструкцией существует взаимосвязь («порочный круг», рис. 1.15).
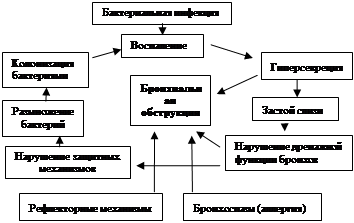 |
Рис. 1.15. «Порочный круг» при ХНБЛЗ (Середа Е.В., 2002)
Классификация
Хроническая патология легких у детей включает:
1. Инфекционно-воспалительные болезни легких;
2. Врожденные пороки развития бронхолегочной системы;
3. Наследственные болезни легких;
4. Поражения легких при других наследственных заболеваниях;
5. Аллергические болезни легких.
Инфекционно-воспалительные болезни легких представлены: хроническим бронхитом, бронхоэктатической болезнью.
Хронический бронхит (ХБ) – хроническое распространенное воспалительное поражение бронхов.
ХБ рассматривается в настоящее как самостоятельная нозологическая единица. Первичный ХБ – хроническое распространенное воспалительное поражение бронхов, протекающее с повторными обострениями. В МКБ-10 выделяют: простой, слизисто-гнойный, неуточненный ХБ. ХБ может быть и вторичным (синдром при основной патологии).
Бронхоэктатическая болезнь (БЭБ) – приобретенное хроническое воспалительное заболевание бронхолегочной системы, характеризующееся гнойно-воспалительным процессом в расширенных деформированных бронхах с инфильтративными и склеротическими изменениями в перибронхиальном пространстве.
БЭБ – это самостоятельная нозологическая форма. Под термином «бронхоэктазы» понимают необратимые расширения бронхов, которые могут локализоваться или охватывать целые отделы бронхиального дерева. Любая форма бронхоэктазов связана с бактериальной инфекцией. Основную роль в появлении бронхоэктазов играет повреждение бронхиальной стенки инфекцией. БЭБ, как отдельную нозологическую форму, следует отличать от бронхоэктазов, развивающихся при других заболеваниях. К ним относят: врожденные аномалии бронхолегочной системы, синдром Вильямса-Кембелла, трахеобронхомегалию, муковисцидоз, первичные иммунодефициты, первичную цилиарную дискинезию, синдром Картагенера, дефицит альфа-1-антитрипсина, синдром Элерса-Данлоса, синдром Марфана.
Пороки развития бронхолегочной системы представлены пороками развития легких: агенезия легких, аплазия легких, секвестрация легких, кисты легких, гипоплазия легких.
Распространенные пороки развития стенки трахеи и бронхов включают: трахеобронхомегалию, трахеобронхомаляцию, синдром Вильямса-Кембелла, бронхиолоэктатическую эмфизему.
Ограниченные пороки развития стенки трахеи и бронхов представлены: врожденными стенозами, врожденной лобарной эмфиземой, дивертикулами трахеи и бронхов, добавочными бронхами; пороками отдельных бронхов; трахеобронхопищеводными свищами.
Исследования: общий анализ крови и мочи, посев мокроты на флору и цитологическое исследование мокроты, биохимический анализ крови (общепринятые исследования), исследование газов крови, спирограмма (дети старше 5 лет); проба с бронхолитиком; рентгенография органов грудной клетки, бронхоскопия (с анализом бронхиального содержимого), исследование кала на яйца глист. По показаниям: определение иммуноглобулинов в крови, рентгенография придаточных пазух носа, ЭХО-КГ, проба Манту, потовая проба, пневмосцинтиграфия, бронхография, биопсия слизистой бронха с исследованием реснитчатого эпителия, КТ, ЯМР, ангиопульмонография, анализ на ά1-антитрипсин, анализ пота на хлориды.
Анамнез, клиника. В анамнезе у детей с ХНБЛЗ выявляют неоднократные пневмонии одной локализации, перенесенную тяжелую пневмонию типа стафилококковой, затяжное течение сегментарной пневмонии, особенно в раннем возрасте; указания на врожденные пороки развития бронхолегочной системы, инородное тело бронхов, ателектазы у недоношенных детей, иммунодефицитное состояние, бронхолегочную дисплазию после ИВЛ, мукоциллиарную недостаточность, перенесенные в тяжелой форме коклюш и корь. Возможно выявление лихорадки, отставания в росте, недостаточной прибавку в массе тела, ограничение физической активности.
Характерны жалобы на упорный кашель чаще по утрам, ночью, с отхождением мокроты (в том числе и в отсутствии ОРИ). Количество мокроты может варьировать от небольшого (20-50 мл в сутки) до 100-150 мл, при наличии бронхоэктазов мокрота может быть слизисто-гнойная или гнойная.
Симптомокомплекс хронической интоксикации,гипоксии — быстрая утомляемость, снижение работоспособности, нарушение концентрации внимания, ослабление памяти, бледность, тени под глазами, могут быть признаки дистрофии, наличие «барабанных палочек», «часовых стекол», асимметричная деформация грудной клетки.
Бронхолегочный синдром: выявляется укорочение звука при перкуссии локального характера или мозаичность картины. При аускультации на фоне жесткого дыхания наличие стойких локальных разнокалиберных влажных и сухих разнотембровых хрипов.
1. ХБ характеризуется наличием длительного кашля с мокротой, постоянством выслушивания влажных и сухих хрипов над легкими.
2. БЭБ характеризуется кашлем с большим количеством гнойной мокроты. Отмечается отставание детей в физическом развитии. Часто выявляют различные варианты деформации грудной клетки. Типичны разной степени выраженности дыхательная недостаточность, барабанные палочки, часовые стекла. Характерны жесткое дыхание, разнокалиберные влажные хрипы, трескучие хрипы типа «пулеметного треска», дистанционные хрипы.
|
|
|
|
|
Дата добавления: 2014-12-25; Просмотров: 1261; Нарушение авторских прав?; Мы поможем в написании вашей работы!