
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Методические указания 1 страница
|
|
|
|
В соответствии с требованиями специальности «Лечебное дело» 040100 врач-выпускник медицинского ВУЗа должен знать клинику, диагностику и лечение нарушений ритма сердца. Врач-выпускник должен уметь назначить необходимые лекарственные средства при выявлении заболеваний, протека-ющих с аритмическим синдромом (Рабочая программа по предмету «Вну-тренние болезни»). Клиника, диагностика и лечение заболеваний, протекаю-щих с нарушениями ритма сердца изучается на 4 курсе лечебного факультета на цикле внутренние болезни. Более углубленное изучение проблемы диаг-ностики и лечения аритмий проходит на 6 курсе. Продолжительность изуче-ния непосредственных вопросов этиологии, патогенеза, классификации, кли-ники, диагностики и лечения на 6 курсе - 16 часов, из них: 2 практических занятия по 6 часов часов и 4 часа лекций. Аудиторная самостоятельная рабо-та студентов представляет собой решение карт-задач, решение тестовых зада-ний множественного расширенного выбора и тестов соответствия, осмотр больных с выделением основных клинических синдромов, формулировкой диагноза по современной классификации, составлением программы обследо-вания и лечения. Внеаудиторная самостоятельная работа студентов заключа-ется в изучении теоретического материала, решении карт-задач. Вопросы данной темы включены в государственный экзамен.
Целью создания данного методического пособия является углубление теоретических знаний и повышение практической подготовки выпускников медицинских ВУЗов по диагностике и лечению заболеваний, протекающих с синдромом нарушения ритма сердца.
ГЛАВА 1. ЭТИОЛОГИЯ НАРУШЕНИЙ РИТМА СЕРДЦА
Нарушения ритма сердца (НРС) - это изменения частоты, регулярности и источника возбуждения сердца, а также последовательности возбуждений камер сердца. Это чаще всего синдром, осложняющий течение того или ино-го заболевания, и только в случае врожденной аномалии развития проводя-щей системы сердца НРС могут быть основным заболеванием.
Основные причины возникновения НРС:
1. Функциональные — при относительно здоровом сердце
1. Психогенные (кортиковисцеральные);
2. Рефлекторные (висцеро - кардиальные);
II. Органические - при различных заболеваниях сердца
1. Ишемическая болезнь сердца (ИБС), артериальная гипертония (АГ);
2. Кардиомиопатии (КМП) (заболевания миокарда, сопровождающиеся на-рушением функции сердца, ВОЗ, 1995) - гипертрофическая КМП, дилята-ционная, рестриктивная, "околородовая КМП", аритмогенная дисплазия мио-карда, специфические КМП - алкогольная, ишемическая, постмиокарди-тическая, анемическая, эндокринная (дисфункции щитовидной железы, фео-хромоцитома, гиперальдостеронизм, климакс и т.д.)
3. Миокардиты;
4. Пороки сердца;
5. Токсические аритмии - при интоксикации наперстянкой, анестетиками, адреналином, кофеином и др.;
6. Электролитный дисбаланс;
7. Механические повреждения - при интракардиальной катетеризации, при операциях, травмах сердца и легких;
8. Наследственные - синдром удлиненного Q-T, синдром Бругада, синдром Вольф-Паркинсон-Уайта (Wolff - Parkinson - White -WPW), синдром слабости синусового узла (СССУ), наследственные атриовентрикулярные блокады (АВБ), наследственные блокады ножек пучка Гиса (БНПГ) (синдром Лене-гра, синдром Лева), синдром Кернса-Сейра.
Кроме этиологии НРС необходимо учитывать так называемые пуско-вые факторы, которые являются обычно непосредственной причиной "срыва" ритма. Для различных НРС характерны различные пусковые факторы:
- для атриовентрикулярных тахикардии - это прыжок с высоты, внезапный поворот тела;
- для пароксизмальной фибрилляции предсердий (ФП) - это употребление алкоголя, чая, кофе, эмоциональный стресс;
- для желудочковой тахикардии (ЖТ) - это физическая нагрузка, эмоцио-нальный стресс, алкоголь.
В лечении больных необходимо учитывать эти пусковые факторы.
1.1. Обследование больного с нарушениями ритма сердца
При обследовании больного с НРС решают 3 основные задачи:
1. Максимально точная идентификация НРС, оценка его тяжести по клиниче-ским и электрофизиологическим параметрам и оценка состояния проводящей системы сердца;
2. Диагностика основного заболевания, вызвавшего возникновение НРС, ди-агностика сопутствующих заболеваний. Особое значение могут иметь остео-хондроз и аномалии развития позвоночника, болезни желудочно-кишечного тракта (желчнокаменная болезнь, грыжа пищеводного отверстия диафрагмы, язвенная болезнь двенадцатиперстной кишки);
3. Установить "пусковые" факторы аримии.
Методы обследования больных с НРС
Общеклинические методы:
1. Анамнез. Жалобы больных с НРС:
• Кратковременные потери сознания;
• Кратковременные эпизоды потемнения перед глазами;
• Кратковременные головокружения;
• Приступы сердцебиения;
• Перебои, "кувырки" сердца, "замирание" сердца
При сборе анамнеза необходимо выяснить, чем провоцируются эти состояния: физическая нагрузка, стресс, резкое движение, кашель, алкоголь и т.д. Четко определить продолжительность этих состояний и частоту их возникно-вения. Выяснить характер начала и конца приступов (внезапный, постепен-ный), чем купируется это состояние (глубокое дыхание с натуживанием, се-дативные средства, антиаритмические препараты), оценить состояние боль-ного во время приступа сердцебиения (выраженность синдромов сердечной недостаточности, коронарной недостаточности, цереброваскулярной недоста-точности, состояние гемодинамики). При сборе анамнеза обратить внимание на занятия спортом, вредные привычки, профессиональные вредности и данные наследственного анамнеза.
1. Осмотр больного предполагает выявление признаков НРС, если они име-ют место в данное время (аритмичность пульса, дефицит пульса при ФП, редкий пульс с паузами при блокадах, дополнительные преждевременные сокращения сердца и паузы после них при экстрасистолии и т.д.). Кроме того, при осмотре больного возможно выявление признаков различных заболеваний, которые могут быть причиной возникновения НРС.
2. Инструментальное обследование больного с НРС.
- ЭКГ покоя;
- ЭКГ при стресс-тесте (велоэргометрия, тредмил);
- Эхокардиоскопия (ЭХО-КС);
- Длительное мониторирование ЭКГ (ЭКГ-МТ) с оценкой вариабельности ритма сердца, дисперсии интервала Q-T, поздних потенциалов.
- Оценка щитовидной железы (уровень гормонов, УЗИ)
- Исследования, необходимые в диагностике основных и сопутствующих за-болеваний;
- Электрофизиологическое исследование сердца (ЭФИ), чреспищеводное и эндокардиальное во время которого оценивают состояние проводящей систе-мы сердца (синусовый узел, атриовентрикулярное соединение), наличие ано-малий ее развития (дополнительные пути проведения). Специально прово-цируют различными методами электрокардиостимуляции аритмию, регист-рируют чреспищеводную электрокардиограмму (ЧПЭКГ) или внутриполост-ную ЭКГ во время НРС, тестируют аритмию различными методами купиро-вания - от электростимуляции до фармакологических препаратов. ЭФИ серд-ца показано больным, у которых подозревают пароксизмальные тахикардии, дисфункцию синусового узла и/или атриовентрикулярного соединения.
1.2. Классификация нарушений ритма сердца
В зависимости от нарушенной функции сердца выделяют группы аритмий:
Нарушения автоматизма
1. Номотопные (водитель ритма - в синусовом узле)
- синусовая тахикардия (СТ);
- синусовая брадикардия (СБ);
- синусовая аритмия (СА);
- синдром слабости синусового узла (СССУ).
2. Гетеротопные (водитель ритма — вне синусового узла)
- нижнепредсердный ритм;
- атриовентрикулярный ритм;
- идиовентрикулярный ритм; Нарушения возбудимости
Экстрасистолии:
- По источнику: предсердные, атриовентрикулярные, желудочковые;
- По количеству источников: монотопные, политопные;
- По времени возникновения: ранние, интерполированные, поздние;
- По частоте: единичные (до 5 в минуту), множественные (более 5 в минуту), парные, групповые;
- По упорядоченности: неупорядоченные, аллоаритмии (бигеминия, тригеми-ния, квадригеминия);
- Пароксизмальные тахикардии (предсердная, АВ, желудочковая);
Нарушения проводимости
- Увеличение проводимости (WPW синдром);
- Уменьшение проводимости (блокады: синоаурикулярная, внутриредсерд-ная, атриовентрикулярная, блокада ножек пучка Гиса);
Смешанные (трепетание/мерцание предсердий/желудочков).
Все нарушения ритма сердца можно условно (в упрощенном варианте) разделить на 4 большие группы:
1. Экстрасистолии;
2. Тахикардии;
3. Блокады;
4. Аритмические синдромы.
ГЛАВА 2. НАДЖЕЛУДОЧКОВАЯ ЭКСТРАСИСТОЛИЯ
Экстрасистолии (ЭС) - это преждевременные по отношению к основному ритму возбуждения всего сердца или какого-либо его отдела. В зависимости от места возникновения ЭС делится на суправентрикулярную (возникает выше бифуркаций пучка Гиса) и желудочковую (возникает ниже бифуркации пучка Гиса).
Рисунок 1
Неполная и полная компенсаторные паузы
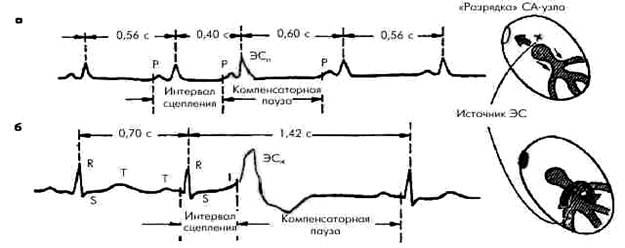
а - неполная компенсаторная пауза характерна для суправентрикулярных экстрасистол
б - полная компенсаторная пауза характерна для желудочковых экстрасистол
Интервал сцепления - это расстояние от предшествующего ЭС очередного цикла P–QRST основного ритма до ЭС. Компенсаторная пауза - расстояние от ЭС до следующего за ней цикла P–QRST основного ритма.
Неполная компенсаторная пауза - пауза, возникающая после предсердной ЭС или ЭС из АВС, длительность которой чуть больше обычного интервала P–P (R–R) основного ритма. Неполная компенсаторная пауза включает время, необходимое для того, чтобы эктопический импульс достиг синусного узла (СУ) и “разрядил» его, а также время, которое требуется для подготовки в нем очередного синусового импульса. Полная компенсаторная пауза - пауза, возникающая после желудочковой ЭС, причем расстояние между двумя синусовыми комплексами P–QRST (предэкстрасистолическим и постэкстрасистолическим) равно удвоенному интервалу R–R основного ритма.
Суправентрикулярные экстрасистолы (НЖЭ) обычно имеют узкий QRS и неполную компенсаторную паузу (сумма предэстрасистолического и постэкстрасистолического интервалов меньше 2-х R-R) [рисунок 1].
НЖЭ могут быть редкими (< 5 в 1 минуту), средними по частоте (от 6 до 15 в 1 минуту) и частыми (>15 в 1 минуту). Кроме того, они могут быть одиночными и парными (спаренными), а также спорадическими или регуляр-ными. Возможна также явная регулярность в появлении НЖЭ: бигеминия (НЖЭ после каждого основного комплекса) или тригеминия (НЖЭ после каждых двух основных комплексов). Эти данные указываются в диагнозе, так как эти разновидности НЖЭ имеют различное клиническое значение.
У здоровых людей при ЭКГ-МТ в 43-63% находят НЖЭ. Чаще это редкая НЖЭ (менее 30 в час) и возникает во время урежения синусового ритма. При различных заболеваниях сердечно-сосудистой системы НЖЭ бывает средней частоты и частой, она может появляться на фоне синусовой тахикардии, характерна аллоритмия. Возможна спорадическая НЖЭ, появляющаяся во время приступов стенокардии или гипертонических кризов. Аллоритмия —это правильное чередование ЭС и синусовых сокращений:
1) бигеминия (после каждого нормального сокращения следует ЭС);
2) тригеминия (ЭС следует после каждых двух нормальных сокращений);
3) квадригимения и др.
Клиническое значение НЖЭ заключается в том, что она провоцирует более тяжелые НРС: ФП, суправентрикулярные реципрокные тахикардии и т.д. Кроме того, НЖЭ довольно часто плохо субъективно переносится больными.
Предсердная экстрасистолия. При ЭС из верхних отделов предсердий зубец Р' мало отличается от нормы. При ЭС из средних отделов - зубец Р' деформирован, а при ЭС из нижних отделов - отрицательный.
Рисунок 2
Предсердная эстрасистолия

|
Предсердные ЭС нередко встречаются у здоровых людей и сами по себе еще не свидетельствуют о наличии болезни сердца.
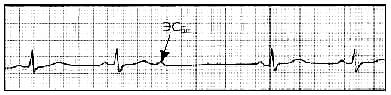
Блокированные предсердные экстрасистолы— это ЭС, исходяшие из предсердий, которые представлены на ЭКГ только зубцом Р', после которого отсутствует экстрасистолический желудочковый комплекс QRST'
Рисунок 3
Блокированная предсердная экстрасистола
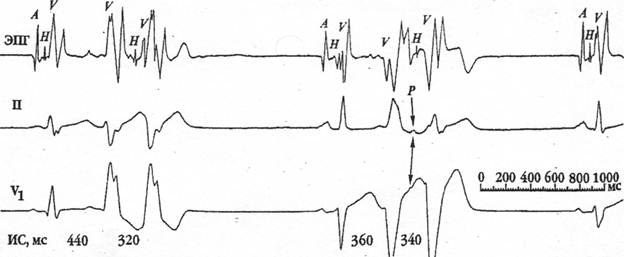
Экстрасистолы из АВ-соединения: эктопический импульс, возникающий в АВС, распространяется в двух направлениях: сверху вниз по проводящей системе желудочков и снизу вверх (ретроградно) по предсердиям.
Рисунок 4
Экстрасистолия из АВ соединения.
(а) с одновременным возбуждением предсердий и желудочков
(б) более ранним возбуждением желудочков
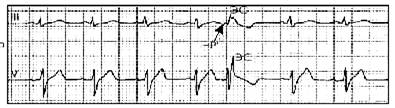
ЭКГ - признаки: преждевременное появление на ЭКГ неизмененного QRS', похожего по форме на остальные комплексы QRS синусового происхождения (кроме случаев аберрации комплекса); отрицательный зубец Р' в отведениях II, III и aVF после экстрасистолического комплекса QRS' или отсутствие зубца Р' (за счет слияния P' и QRS'); наличие неполной компенсаторной паузы. Если эктопический импульс быстрее достигает желудочков, чем предсердий, отрицательный зубец Р' располагается после экстрасистолического комплекса P–QRST. Если предсердия и желудочки возбуждаются одновременно, зубец Р' сливается с комплексом QRS' и не выявляется на ЭКГ. Иногда при предсердных и атриовентрикулярных ЭС комплекс QRS приобретает аберрантную форму за счет возникновения функциональной БНПГ. При этом экстрасистолический комплекс QRS становится широким, напоминающим комплекс QRS при БНПГ или желудочковой ЭС. Перед ним в отведении III определяется зубец Р (может быть отрицательным),. компенсаторная пауза неполная.
Рисунок 5
Нижнередсердная экстрасистола с аберрантной формой комплекса QRS
Монотопные ЭС - исходящие из одного эктопического источника. Политопные ЭС, исходящие из разных эктопических очагов. Групповая (залповая) экстрасистолия - наличие на ЭКГ трех и более экстрасистол.
Примеры диагнозов при НЖЭ:
1. Гипертоническая болезнь II ст., 1 ст. повышения АД. Гипертрофия левого желудочка, ангиопатия сосудов сетчатки IIст. Суправентрикулярная экстра-систолия средней частоты. ХСН IIА ст., IIФК. Гр. риска 3.
2. Синдром Марфана, пролапс митрального клапана I ст., частая, регулярная суправентрикулярная экстрасистолия. ХСН I ст., I ФК.
Лечение больных с НЖЭ обусловлено клинической значимостью экстрасистолии. Необходимо адекватное лечение основного заболевания. Специфи-ческой терапии подлежат НЖЭ, которые тяжело субъективно переносятся больным или НЖЭ, провоцирующие пароксизмы тахикардии.
Наиболее часто используются бета-адреноблокаторы (БАБ) и антаго-нисты кальция (группа верапамила и дилтиазема). Однако если доказано, что НЖЭ вызывает пароксизмы тахикардии, то для лечения используется анти-аритмический препарат (ААП), для предупреждения приступов тахикардии.
ГЛАВА 3. ЖЕЛУДОЧКОВАЯ ЭКСТРАСИСТОЛИЯ
При желудочковой экстрасистолии (ЖЭ) комлексы QRS расширены и де-формированы, имеется полная компенсаторная пауза (сумма предэкстра-систолического и постэкстрасистолического интервалов равна двум R-R) [рисунок 2]. Правожелудочковые ЭС имеют вид блокады левой ножки пучка Гиса, левожелудочковые ЭС - блокады правой ножки пучка Гиса.
Для оценки прогноза используют систему градаций ЖЭ, разработан-ную В. Lown и М. Wolf (1971). Сначала ее использовали для оценки прогноза при ЖЭ на фоне инфаркта миокарда, затем эта система была распространена на ЖЭ при хронических формах ИБС и других заболеваниях сердца.
Градации ЖЭ по В. Lown (1971)
0 - отсутствие ЖЭ;
1 - 30 или меньше ЖЭ за 1 час;
2 - больше 30 ЖЭ за 1 час;
3 - полиморфные ЖЭ; 4 - (А) спаренные ЖЭ;
4 - (Б) три подряд и больше ЖЭ;
5 - ЖЭ типа R на Т ЖЭ могут быть также спорадическими или регулярными.
Возможна явная регулярность в появлении ЖЭ: бигеминия (ЖЭ после каж-дого основного комплекса) или тригеминия (ЖЭ после каждых двух основ-ных, комплексов). Все эти данные необходимо указывать в диагнозе, так как все эти разновидности ЖЭ имеют различное клиническое значение.
У 2/3 здоровых людей при суточном ЭКГ-МТ возможна регистрация ЖЭ. Чаще всего это редкая экстрасистолия (менее 24 ЖЭ за сутки у 80% здоровых людей). Почти всегда это правожелудочковая экстрасистолия.
Функциональная ЖЭ не влияет на физическую активность человека и не отражаются на его гемодинамике. Конечно, нужно быть уверенным, что за функциональной ЖЭ не скрывается какое либо органическое заболевание сердца, в особенности миокардит.
|
Рисунок 6
Парная желудочковая экстрасистолия
Если ЖЭ регистрируется у практически здорового (в особенности молодого человека и не вызывает неприятных субъективных ощущений, то абсолю-тных показаний к проведению антиаритмической терапии (ААТ) нет. Если ЖЭ частая и плохо переносится, то возможно проведение определен-ного лечения. Если у больного наклонность к симпатикотонии, ЖЭ возникает в дневное время, во время стресса, при физической нагрузке, ему показана терапия БАБ (метопролол - БЕТАЛОК-ЗОК, ЭГИЛОК, бисопролол КОН-КОР) в сочетании с седативной терапией. Желательно ограничить кофе, чай, спиртные напитки, курение. Если у больного склонность к парасимпа-тикотонии, ЖЭ возникают ночью, в покое, на фоне брадикардии, рефлек-торно при болезнях желудочно-кишечного тракта. Таким больным рекомен-дуют адекватное лечение сопутствующей патологии и применение седатив-ных средств, транквилизаторов. Возможна консультация психотерапевта, адекватная терапия депрессивных и тревожных состояний.
При органических заболеваниях сердечно-сосудистой системы клини-ческое значение ЖЭ определяется их способностью провоцировать приступы ЖТ и ФЖ. Прогностическая значимость ЖЭ (чаще 10 в час) практически полностью зависит от наличия и степени выраженности основного заболе-вания сердца. ЖЭ может долгое время быть единственным проявлением хро-нического миокардита или КМП, ИБС.
Риск внезапной смерти (ВС) в данной группе больных очень варьирует и трудно поддается оценке. Эффективность лечения, которое само по себе подвергает пациентов значительному риску и весьма дорогостоящее, чаще всего неопределенна. Адекватное ведение пациента зависит не только от решения вопроса, как лечить, но и нужно ли лечить.
Риск ВС можно оценить по 3 основным факторам риска:
- ОИМ в анамнезе,
- ФВ < 40%,
- ЖЭ (> 10/час).
При наличии 1-го ФР (ИМ или ФВ < 40%) риск ВС за 1 год - 5%, при сочетании каждого из этих ФР с ЖЭ риск ВС ~ 10%, при сочетании 3-х ФР риска – ВС ~ 15%. Для существенного снижении частоты ВС необходимо идентифицировать и лечить именно этих больных. К сожалению ни один из ААП не настолько эффективен, чтобы оправдать риск антиаритмической терапии таких пациентов. В связи с этим ЖЭ лучше всего рассматривать как индикатор повышенного риска, а не как цель терапии. Это связано с тем, что ни в одном из многоцентровых исследований не зафиксировано, что эффек-тивное лечение ААП улучшает прогноз жизни этой категории больных. На-против, в ряде исследований было показано, что устранение ЖЭ у больных с постинфарктным кардиосклерозом (ПИКС) сопровождалось повышением смертности (исследование CAST для энкаинида и флекаинида). Аналогичные данные получены в отношении многих препаратов IА и IС класса (хинидин, ритмилен, этацизин, этмозин).
При лечении больных с ЖЭ необходимо соблюдать ряд правил:
• Самое важное направление ведения таких больных — активная терапия основного заболевания сердца;
• Не назначать больным с факторами риска ВС для постоянного приема ААП I класса;
• Больным с ИМ в анамнезе, ФВ < 40% и ЖЭ IV В градации (неустойчивая ЖТ) показано эндокардиальное ЭФИ. Если при ЭФИ провоцируется ЖТ, ус-тойчивая к ААП, пациенту показана имплантация кардиовертера-дефибрил-лятора (КВ-ДФ).
• Если при ЭФИ не провоцируется устойчивая к ААП ЖТ, возможна профи-лактическая терапия амиодароном.
ГЛАВА 4. МЕДЛЕННЫЕ ВЫСКАЛЬЗЫВАЮЩИЕ РИТМЫ
Медленные (замещающие) выскальзывающие ритмы и комплексы - это несинусовые эктопические ритмы или отдельные сокращения, источником которых являются предсердия, атриовентрикулярное (АВС) или желудочки. Медленные (замещающие) выскальзывающие ритмы и комплексы относятся к пассивным эктопическим НРС. Они возникают на фоне временного сни-жения функции синусного узла (СУ), синусовой и других форм брадикардии (синоатриальные (САБ) и атриовентрикулярные (АВБ) II и III степени и т.п.). В этих случаях синусовые импульсы или не доходят до центров автоматизма II и III порядка, или при ходят с большим опозданием, в связи с чем эти центры начинают функционировать самостоятельно, выходя ("выскаль-зывая") из-под контроля СУ.
Медленные высказывающие комплексы
1. Наличие на ЭКГ отдельных несинусовых комплексов, источником кото-рых являются импульсы, исходящие из предсердий, АВС или желудочков.
2. Интервал R—R, предшествующий выскальзывающему эктопическому комплексу, удлинен, а следующий за ним R-R нормальный или укорочен.
Рисунок 7
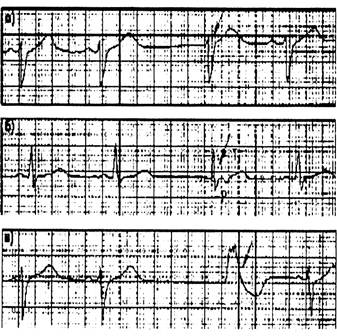 Медленные выскальзывающие комплексы
Медленные выскальзывающие комплексы
а, б – выскальзывающие комплексы из атриовентрикулярного соединения;
в – идиовентрикулярный комплекс
Таким образом, медленные (замещающие) выскальзывающие ритмы и комплексы как бы защищают сердце от длительных периодов асистолии. Описанные НРС встречаются при самой различной функциональной и органической патологии сердца: выраженной ваготонии, при органических поражениях СУ (кардиосклероз, острый ИМ и др.) и других причинах, ведущих к возникновению брадикардии, САБ и АВБ.
Медленные выскальзывающие ритмы: правильный ритм с ЧСС 60 ударов в мин и меньше, наличие в каждом комплексе P-QRS признаков несинусового (предсердного, из АВ-соединения или желудочкового) водителя ритма.
Рисунок 8
ЭКГ-признаки медленных высказывающих ритмов
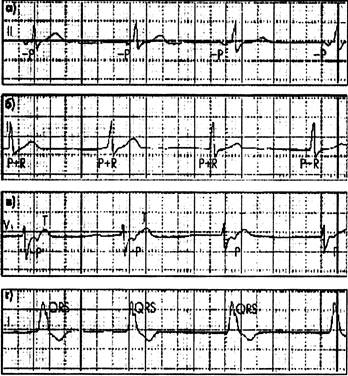 а. нижнепердсердный ритм;
а. нижнепердсердный ритм;
б. ритм из АВ-соединения с. одновременным возбуждением желудочков и предсердий;
в. ритм из АВ - соединения с возбуждением желудочков, предшествующим возбуждению предсердий;
г. желудочковый (идиовентрикулярный) ритм
Чаще встречаются выскальзывающие ритмы и комплексы из ариовен-трикулярного соединения (ABC), обладающего более высоким автоматиз-мом, чем волокна системы Гиса-Пуркинье. Появление на ЭКГ желудочковых (замещающих) выскальзывающих комплексов и ритмов свидетельствует не только об угнетении автоматизма СУ, но и ABC.
ГЛАВА 5. УСКОРЕННЫЕ ЭКТОПИЧЕСКИЕ РИТМЫ
Ускоренные эктопические ритмы, или непароксизмальная тахикардия - это неприступообразное учащение сердечного ритма до 100-130 в минуту, вызванное относительно частыми эктопическими импульсами, исходящими из предсердий, АВС или желудочков.
Таким образом, ЧСС при ускоренных эктопических ритмах выше, чем при медленных замещающих ритмах, и ниже, чем при пароксизмальной тахикардии. Возникновение ускоренных ритмов связано с усилением автома-тизма центров II и III порядков (ускорение спонтанной диастолической деполяризации пейсмекеров) и с триггерной активностью ABC (появление поздних постдеполяризаций).
ЭКГ - признаки ускоренных эктопических ритмов:
- неприступообразное постепенное учащение ЧСС до 100-130 в мин.;
- правильный желудочковый ритм;
- наличие в каждом зарегистрированном комплексе P-QRS-T признаков неси-нусового (предсердного, из АВС или желудочкового) водителя ритма.
Основными причинами ускоренных эктопических ритмов являются: дигита-лисная интоксикация, острый инфаркт миокарда (первые 1-2 суток); легочное сердце, операции на сердце (в том числе протезирование клапанов) и др.
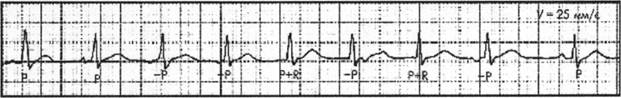
Рисунок 9
Ускоренные эктопические ритмы
а - ускоренный предсердный ритм;
б - ускоренный ритм из ABC с одновременным возбуждением желудочков и предсердий;
в- желудочковый (идиовентрикулярный) ускоренный ритм
ГЛАВА 6. МИГРАЦИЯ ВОДИТЕЛЯ РИТМА
Миграция суправентрикулярного водителя ритма характеризуется пос-тепенным, от цикла к циклу, перемещением источника ритма от СУ к АВС и обратно. Последовательные сокращения сердца каждый раз обусловлены им-пульсами, исходящими из разных участков проводящей системы сердца: из СУ, из верхних или нижних отделов предсердий, из АВС. Такая миграция водителя ритма может встречаться у здоровых людей при повышении тонуса блуждающего нерва, а также у больных ИБС, ревматическими пороками сердца, миокардитами, различными инфекционными заболеваниями. Неред-ко миграция водителя ритма встречается при синдроме слабости сину--сового узла (СССУ).
ЭКГ - признаки миграции суправентрикулярного водителя ритма:
1. Постепенное, от цикла к циклу, изменение формы и полярности зубца Р.
2. Изменение продолжительности интервала P-Q(R) в зависимости от лока-лизации водителя ритма.
3. Нерезко выраженные колебания продолжительности интервалов R-R.
Рисунок 10
Миграция водителя ритма
|
Клиническая значимость ускоренного ритма невелика. Обычно они не нарушают гемодинамику.
Более важной проблемой является выяснение его причины и лечить надо именно то заболевание, которое вызвало аритмию. Ускоренные ритмы могут быть чувствительны к БАБ, верапамилу. При АВ ритмах у оперированных больных применяют амиодарон.
ГЛАВА 7. ТАХИКАРДИИ И БРАДИАРИТМИИ
Тахикардия - это ситуация, когда 3 и более комплексов из какой-либо зоны сердца следуют друг за другом с частотой >110 —120 в минуту, за исключением синусовой тахикардии, фибрилляции и трепетания предсердий, при которых тахикардией считается ЧСС >90 в минуту.
Тахикардии могут возникать по механизму re-entry (циркуляция волны возбуждения), а также при нарушениях автоматизма и при триггерных механизмах (ранние и поздние постдеполяризации). Тяжесть аритмии определяется: частотой приступов тахикардии, состоянием больного во время приступа, степенью потенциальной опасности аритмии, видом и тяжестью основного заболевания. Тяжесть состояния больного во время приступа аритмии можно оценить по степени выраженности таких синдромов, как сердечная, коронарная, цереброваскулярная недостаточность, а также по состоянию гемодинамики.
Легкими считают приступы, сопровождающиеся небольшими кардиалгиями, АД - нормальное или слегка повышенное, ЧСС меньше 150 в минуту, одышка и головокружение отсутствуют, больной может выполнять обычные физические нагрузки, не испытывая особого дискомфорта.
Приступы средней тяжести сопровождаются ангинальными болями, одышкой, головокружением, АД - повышается, ЧСС около 150 в минуту, больной не может выполнять обычные физические нагрузки без дискомфорта, в покое явления дискомфорта значительно уменьшаются.
При тяжелых приступах возможно развитие затянувшегося ангинального приступа, сердечной астмы, пресинкопальных состояний, АД пониженное (менее 90 мм рт.ст.), ЧСС больше 150 в минуту, выраженный дискомфорт в покое.
При фатальных приступах может возникнуть инфаркт миокарда, отек легких, синкопальные состояния, значительное снижение АД, ЧСС более 180 в минуту. Частоту приступов и степень тяжести пароксизмов тахикардии следует указать в диагнозе.
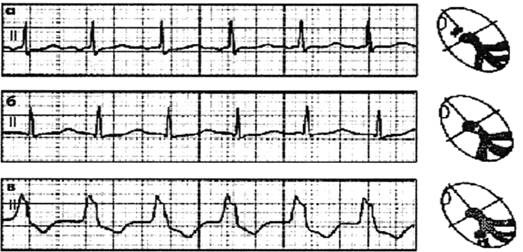
Рисунок 11
Номотопные нарушения ритма
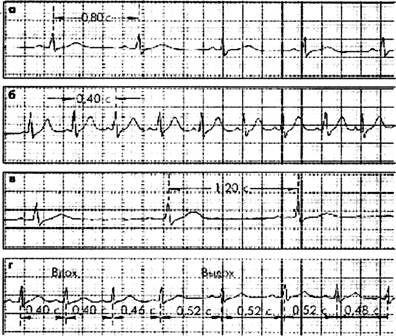 а - ЧСС 75 в мин;
а - ЧСС 75 в мин;
б - синусовая тахикардия (ЧСС —150 в мин);
в - синусовая брадикардия (ЧСС - 50 в мин);
г - синусовая (дыхательная) аритмия.
7.1. Синусовая тахикардия
В норме СУ генерирует от 60 до 90 импульсов в мин и отвечает на автономные воздействия. Нарушение механизмов контроля синусового ритма может привести к синусовой тахикардии (СТ).
ЭКГ - признаки СТ: ЧСС больше 90 в мин., сохранение правильного сину-сового ритма (положительный зубец РI, II aVF, V4—V6). При выраженной СТ на-блюдаются: укорочение интервала P-Q(R) (не < 0,12 с) и продолжительности интервала Q-T, увеличение амплитуды PI, II, aVF, увеличение или снижение амплитуды з.Т, косовосходящая депрессия - сегмента ST (не > 1,0 мм).
|
|
|
|
|
Дата добавления: 2015-03-31; Просмотров: 1447; Нарушение авторских прав?; Мы поможем в написании вашей работы!