
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Семейно-наследственные дистрофии роговицы. 1 страница
|
|
|
|
Семейно-наследственные дистрофии роговицы.
ВОСПАЛИТЕЛЬНЫЕ ПРОЦЕССЫ РОГОВИЦЫ -
КЕРАТИТЫ
Классификация кератитов:
- экзогенные и эндогенные;
- по течению - острые и рецидивирующие;
- по глубине поражения - поверхностные и глубокие;
- по характеру воспаления - гнойные и негнойные;
- по локализации - центральные и периферические;
- по распространенности - ограниченные и диффузные.
Экзогенные кератиты:
- эрозия роговицы;
- травматические кератиты, обусловленные механической, физической или химической травмой;
- инфекционные кератиты бактериального происхождения (язвенные);
- кератиты, обусловленные заболеваниями конъюнктивы, век, мейбомиевых желез;
- грибковые кератиты;
- паразитарные кератиты (акантамебные) - вызываются амебой, свободно живущей в пыли, воде, атмосферном воздухе.
Эндогенные кератиты:
- инфекционные кератиты:
■ туберкулезные (гематогенные и аллергические);
■ сифилитические;
■ герпетические;
- нейропаралитические;
- авитаминозные.
Общие признаки кератитов
Клиническая картина: кератит начинается с образования в роговице инфильтрата (рис. 7-1). Роговица в области инфильтрата
теряет блеск, нарушаются ее прозрачность и зеркальность. Эпителий в области инфильтрации разрушается и эрозируется. В этом можно убедиться, если закапать в глаз 1% раствор щелочного флюоресцеина, который окрашивает эрозированную поверхность в зеленый цвет.
ГЛАВА 7 ПАТОЛОГИЯ РОГОВОЙ ОБОЛОЧКИ И СКЛЕРЫ
Врожденные аномалии роговой оболочки:
- кератоконус - роговица имеет форму конуса;
- кератоглобус - роговица имеет форму полушария;
- мегалокорнеа (макрокорнеа) - большая роговица, т.е. ее размеры увеличены по сравнению с возрастной нормой более чем на 1 мм;
- микрокорнеа - уменьшение горизонтального размера роговицы в сравнении с возрастной нормой более чем на 1 мм;
- врожденные помутнения роговицы;
ВОСПАЛИТЕЛЬНЫЕ ПРОЦЕССЫ РОГОВИЦЫ -
КЕРАТИТЫ
Классификация кератитов:
- экзогенные и эндогенные;
- по течению - острые и рецидивирующие;
- по глубине поражения - поверхностные и глубокие;
- по характеру воспаления - гнойные и негнойные;
- по локализации - центральные и периферические;
- по распространенности - ограниченные и диффузные.
Экзогенные кератиты:
- эрозия роговицы;
- травматические кератиты, обусловленные механической, физической или химической травмой;
- инфекционные кератиты бактериального происхождения (язвенные);
- кератиты, обусловленные заболеваниями конъюнктивы, век, мейбомиевых желез;
- грибковые кератиты;
- паразитарные кератиты (акантамебные) - вызываются амебой, свободно живущей в пыли, воде, атмосферном воздухе.
Эндогенные кератиты:
- инфекционные кератиты:
■ туберкулезные (гематогенные и аллергические);
■ сифилитические;
■ герпетические;
- нейропаралитические;
- авитаминозные.
Общие признаки кератитов
Клиническая картина: кератит начинается с образования в роговице инфильтрата (рис. 7-1). Роговица в области инфильтрата
теряет блеск, нарушаются ее прозрачность и зеркальность. Эпителий в области инфильтрации разрушается и эрозируется. В этом можно убедиться, если закапать в глаз 1% раствор щелочного флюоресцеина, который окрашивает эрозированную поверхность в зеленый цвет.
В активной стадии кортикостероиды и ферменты противопоказаны.
Основной метод лечения бельм - хирургический (пересадка роговицы).
Бактериальные язвы роговицы
Выделяют:
- ползучую язву роговицы - вызывается пневмококком Френкеля, стафилококками, стрептококками;
- диплобациллярную язву роговицы - вызывается диплобациллой Моракса-Аксенфельда;
- синегнойную язву роговицы - вызывается синегнойной палочкой.
Ползучая язва роговицы
Процесс развивается, как правило, после поверхностного повреждения роговицы, например, веточкой дерева, соломинкой,
травинкой, острым краем листа писчей бумаги. Патогенная флора может попасть в рану и из содержимого конъюнктивальной полости при хроническом гнойном дакриоцистите.
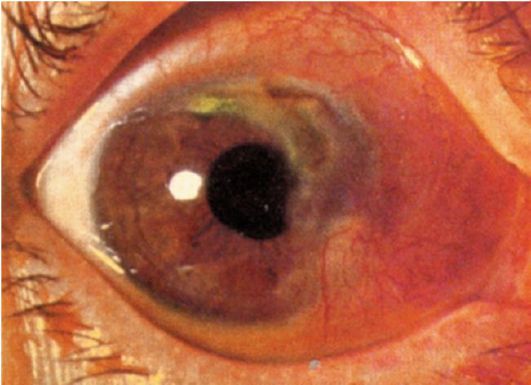 Рис. 7-2. Ползучая язва роговицы
Рис. 7-2. Ползучая язва роговицы
Клиническая картина. Заболевание развивается остро, в центральной зоне роговицы появляется серовато-желтый инфильтрат, который быстро распадается, и на его месте образуется язва, которая начинает «ползти» по поверхности роговицы (рис. 7-2). Быстро развиваются ирит, гипопион. Язва с гнойным кратерообразным дном может привести к перфорации роговицы с выпадением радужки.
Лечение: частые инстилляции в больной глаз капель, содержащих антибиотики широкого спектра действия: 0,3% раствор левофлоксацина (офтаквикс), 0,3% раствор тобрамицина (тобрекс) или 0,3% раствор ломефлоксацина (окацин), антисептические средства (витабакт), противовоспалительные средства (0,1% раствор диклофенака). Антибиотики вводят также под конъюнктиву и назначают внутрь.
Профилактические меры для предотвращения язвы роговицы: при эрозии роговицы необходимо закапывать в глаз 3-4 раза в день антибактериальные капли и 1-2 раза закладывать за веки глазную мазь с антибиотиками.
Туберкулезные кератиты
Гематогенные кератиты имеют преимущественно метастатическое происхождение, туберкулезный очаг в глазу находится в сосудистом тракте.
Туберкулезно-аллергические кератиты связаны с общей туберкулезной инфекцией.
Патогенез. При попадании на роговую оболочку продуктов распада туберкулезных бацилл, поступающих в кровь из первичного внеглазного очага, на ней появляется фликтена (лимфоцитарный инфильтрат с эпителиоидными и гигантскими клетками).
Клиническая картина. В области лимба появляется сероватожелтое круглое образование с расширенными конъюнктивальными сосудами - фликтена (пузырек, пролиферативный узелок).
Нередко болезни сопутствуют экзематозные изменения в уголках рта, у крыльев носа, у мочек ушей (экссудативный диатез, «золотуха»). Появление фликтен всегда сопровождается резко выраженным роговичным синдромом. В дальнейшем фликтены распадаются, образуя кратерообразные язвочки. Язвочки заживают, оставляя более или менее интенсивные помутнения. Иногда язва доходит до глубоких слоев роговицы, с последующим ее прободением и ущемлением радужки в ране, что приводит к формированию сросшихся бельм роговицы.
Диагноз устанавливают на основании результатов туберкулиновых проб, рентгенологического обследования, анализа крови.
Лечение проводят офтальмолог совместно с фтизиатром.
Паренхиматозный сифилитический кератит
Паренхиматозный или интерстициальный кератит - позднее проявление врожденного сифилиса.
Патогенез. Ряд авторов считают это заболевание аллергическим процессом по типу реакции антиген-антитело. Паренхиматозный кератит провоцируют травмы глаза, острые инфекции, эндокринные расстройства, физическая нагрузка.
Заболевание обычно возникает в детском и юношеском возрасте (от 5 до 20 лет). У некоторых больных наряду с паренхиматозным кератитом имеются и другие симптомы врожденного сифилиса: поражения костей (резко выступающие лобные бугры, разрушение носовой перегородки с деформацией носа, типичная полулунная выемка в середине передних верхних плохо развитых зубов, типичные периостальные наросты на передних поверхностях большеберцовых костей - саблевидные голени), поражения суставов, особенно коленных, лучистые рубцы на коже в углах рта, тугоухость.
Клиническая картина. Развитие кератита начинается с появления умеренной гиперемии глаза, светобоязни, слезотечения, инфильтратов роговицы, чаще сверху, вблизи лимба. Постепенно инфильтрация распространяется по всей роговице, нарастает перикорнеальная инъекция. Роговица становится мутной и тусклой, напоминает матовое стекло с шероховатой поверхностью.
Зрачок сужен или неправильной формы, на задней поверхности роговицы видны белковые преципитаты беловатого или грязно-серого цвета, представляющие собой скопления лимфоцитов, плазматических, гигантских клеток, пигмента и фибрина. Эти симптомы свидетельствуют о вовлечении в процесс сосудистой оболочки. На 5-й неделе в роговицу начинают врастать глубокие кровеносные сосуды.
На высоте процесса зрение падает до 0,01 или до светоощущения. Через 6-8 нед начинается просветление роговицы, рассасыва-
ние идет очень медленно (1 год и более). В 70% случаев зрение в той или иной мере восстанавливается.
Диагноз устанавливают на основании типичной клинической картины, положительных серологических проб при исследовании крови и спинномозговой жидкости, данных семейного анамнеза (частые произвольные выкидыши, мертворождения, недонашивание, высокая смертность детей раннего возраста, проявления сифилиса у других детей в семье).
Лечение паренхиматозного кератита проводят в венерологическом диспансере, но совместно с офтальмологом. Оно включает в себя специфическую антисифилитическую терапию и местное лечение, направленные на рассасывание инфильтрата роговицы и лечение иридоциклита.
Если в течение 2 лет просветления роговицы не происходит, то при резком снижении зрения показана операция - сквозная кератопластика.
Герпетические заболевания роговицы
В настоящее время одно из первых мест по частоте и тяжести течения занимают герпетические кератиты. Они часто поражают людей молодого возраста и детей.
Вирус простого герпеса относится к числу нейродермотропных вирусов, которые присутствуют в организме человека с раннего детства. Входными воротами являются кожа и слизистые оболочки ротовой и носовой полости, глотки, мочеполовых органов и конъюнктива. Заражение может произойти во время родов, когда вирус попадает из зараженных половых путей матери в верхние дыхательные пути или конъюнктиву новорожденного. Вирус может попасть также воздушно-капельным и гематогенным путями. Почти все взрослые люди остаются здоровыми носителями вируса, но являются источником заражения. Герпетическая инфекция может оставаться латентной долго, а иногда всю жизнь. Находясь в равновесии с антителами, вирус не вызывает заболевания, пока не усилится его вирулентность. Активация вируса и снижение сопротивляемости организма происходят под влиянием лихорадочных заболеваний, охлаждения, перегревания, вакцинации, эмоциональных стрессов, нейроэндокринных сдвигов (климактерический период, беременность), нарушения целостности кожных покровов и слизистых оболочек, микротравм роговицы. Развитию заболевания способствуют авитаминозы, особенно В1.
Клинически заболевание проявляется в виде первичного герпеса, при котором в организме к данному вирусу антител нет, и послепер-
вичного герпеса роговицы, когда инфицирование уже произошло и образовалось некоторое количество антител. Первичный герпетический кератит наблюдается преимущественно у детей в возрасте от 6 мес до 5 лет, чаще в первые 2 года жизни. Послепервичный герпес глаза встречается чаще у детей старше 3 лет, а у взрослых на фоне слабого противогерпетического иммунитета. Герпетический кератит бывает поверхностным и глубоким. По клиническому течению различают точечный, везикулезный, древовидный, метагерпетический, дисковидный кератит и глубокий диффузный увеокератит.
Клшическая картина. При поверхностных герпетических кератитах на роговице появляются полупрозрачные пузырьки, приподнимающие эпителий. Пузырьки быстро лопаются, остаются язвочки, при древовидном кератите язвочки сливаются, образуя «серые линии», напоминающие ветку дерева (рис. 7-3). Такая картина обусловлена распространением процесса по ходу поверхностных роговичных нервов.
Лечение. Для подавления размножения вируса применяют офтальмоферон, человеческий лейкоцитарный интерферон (закапывают в конъюнктивальную полость 6-8 раз в день или вводят под конъюнктиву), закапывают в глаз интерфероногены (актипол, локферон, полудан 5-6 раз, циклоферон 3-5 раз в день). Применяют противовирусные мази: ацикловир (зовиракс, виролекс). Для предупреждения вторичной инфекции применяют 0,3% раствор левофлоксацина (офтаквикс), 0,3% раствор ципрофлоксацина (ципромед), 0,3% раствор тобрамицина (тобрекс), 0,1% раствор диклофенака (дикло-ф) и закладывают за веки мази с антибиотиками (1% тетрациклиновую, эритромициновую). Для улучшения метаболических процессов в тканях глаза и организма внутримышечно вводят витамины В1, В6 С; местно применяют витамин А (витаПос), 20% желе актовегина ' или солкосерила. При неэффективности медикаментозной терапии показана лечебная послойная или сквозная кератопластика.
Противорецидивное лечение начинают в «холодном периоде» через 3-4 нед после полного исчезновения клинических признаков воспаления. Применяют иммуномодуляторы: Т-активин под конъюнктиву, тималин внутримышечно 10 инъекций, левамизол (дека-
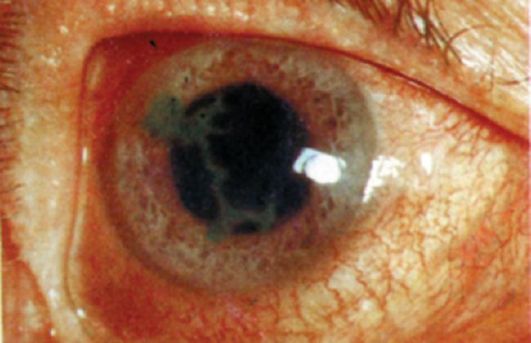 Рис. 7-3. Древовидный кератит
Рис. 7-3. Древовидный кератит
рис) в таблетках по 150 мг 1 раз в неделю в течение 2-3 мес. Курс можно повторять 2 раза в год.
РОГОВИЧНО-КОНЪЮНКТИВАЛЬНЫЙ КСЕРОЗ (СИНДРОМ «СУХОГО ГЛАЗА»)
Синдром «сухого глаза» (ССГ) - комплекс признаков выраженного или скрыто протекающего роговичного или роговичноконъюнктивального ксероза, патогенетически обусловленного длительным нарушением стабильности прероговичной слезной пленки с фрагментарным обнажением эпителия. ССГ широко распространен.
Этиология ССГ:
- глазной «мониторный» синдром;
- факторы внешней среды (ветер, пыль, сухой климат, кондиционеры);
- лагофтальм различной этиологии;
- хронический мейбомиевый блефарит;
- аутоиммунная и тиреотоксическая офтальмопатия;
- синдром Съегрена (Шегрена);
- ССГ климактерического генеза (у женщин);
- медикаментозное воздействие;
- кераторефракционные операции.
Больные с ССГ предъявляют жалобы на ощущение инородного тела за веками, светобоязнь, жжение, резь в глазу, плохую переносимость глазами ветра, дыма, кондиционированного воздуха, ухудшение зрительной работоспособности к вечеру; неприятную реакцию вызывают инстилляции любых глазных капель.
Клинические проявления ССГ зависят от степени тяжести заболевания. При осмотре видны расширенные сосуды и отек конъюнктивы склеры, хлопьевидные включения в слезной жидкости, эрозии на роговице или эпителиальные разрастания в виде нитей.
В диагностике ССГ учитывают жалобы больного, биомикроскопическое исследование краев век, конъюнктивы и роговицы и результаты тестов по исследованию слезной пленки.
Лечение. Пациенты с синдромальным роговично-конъюнктивальным ксерозом должны получать базовое лечение у специалистов соответствующего профиля, а симптоматическое - у офтальмолога.
Заместительное лечение дефицита слезопродукции:
- искусственные заменители слезы в виде глазных капель - оксиал, слеза натуральная, гипромеллоза (лакрисифи), офтолик, систейн;
- глазные гели карбомер (видисик, офтагель).
ЗАБОЛЕВАНИЯ СКЛЕРЫ
Заболевания склеры бедны клинической симптоматикой, встречаются редко. Различают:
- воспалительные заболевания склеры (склериты и эписклериты);
- эктазии (выпячивания склеры) и стафиломы (локальные ограниченные растяжения склеры);
- синдром голубых склер;
- меланоз склеры.
Склериты и эписклериты нередко возникают на фоне системных заболеваний (коллагенозы), нарушения обмена веществ, вирусных поражений, хронических инфекций (туберкулез, сифилис и др.).
Эписклерит - воспаление поверхностных слоев склеры. Больные жалуются на покраснение глаза, умеренную болезненность. Вблизи лимба появляются воспалительные очаги в виде плоских узелков округлой формы без четких границ, слегка возвышающиеся над поверхностью склеры. Узелки покрыты гиперемированной с фиолетовым оттенком конъюнктивой. Конъюнктива над очагом подвижна, пальпация этого участка болезненна. В процесс могут вовлекаться сразу оба глаза. Острота зрения остается почти всегда нормальной.
Прогноз в отношении функций глаз благоприятный, но эписклериты склонны к частым рецидивам. В большинстве случаев эписклериты проходят без лечения.
При рецидивирующем течении местно назначают 0,1% раствор диклофенака или кортикостероиды.
Склерит - более глубокое поражение склеры. В склере возникают 1, 2 или несколько воспалительных инфильтратов краснофиолетового цвета.
Процесс в большинстве случаев двусторонний, хронический, рецидивирующий. Чередование рецидивов и ремиссий длится много лет. В процесс могут вовлекаться роговица, радужка и цилиарное тело, возможно возникновение вторичной глаукомы.
Лечение склеритов зависит от этиологии процесса. Назначают антибиотики, салицилаты, иммунодепрессанты, антигистаминные средства, тепловые процедуры (сухое тепло, УВЧ, парафиновые аппликации). В глаз закапывают 0,1% раствор дексаметазона (максидекс). При противопоказаниях к их использованию применяют нестероидные противовоспалительные средства в виде глазных капель: 0,1% раствор диклофенака (наклоф или дикло-ф).
Эктазии и стафиломы - не самостоятельные заболевания, а следствие воспалительного процесса или травмы. Они ведут к
изменению кривизны роговицы и возникновению астигматизма, вследствие чего острота зрения снижается.
Синдром голубых склер - врожденная аномалия цвета склеры. Заболевание проявляется поражением связочно-суставного аппарата, скелета, глаз, зубов, внутренних органов, глухотой. Голубой цвет склеры зависит от ее истончения, повышенной прозрачности и просвечивания синеватой сосудистой оболочки глаза. Следует помнить, что голубые склеры являются грозным патологическим признаком у детей старше 1 года, так как это указывает на одно из врожденных заболеваний. Возможен и естественный голубоватый оттенок склеры у новорожденного, обусловленный ее нежностью и тонкостью. В процессе развития и роста ребенка, но не позднее чем к 3 годам, склера у детей принимает белый или слегка розоватый цвет.
Меланоз склеры. Врожденный меланоз включает в себя пигментацию склеры в виде пятен сероватого или слабо-фиолетового цвета на фоне нормальной беловатой склеры, более темную радужку, а также темно-серое глазное дно. Меланоз склеры может быть следствием нарушения углеводного, липидного обмена, потемнением склер сопровождается также патология белкового обмена.
Вопросы
1. Какие признаки роговичного синдрома вы знаете?
2. Каковы исходы кератитов?
3. Какие общие признаки герпетического поражения роговицы вы знаете?
4. В каком периоде назначают противорецидивное лечение герпетических заболеваний роговицы?
5. Каковы принципы лечения роговично-конъюнктивального ксероза?
6. Что такое эписклерит?
Тестовые задания
1. Для кератитов нехарактерно:
а) повышенное внутриглазное давление;
б) снижение тактильной чувствительности роговицы;
в) инфильтраты роговицы;
г) перикорнеальная или смешанная инъекция глазного яблока.
2. Для роговичного синдрома характерно:
а) светобоязнь и слезотечение;
б) блефароспазм;
в) ощущение инородного тела под верхним веком;
г) все перечисленное.
3. В лечении поверхностных форм герпетического кератита наиболее эффективны:
а) антибиотики;
б) кортикостероиды;
в) интерфероны и интерфероногены;
г) все перечисленные препараты.
4. При начальных проявлениях сухого кератоконъюнктивита предпочтительнее назначать инстилляции:
а) антибиотиков;
б) кортикостероидов;
в) препаратов искусственной слезы;
г) сульфаниламидов.
5. В этиологии склеритов и эписклеритов не имеет значения:
а) сифилис;
б) туберкулез;
в) ревматизм;
г) гипертоническая болезнь.
ГЛАВА 8 ПАТОЛОГИЯ СОСУДИСТОГО (УВЕАЛЬНОГО) ТРАКТА
АНОМАЛИИ РАДУЖНОЙ ОБОЛОЧКИ
Колобома радужки - щелевидный дефект, расположенный книзу, книзу кнутри, реже - книзу кнаружи. Колобома радужки может быть одноили двусторонней. Лечения не требует.
Врожденная аниридия - отсутствие радужки, в основном двустороннее, часто сопровождается светобоязнью, нистагмом, подвывихом хрусталика. Лечение: косметические контактные линзы, коррекция аномалий рефракции.
Поликория - врожденная аномалия, при которой в каждой радужке имеется по 2-3 зрачковых отверстия. Лечение - иногда пластические операции.
Корэктопия - смещение зрачка, обычно двустороннее, симметричное. Возможны резкое снижение зрения, развитие амблиопии и косоглазия.
Альбинизм - отсутствие или недостаток пигмента в сосудистой оболочке, сетчатке, в коже, волосах. У таких больных часто выражены нистагм и очень низкое зрение. Показано ношение солнцезащитных очков.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ СОСУДИСТОЙ ОБОЛОЧКИ ГЛАЗА (УВЕИТЫ)
Классификация увеитов
Поражение переднего отдела сосудистой оболочки глаза (радужной оболочки, цилиарного тела) носит название переднего увеита. Воспаление ра-
дужки называется иритом, воспаление цилиарного тела называется циклитом. Как правило, ирит сочетается с воспалением цилиарного тела и определяется как иридоциклит. Поражение заднего отдела сосудистой оболочки (хориоидеи) называется хориоидитом. Поражение плоской части цилиарного тела называется периферическим увеитом. Поражение всех отделов сосудистого тракта называется панувеитом.
По этиологии увеиты делят на эндогенные и экзогенные; по клиническому течению - на острые и хронические; по морфологической картине - на гранулематозные (метастатические гематогенные, очаговые) и негранулематозные (токсико-аллергические, диффузные).
Типичная гранулема состоит из лимфоцитов, эпителиоидных и гигантских клеток.
По характеру воспаления передние увеиты подразделяются на:
- серозные,
- экссудативные,
-фибринозно-пластические,
- геморрагические.
Ирит - воспаление радужной оболочки, начинается внезапно. В глазу возникает резкая боль, одновременно появляются светобоязнь, слезотечение, блефароспазм.
Клиническая картина: на глазном яблоке выражена перикорнеальная инъекция, иногда смешанная1. Кардинальными признаками воспаления радужной оболочки являются стушеванность рисунка, сужение зрачка, изменение цвета радужки в результате отека, резкого кровенаполнения сосудов и появления экссудата с форменными элементами крови. Позднее в процесс вовлекается цилиарное тело - развивается иридоциклит (рис. 8-1). При этом клиническая картина становится более выраженной.
При иридоциклите боли резко усиливаются, особенно ночью, порой становятся нестерпимыми (сильные боли обусловлены множеством чувствительных нервных окончаний в радужке и ресничном теле, боль иррадиирует по ходу всех ветвей тройничного нерва). Появляется болезненность при пальпации глаза, особенно в области проекции цилиарного тела. На задней поверхности роговицы, преимущественно в нижней половине, появляются преципитаты. Из-за выраженного воспаления и экссудации возникает помутнение влаги передней камеры, воспалительный выпот появляется и в стекловидном теле. На дне передней камеры может оседать гной (гипопион) или кровь (гифема) (рис. 8-2) при геморрагических, травматических увеитах. Поскольку радужная оболочка отечная,
1 Смешанная инъекция представляет собой сочетание конъюнктивальной и перикорнеальной инъекций.
 Рис. 8-1. Фибринозно-пластический иридоциклит (медикаментозный мидриаз)
Рис. 8-1. Фибринозно-пластический иридоциклит (медикаментозный мидриаз)
набухшая, она более плотно касается передней поверхности хрусталика, возникает спаяние радужки с его передней поверхностью, и образуются спайки (задние синехии) (рис. 8-3). Радужка может оказаться спаянной с хрусталиком по всему зрачковому краю - происходит сращение, а затем и заращение зрачка, нарушается связь между передней и задней камерами. Внутриглазная жидкость, скапливаясь в задней камере, выпячивает радужку кпереди (бомбаж радужки). Вследствие нарушения оттока внутриглазной жидкости может развиться вторичная глаукома.
Хориоидиты - задние увеиты. Жалобы на боли в глазу, светобоязнь, слезотечение отсутствуют, так как в хориоидее нет чувствительной иннервации. Глаз спокоен, перикорнеальная инъекция отсутствует. Если сосудистая оболочка поражается ближе к центральной ямке, происходит резкое снижение центрального зрения,
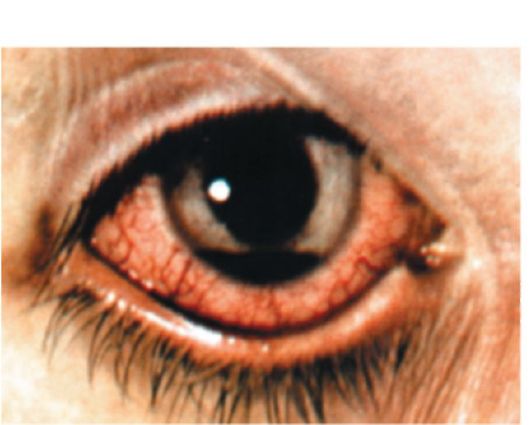 Рис. 8-2. Геморрагический иридоциклит (гифема)
Рис. 8-2. Геморрагический иридоциклит (гифема)
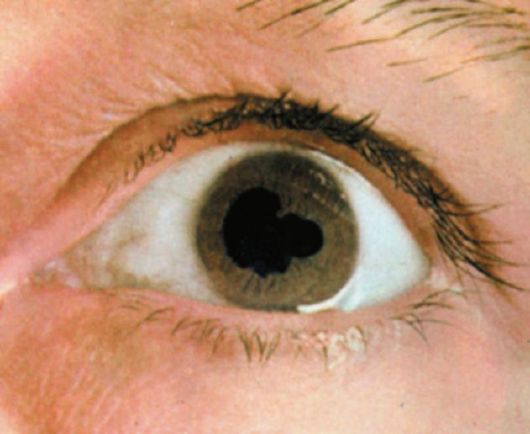 Рис. 8-3. Задние синехии
Рис. 8-3. Задние синехии
появляются вспышки и мерцания перед глазом (фотопсии), искажение рассматриваемых предметов и букв (метаморфопсии). Эти жалобы показывают, что в процесс вовлечена сетчатка (воспаление хориоидеи и сетчатки называется хориоретинитом). Диагноз хориоретинита устанавливают в основном по результатам тщательной офтальмоскопии и флюоресцентной ангиографии.
Лечение передних увеитов: общее и местное.
Местное лечение: назначение средств, расширяющих зрачок (мидриатиков), - первейшее лечебное мероприятие.
Мидриатики создают покой радужке, препятствуют образованию спаек (синехий). Применяют 1% раствор атропина сульфата в глазных каплях 2-3 раза в день; при частом и длительном закапывании нужно следить за общим состоянием больного, так как возможна интоксикация.
Первым признаком отравления атропином является сухость во рту и носоглотке. В этих случаях атропин заменяют другим мидриатиком: 1% раствором тропикамида или 1% раствором циклопентолата. При назначении атропина надо иметь в виду, что он способствует повышению внутриглазного давления. Перед назначением атропина больному необходимо измерить внутриглазное давление (если нет эрозии или инфильтрата роговой оболочки).
Антибактериальная терапия предполагает применение антибиотиков широкого спектра действия внутримышечно, внутривенно, субконъюнктивально (в зависимости от тяжести заболевания), а также в глазных каплях. В инъекциях применяют цефазолин или гентамицин; в глаза закапывают 0,3% раствор левофлоксацина (офтаквикс), 0,3% раствор ципрофлоксацина (ципромед), 0,3% раствор офлоксацина (флоксал), 0,3% раствор тобрамицина (тобрекс), 4-6 раз в день. Показано использование и комбинированных (стероиды + антибиотики) препаратов (макситрол, гаразон).
Противовоспалительная терапия включает назначение кортикостероидных препаратов в каплях, а также субконъюнктивально и ретробульбарно; 0,1% раствор дексаметазона закапывают 4-6 раз в сутки или вводят под конъюнктиву. Можно использовать пролонгированные формы - бетаметазон (дипроспан) вводят парабульбарно по 0,5-1,0 мл 1 раз в 7 дней.
Нестероидные противовоспалительные средства применяют в виде глазных капель 3-4 раза в день: 0,1% раствор индометацина (индоколлир), 0,1% раствор диклофенака.
Местно назначают физиотерапевтические процедуры (после стихания воспалительных явлений): электрофорез с экстрактом алоэ, лидазой.
Общее лечение зависит от этиологии заболевания. Применяют десенсибилизирующие, общеукрепляющие, стимулирующие средства, иммунотерапию, цитостатики, курортно-климатическое лечение. Важна санация локального очага инфекции.
Вопросы
1. Как классифицируются воспалительные заболевания сосудистого тракта по локализации?
2. Каковы общие признаки переднего увеита?
3. Какая инъекция характерна для иридоциклита?
4. Какова общая схема лечения переднего увеита?
5. Какие лекарственные средства, расширяющие зрачки, вы знаете?
Тестовые задания
1. Для воспаления радужной оболочки нехарактерно:
а) стушеванность рисунка;
б) изменение цвета радужки;
в) сужение зрачка;
г) конъюнктивальная инъекция.
2. Задние синехии характерны для:
а) ирита;
б) иридоциклита;
в) кератита;
г) склерита.
3. Симптом, не свойственный иридоциклиту:
а) перикорнеальная инъекция;
б) преципитаты на эндотелии роговой оболочки;
в) инфильтрат на роговице;
г) сужение или неправильная форма зрачка.
4. Обычная жалоба при хориоидитах на:
а) светобоязнь;
б) слезотечение;
в) боли в глазу;
г) искажение рассматриваемых предметов.
ГЛАВА 9 ПАТОЛОГИЯ СЕТЧАТКИ
НАРУШЕНИЯ ГЕМОДИНАМИКИ В СТРУКТУРАХ ГЛАЗА
Острая непроходимость центральной артерии сетчатки (ЦАС). Острое нарушение кровообращения в ЦАС возникает внезапно и сопровождается потерей зрения соответствующего глаза. Заболевание встречается у людей, больных гипертонической болезнью, эндокардитом, пороком сердца, хроническими инфекционными заболеваниями. Острая непроходимость ЦАС может быть обусловлена спазмом, эмболией холестериновыми, фибринозными, кальцифицированными эмболами или тромбозом. До спазма ЦАС больные могут жаловаться на мелькание в глазах (искры, фигуры, молнии). Внезапное прекращение тока крови в сетчатке приводит к резкому нарушению клеточного метаболизма, в результате чего сетчатка отекает. При офтальмоскопии на белом помутневшем фоне сетчатки четко видна темнокрасная центральная ямка (симптом «вишневой косточки»; рис. 9-1).
|
|
|
|
|
Дата добавления: 2014-11-20; Просмотров: 1956; Нарушение авторских прав?; Мы поможем в написании вашей работы!