
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Перемежающаяся принудительная
|
|
|
|
5—111
ния кислорода и энергетических затрат. Хотя ряд авторов отмечает, что применение поддержки давлением не ускоряет переход на самостоятельное дыхание [Tobin M.J. et al., 1994, и др.], этот процесс проходит гораздо легче и с меньшей опасностью возникновения гипоксемии, чем просто периодическое отключение респиратора (см. главу 22).
Однако описываемый метод ВВЛ может быть использован не только для постепенного прекращения ИВЛ, но и как самостоятельный способ респираторной поддержки [Конюков Ю.А., Картавенко В.И., 1995; Maclntyre N.R., 1994, и др.]. Так, хорошие результаты были получены у больных с обострением хронической обструктивной дыхательной недостаточностью [Pen-nock В.Е. et al., 1991; Brochard L., 1994] при проведении вентиляции с поддержкой давлением через маску или интубацион-ную трубку.
Таким образом, для поддержки дыхания давлением характерно:
— частота дыхания и продолжительность фаз дыхательного цикла зависят от больного, но, в известных пределах, могут управляться врачом;
— уровень рпик устанавливается врачом;
— дыхательный объем зависит от РПик>
— объемная скорость подаваемого аппаратом потока газа регулируется автоматически и зависит от механики дыхания и инспираторного усилия больного;
— работу дыхания больного можно дозированно изменять;
— метод легко совместим с ИВЛ и ППВЛ (см. главу 11).
Важным условием успешного применения метода является ненарушенная центральная регуляция дыхания. Другое условие, упоминаемое многими авторами, — отсутствие выраженных изменений механических свойств лёгких. В литературе, как правило, не приводятся конкретные величины сопротивления дыхательных путей и растяжимости лёгких, но указывается, что к моменту перехода от ИВЛ к поддержке дыхания давлением «механика дыхания должна быть стабильной или улучшаться» [Maclntyre N.R., 1994, и др.]. В клинической практике мы обычно начинаем применение поддержки давлением, устанавливая заданное давление равным давлению плато (инспираторной паузы) во время ИВЛ. Впрочем, существуют и другие рекомендации: А.И.Левшанков и соавт. (1992) предлагают начинать с давления 30 см вод.ст., а В.В.Лихван-цев и В.И.Смирнова (1993) — с давления, равного РПИк ПРИ ИВЛ. Если последняя осуществляется аппаратом, в котором оба режима совместимы (например, «Puritan-Bennett 7200» или «Servo-ventilator 300»), включаем систему «откликания» на поток (flow by) и начинаем постепенно снижать частоту
вентиляции при стабильном дыхательном объеме. Тем самым мы уменьшаем минутную вентиляцию. Обычно при снижении частоты до 14—16 циклов в минуту у больного появляются самостоятельные вдохи, на которые респиратор отвечает внеочередной подачей потока газа в режиме поддержки давлением. Затем мы переходим на смешанный режим — ППВЛ в сочетании с поддержкой давлением, о котором подробнее рассказано в главе 11. Если же в ответ на снижение частоты вентиляции и уменьшение МОД попытки самостоятельного дыхания не появляются или они сопровождаются участием вспомогательных мышц, нарастанием РаСО2, снижением РаОз, учащением пульса, повышением или снижением артериального давления, увеличением давления в легочной артерии, попытки перевода больного на ВВЛ следует прекратить и вернуться к прежнему режиму ИВЛ.
При использовании респираторов, у которых pressure support является отдельным режимом и не совмещается с объемной ИВЛ (например, «Servo-ventilator 900C», «Engstrom-Eri-ka»), чувствительность откликания устанавливаем на - 2, реже - 1 см вод.ст. (При более высокой чувствительности аппарат начинает «откликаться» не на попытки вдоха, а на случайные причины: небольшое изменение положения тела и даже колебания давления в дыхательных путях, связанные с сердечными сокращениями.) ПДКВ (если оно не применялось в процессе ИВЛ) устанавливаем на уровне не менее 3—4 см во д. ст.
Если у больного по мере урежения дыхания появились достаточно ритмичные попытки вдоха, поддержка давлением нормально работает и состояние пациента не ухудшается, можно продолжить снижение частоты вентиляции или перейти на pressure support в самостоятельном режиме. Здесь важно отметить одну деталь: если больной «созрел» для этого режима, меняя заданное давление, удается легко управлять частотой дыхания. При увеличении давления частота дыхания уменьшается, а при снижении — увеличивается. Обычно мы стремимся поддерживать частоту дыхания в пределах 16— 20 в минуту. Если путем повышения заданного давления выше 30—32 см вод.ст. не удается устранить тахипноэ более 22 в минуту и оно нарастает, следует вернуться к ИВЛ или применить сочетанную ВВЛ — ППВЛ + поддержку давлением. То же самое относится к нарушениям ритма дыхания, особенно у пациентов с травмой или заболеванием головного мозга. Следует также отметить, что только единичные больные, чаще после непродолжительной ИВЛ, сразу и легко переходят на режим поддержки давлением. Обычно такой перевод требует определенного времени (от нескольких часов до суток) и неоднократных попыток.
s* 131
Если больной хорошо адаптировался к режиму поддержки давлением, начинаем постепенно, очень медленно уменьшать заданное давление — на 3—4 см вод.ст. каждые 30—45 мин, иногда медленнее. Тем самым мы постепенно увеличиваем долю участия (работы) больного в акте дыхания. Если после очередного снижения давления частота дыхания увеличивается более чем до 20 в минуту, приходится возвращаться к прежнему уровню или даже на время несколько превышать его. В течение всего этого периода ПДКВ не снижаем.
После того как заданное давление удается довести до 5— 7 см вод.ст. (выше ПДКВ), можно выключить режим pressure support и перейти к СДППД (см. ниже).
Таким образом, главным мониторируемым параметром при поддержке вентиляции давлением является, как и при других методах ВВЛ, частота дыхания. Наряду с ней необходимо тщательно следить за механическими свойствами лёгких: растяжимостью и аэродинамическим сопротивлением, газами и КОС крови, гемодинамикой. При любом ухудшении хотя бы одного из параметров (снижение растяжимости, падение 8аОз при пульсоксиметрии, учащение пульса или повышение артериального давления) необходим тщательный анализ его причины. Не следует слишком спешить с выводами — иногда эта причина может быть случайной и через несколько минут состояние больного стабилизируется. Но если этого не происходит или ухудшаются сразу два параметра и более, ни в коем случае нельзя упорствовать в стремлении снизить задаваемое давление или прекратить ВВЛ. Особенно опасно появление участия вспомогательных мышц в акте дыхания. Этот симптом требует самого серьезного отношения и, возможно, пересмотра всей стратегии вентиляторной поддержки на данный момент.
* «4* i" ' '"',' >, v.' 4<* • "»"'
->•)•,< ••, '--д;', ь i
Г л а в а 11 >.!.•>.<•, А i • v i ч t -5 •
> *,.. 1 С, I L»%liWM }<*,
ВЕНТИЛЯЦИЯ ЛЁГКИХ * jwtoti v. i;
f
Широко используемым методом ВВЛ является перемежающаяся принудительная вентиляция лёгких (ППВЛ), называемая в зарубежной литературе Intermittent mandatory ventilation (IMV). ППВЛ была предложена J.В.Downs и соавт. (1971), в отечественной практике впервые применена В.В.Алекси-Месхишвили и А.П.Николюком (1981). Сущность метода заключается в следующем: больной дышит самостоятельно через контур респиратора, но через заданные промежутки времени осуществляется один аппаратный вдох с заданным дыха-
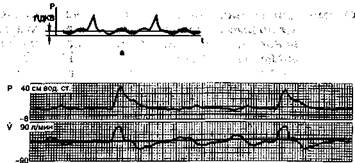
Рис. 11.1. Режим перемежающейся принудительной вентиляции лёгких. Теоретические (а) и реальные (6) кривые давления (Р) и потока (V) в дыхательных путях.
тельным объемом (рис.11.1). В современных респираторах, как правило, используется система, позволяющая синхронизировать начало аппаратного вдоха с началом очередной дыхательной попытки больного, т.е. синхронизированная ППВЛ, или СППВЛ (Synchronized IMV — SIMV). В прошлом такая синхронизация осуществлялась выбором попытки больного (например, каждая четвертая, или восьмая, или двенадцатая и т.д.). В современных многофункциональных респираторах задается частота принудительных вдохов в минуту и аппарат автоматически «подстраивается» под очередной вдох с небольшим дрейфом во времени.
Во время ППВЛ больной выполняет работу дыхания в промежутках между принудительными вдохами, а также во время попытки вдоха, запускающей триггер. Следовательно, работа дыхания при ППВЛ зависит от частоты самостоятельных и принудительных вдохов, а также от чувствительности триггера. Относительно последней — см. главу 10. Что же касается частоты дыхания, то, естественно, чем чаще принудительные вдохи, тем меньше работа дыхания, выполняемая больным [Santak В. et al., 1991; Kirby R.R., 1994].
При ППВЛ используют «рампообразную» кривую потока, позволяющую респиратору быстро «подхватить» вдох больного. По понятным причинам (см. главу 4) не следует допускать снижения давления в дыхательных путях во время попытки вдоха ниже атмосферного, поэтому, как и при поддержке дыхания давлением, во время ППВЛ следует обязательно использовать ПДКВ, которое в современных аппаратах поддерживается автоматически регулируемым потоком газа, подаваемым в дыхательные пути. Это также облегчает самостоятельный вдох и уменьшает работу дыхательных мышц даже в
период «молчания» триггера. Кроме того, показано, что снижение давления во время периодов самостоятельного дыхания ниже атмосферного может у ряда больных вызвать отек лёгких [Navarrete-Navarro P. et al., 1989].
Во время ППВЛ частота дыхания и продолжительность фаз дыхательного цикла определяются как частотой дыхания больного, так и частотой принудительных вдохов аппарата. Зная установленное число последних и видя на мониторе частоту дыхания, можно легко определить, сколько самостоятельных вдохов в минуту делает сам больной:
частота самостоятельных вдохов = частота дыхания -- установленная частота принудительных вдохов.
Этот параметр является одним из главных при мониторинге ППВЛ. Одной из основных задач ППВЛ считается облегчение перевода больного с ИВЛ на спонтанное дыхание [Лев-шанков А.И. и др., 1992; Лихванцев В.В., Смирнова В.И., 1993; Douglas M.E., Downs J.B., 1980, и др.]. Более благоприятные результаты получены при применении её «в чистом виде» у больных, которым ИВЛ была начата в связи с вентиляционной дыхательной недостаточностью, гиповентиляцией, нарушением функции дыхательных мышц [Лескин Г.С., Кассиль В.Л., 1995]. В виде единственного самостоятельного режима респираторной поддержки ППВЛ применяют редко.
Весьма перспективной модификацией является ППВЛ с принудительным поддержанием заданной минутной вентиляции (Extended mandatory minute volume — EMMV), что позволяет избежать гиповентиляции лёгких. При этом режиме врач устанавливает предел МОД, ниже которого суммарный уровень вентиляции (сумма минутных объемов самостоятельного и принудительного дыхания) не должен снижаться. Когда у больного наступает выраженное урежение дыхания или оно становится слишком поверхностным, респиратор автоматически увеличивает частоту принудительных вдохов до тех пор, пока суммарный МОД не станет на 1 л/мин или на 10 % больше заданного уровня безопасности. Если же спонтанный МОД больного начинает увеличиваться, аппарат также автоматически урежает принудительные вдохи; если минутный объем спонтанного дыхания становится больше заданного, принудительные вдохи вообще прекращаются. В последнем случае может возникнуть определенная опасность: микропроцессор респиратора анализирует именно МОД, а не каждый дыхательный объем. При значительной частоте самостоятельного дыхания, даже при малых дыхательных объемах, МОД может сильно возрасти и респиратор при включенном режиме EMMV прекратит респираторную поддержку. Следовательно, во вре-
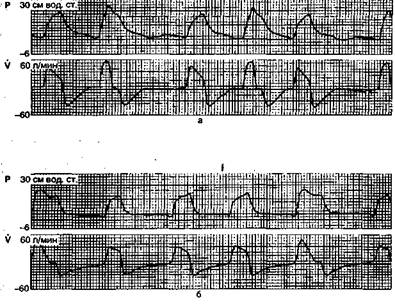
Рис. 11.2. Сочетание режимов поддержки дыхания давлением и перемежающейся принудительной вентиляции лёгких. Кривые давления (Р) и потока (V) в дыхательных путях. '••
а — в начале перехода с ИВЛ на ВВЛ; после адаптации к режиму ВВЛ.
мя применения данного метода необходим мониторинг вентиляционных параметров. Предотвратить снижение альвеолярной вентиляции, связанное с тахипноэ, можно, используя сочетание режима EMMV с поддержкой давлением.
Метод ППВЛ легко сочетается с другими способами ВВЛ, особенно эффективно его сочетание с поддержкой вентиляции давлением (см. главу 10). Это позволяет дозированно управлять участием больного в акте дыхания и, следовательно, работой, которую затрачивает пациент на вентиляцию лёгких. Как правило, именно с этого сочетания чаще всего и начинают переход от ИВЛ к ВВЛ. Каждый самостоятельный вдох больного сопровождается поддержкой давлением, и на этом фоне с заданной частотой происходит аппаратный вдох (рис. 11.2). Таким образом, для ППВЛ характерно:
— частота дыхания определяется больным, но её может регулировать и врач;
— минутный объем вентиляции складывается из МОД самостоятельного дыхания и МОД принудительных вдохов;
— работу дыхания больного можно регулировать, меняя частоту принудительных вдохов;
— метод легко совместим с поддержкой вентиляции давлением.
Переход от ИВЛ к ППВЛ даже при ПДКВ 8—12 см вод.ст. сопровождается снижением давления в плевральных полостях и обоих предсердиях [Navarrete-Navarro P. et al., 1989], повышением сердечного выброса на 15 %, снижением диастоли-ческого и среднего давлений в легочной артерии, а также общепериферического и общелегочного сосудистого сопротивления. Легочный венозный шунт снижается на 21 %, на 16 % повышается РаСО2 и на 10 % транспорт СО2 [Цховребов С.В., Герег В.В., 1987]. Интересно, что при переходе от ИВЛ с ПДКВ 5 см вод.ст. к ППВЛ с таким же уровнем ПДКВ авторы отметили увеличение РаСОз с 36,3 до 41,6 мм рт.ст., но при повышении ПДКВ до 8—12 см вод.ст. РаС(>2 вновь снижалось до 37,4 мм рт.ст.
Ряд исследований показал, что при переходе от ИВЛ или триггерной ВВЛ к ППВЛ у большинства больных уменьшается степень респираторного алкалоза и в то же время им не требуется применения больших доз седативных препаратов [Kirby R.R., 1994]. С другой стороны, не установлено достоверной разницы в продукции СО£, потреблении кислорода и работе дыхания между ИВЛ и ППВЛ [Groeger J.C. et al., 1989].
Существует мнение, что применение синхронизированной ППВЛ — наилучший способ постепенного прекращения респираторной поддержки, пригодный для больных с любыми формами ОДН [Jounieaux V. et al., 1994], однако с этим трудно согласиться. В клинической практике мы обычно начинаем с сочетанного использования ППВЛ и поддержки давлением. Если ИВЛ проводили с ПДКВ, уровень последнего сохраняем, если ПДКВ не использовали, повышаем давление в конце выдоха до 8—10 см вод.ст. Вначале частоту принудительных вдохов устанавливаем равной частоте вентиляции во время ИВЛ. Если больной был хорошо адаптирован к режиму вентиляции, самостоятельные вдохи не появляются. Практически продолжается ИВЛ. Затем начинаем постепенно снижать частоту принудительных вдохов. На каком-то этапе появляются попытки самостоятельных вдохов, в ответ на которые респиратор подает в дыхательные пути поток газа в режиме поддержки давлением и через заданные промежутки времени производит принудительный вдох с объемом, равным Vj при предыдущей ИВЛ. Далее постепенно, каждые 30—40 мин, уменьшаем на 2 цикла в минуту частоту принудительных вдохов, увеличивая тем самым удельный вес самостоятельного
дыхания в обеспечении минутной вентиляции лёгких. При этом, как уже отмечалось, за больным должен быть установлен самый строгий контроль. Об этом уже достаточно говорилось в предыдущей главе, но вопрос настолько важен, что считаем нужным повторить: увеличение частоты самостоятельного дыхания, участие вспомогательных мышц, общее беспокойство, снижение SaO2 по данным пульсоксиметрии, ухудшение механических свойств лёгких — показания к увеличению частоты принудительных вдохов или возвращению к ИВЛ.
Если частоту принудительных вдохов без ущерба для больного удается снизить до 3—4 в минуту, далее можно идти двумя путями: вообще отказаться от ППВЛ и начать постепенно снижать задаваемое давление поддержки, как описано в главе 10, или начать снижение давления поддержки до нуля, а затем, если состояние больного остается стабильным, продолжать урежение принудительных вдохов до 1 в 2 мин. После 1—2ч такой вентиляции можно переходить к СДППД. Впрочем, бывают исключения. У больной с тяжелой формой ботулизма, осложнившегося сепсисом, которой ИВЛ проводили в течение 37 сут, процесс прекращения ИВЛ с помощью указанных методов занял 12 сут, причем в течение последних трех дней частота принудительных вдохов при ППВЛ без поддержки давлением составляла 4 в минуту, а на ночь приходилось увеличивать её до 6—8 мин и добавлять поддержку давлением 10—12 см вод.ст.
В другом наблюдении у больного 66 лет после операции по поводу рака пищевода развилась тяжелая дыхательная недостаточность, вызванная двусторонней пневмонией. После 8 сут ИВЛ состояние больного начало улучшаться, и мы сочли возможным перейти на ППВЛ с поддержкой давлением. Однако, когда частоту принудительных вдохов довели до 10 в минуту и у больного появилось самостоятельное дыхание, он начал активно сопротивляться каждому принудительному вдоху. Мы были вынуждены исключить режим ППВЛ и продолжали только поддержку давлением. Прекращение ВВЛ заняло 6 сут.
Следует подчеркнуть, что при проведении ППВЛ противопоказано применение любых препаратов, угнетающих самостоятельное дыхание (седативные, наркотические средства и др.). Несоблюдение этого правила может привести к развитию гиперкапнии с непредсказуемыми последствиями [Kirby R., 1994].
Клинический опыт показал, что существенных различий между ППВЛ и синхронизированной ППВЛ (IMV и SIMV) выявить не удается [Кассиль В.Л., 1993]. При правильно подобранном режиме больные не замечают разницы, хотя прину-
дительный вдох может совпасть со спонтанным выдохом. Никаких различий в параметрах газообмена и гемодинамики также не отмечено.
Как уже отмечалось в главе 9, в последние годы четко прослеживается тенденция как можно раньше переходить от ИВЛ к ВВЛ, что имеет свои обоснования. Сочетанное применение ППВЛ с поддержкой давлением лучше всего, на наш взгляд, позволяет решить эту задачу.
|
|
|
|
|
Дата добавления: 2015-05-29; Просмотров: 399; Нарушение авторских прав?; Мы поможем в написании вашей работы!