
КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Причины. Сахарный диабет типов I и II
|
|
|
|
Этиология САХАРНОГО ДИАБЕТА
Сахарный диабет типов I и II
Вторичные формы сахарного диабета
Вторичные формы СД характеризуются наличием у пациента какой‑либо основной болезни или патологического состояния, повреждающих поджелудочную железу, а также действие на неё физических или химических факторов. Это приводит к возникновению СД. К таким болезням, патологическим состояниям и факторам относятся:
• Заболевания, поражающие ткань поджелудочной железы (например, панкреатит).
• Другие болезни эндокринной системы (например, семейный полиэндокринный аденоматоз).
• Воздействие на поджелудочную железу химических или физических агентов.
В более ранних классификациях выделяли СД типов I и II. Эти обозначения вначале применяли как синонимы ИЗСД и ИНСД соответственно. Современные специалисты считают такой подход не совсем корректным. Это объясняется тем, что, например, больные с ИНСД также могут приобрести зависимость от инсулина. При его недостатке у них развивается кетоацидоз, чреватый коматозным состоянием (например, это наблюдается у многих пациентов без ожирения, имеющих в крови АТ к ‑клеткам островков Лангерханса).
• Термин «Тип I СД» применяли для обозначения тех его вариантов, основным патогенетическим звеном которых являлся иммунный (иммуноагрессивный) механизм. Диабет типа I наблюдают у 10–15% пациентов, страдавших СД.
• Термин «Тип II СД» рекомендовали использовать для той формы СД, патогенез которой не включал в качестве причинного (!) иммунный механизм. СД типа II диагностировали более чем у 85% пациентов с СД.
Таким образом, СД развивается в результате либо:
• дефицита инсулина (т.е. в результате гипоинсулинизма или абсолютной инсулиновой недостаточности), либо:
• недостаточности эффектов инсулина при его нормальном или даже повышенном содержании в плазме крови.
СД развивается либо вследствие дефицита инсулина (ИЗСД), либо недостаточность его эффектов (ИНСД).
• Дефицит инсулина может возникнуть под влиянием факторов биологической, химической, физической природы, а также при воспалительных процессах поджелудочной железы
† Биологические факторы
‡ Генетические дефекты ‑клеток островков Лангерханса. Имеется выраженная зависимость частоты развития гипоинсулинизма у пациентов с ИЗСД от экспрессии определённых Аг HLA. К таким Аг относятся гликопротеины, кодируемые аллелями HLA‑DR3, HLA‑DR4, HLA‑DQ, B1. Генетические дефекты обусловливают включение иммунных аутоагрессивных механизмов повреждения поджелудочной железы (благодаря появлению чужеродных для иммунной системы Аг) и низкий уровень синтеза инсулина (например, при репрессии генов, кодирующих ферменты синтеза инсулина).
‡ Иммунные факторы: Ig, цитотоксические T-лимфоциты, а также продуцируемые ими цитокины, повреждающие ‑клетки и реализующие реакции иммунной аутоагрессии. У пациентов с инсулиновой недостаточностью обнаруживают несколько типов специфических АТ:
§ к цитоплазматическим Аг — IСА (от англ. islet cell autoantibody — аутоантитела к белкам островковых клеток);
§ к белку с мол. массой 64 кД, обнаруживаемому в цитоплазматической мембране ‑клеток. Эти АТ часто выявляют до появления других признаков диабета. В связи с этим их относят к числу инициаторов реакции иммунной анти‑‑клеточной аутоагрессии.
§ к молекулам инсулина.
‡ Вирусы, тропные к ‑клеткам: Коксаки В4, гепатита, кори, ветряной оспы, эпидемического паротита, краснухи и другие. Например, при внутриутробной краснухе СД развивается примерно у 20% новорождённых. Вирусы обусловливают:
§ прямое цитолитическое действие в отношение ‑клеток,
§ инициирование иммунных процессов в адрес ‑клеток,
§ развитие воспаления в участках расположения ‑клеток островков Лангерханса — инсулитов.
‡ Эндогенные токсические вещества, повреждающие ‑клетки, наиболее «агрессивный» из них — аллоксан. Он образуется в избытке в результате нарушения пиримидинового обмена и блокирует образование инсулина. Последнее связано с малым содержанием SH–групп (необходимых для инактивации аллоксана) в ‑клетках.
† Химические факторы: аллоксан, высокие дозы этанола, цитостатики и другие ЛС (например, противоопухолевый препарат стрептозоцин).
† Физические факторы: проникающая радиация, инициирующая активацию липопероксидных процессов; механическая травма поджелудочной железы, сдавление опухолью. Указанные и другие факторы физической природы приводят к гибели островковых ‑клеток.
† Воспалительные процессы
Воспалительные процессы, возникающие в поджелудочной железе под действием факторов биологической (главным образом, микроорганизмов), химической и физической природы. Хронические панкреатиты примерно в 30% случаев являются причиной инсулиновой недостаточности.
• Недостаточность эффектов инсулина развивается под влиянием причин нейро- или психогенных природы, контринсулярных факторов, а также вследствие дефектов инсулиновых рецепторов и пострецепторных нарушений в клетках-мишенях (рис. 8–7)
Ы ЭГ Рисунок 08 07, по-моему, слишком широк. Надо перекомпоновывать? Запросил Сергея 16.12.01
Ы ВЁРСТКА вставить файл «ПФ Рис 08 07 Причины относительного гипоинсулинизма»
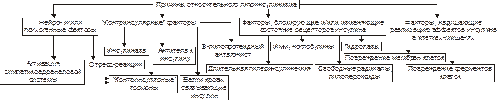
Рис. 8–7. Причины относительного гипоинсулинизма.
† Нейро‑ и/или психогенные факторы
‡ Активация нейронов ядер заднего гипоталамуса, приводящая к повышению тонуса симпатикоадреналовой и гипоталамо‑гипофизарно‑надпочечниковой системы. Это обусловливает значительное и стойкое увеличение в крови контринсулярных гипергликемизирующих гормонов: адреналина, норадреналина (надпочечникового генеза), глюкокортикоидов и, следовательно, относительную недостаточность эффектов инсулина.
‡ Повторное развитие затяжных стресс–реакций. Последние включают активацию симпатикоадреналовой и гипоталамо–гипофизарно–надпочечниковой систем. Это приводит к повышению содержания в крови катехоламинов, глюкокортикоидов, тиреоидных гормонов. Все они являются функциональными антагонистами инсулина.
† Контринсулярные факторы
‡ Чрезмерная активация инсулиназы гепатоцитов. Эта протеаза гидролизует молекулы инсулина.
‡ АТ к эндогенному инсулину.
‡ Повышение содержания в крови контринсулярных (гипергликемизирующих) гормонов: катехоламинов, глюкагона, глюкокортикоидов, СТГ, Т3 и Т4.
Гиперпродукция указанных гормонов может наблюдаться при опухолях соответствующих эндокринных желёз или при длительном стрессе.
‡ Повышенная концентрация в плазме крови белков, связывающих молекулы инсулина.
† Факторы, вызывающие блокаду, деструкцию или снижение чувствительности рецепторов инсулина:
‡ Ig, имитирующие структуру молекулы инсулина. Такие Ig взаимодействуют с рецепторами инсулина, блокируют их, закрывая тем самым доступ к рецептору молекулам инсулина.
‡ Ig, разрушающие рецепторы инсулина и/или перирецепторную зону клеток–мишеней.
‡ Длительный избыток инсулина, вызывающий гипосенситизацию клеток–мишеней к гормону.
‡ Гидролазы, высвобождающиеся из лизосом и активирующиеся внутри и вне повреждённых или разрушающихся клеток (например, при общей гипоксии, расстройствах внешнего дыхания и кровообращения).
‡ Свободные радикалы и продукты СПОЛ (например, при повторном затяжном стрессе, атеросклерозе, сердечно-сосудистой недостаточности).
† Факторы, нарушающие реализацию эффектов инсулина в клетках-мишенях:
‡ повреждающие мембраны и/или рецепторы клеток к инсулину.
‡ денатурирующие и/или разрушающие клеточные ферменты.
Наиболее частыми причинами повреждения мембран и ферментов клеток являются избыточная активность лизосомальных ферментов, чрезмерное образование активных форм кислорода, свободных радикалов и гидроперекисей липидов.
Эти и другие патогенные агенты подавляют транспорт глюкозы в клетки, образование цАМФ, трансмембранный перенос ионов Ca2+ и Mg2+, необходимых для реализации внутриклеточных эффектов инсулина.
|
|
|
|
|
Дата добавления: 2015-06-04; Просмотров: 677; Нарушение авторских прав?; Мы поможем в написании вашей работы!